Туберкулез. Его лечение и противотуберкулезные препараты
Введение
От туберкулеза ежегодно умирают 3 млн человек. Это больше,
чем от СПИДа, малярии, диареи и всех тропических болезней вместе взятых.
Необходимы исследования для разработки ускоренных диагностических тестов, более
эффективных вакцин и лекарств. Новые подходы к контролю заболеваемости немногое
изменят при ограниченном применении (т.е. в благополучных странах), поскольку
98% смертности от туберкулеза приходится на беднейшие развивающиеся страны.
В 1993 г. ВОЗ объявила туберкулез глобальной проблемой, что
было связано с ростом эпидемии ВИЧ, т.к. на ВИЧ-инфицированных приходится 8 -
10% (в Африке - 20%) всех больных тубелезом, и лекарственной резистентности к
противотуберкулезным препаратам. Ррезистентность к одному препарату
зарегистрирована у 10% больных, полирезистентность - у 4,4%.
Цель исследования:
Выяснить статистику заболевания и смертности от туберкулёза.
- Выявить преобладающий вид туберкулёза.
Определить его распространение среди социальных групп
населения.
Узнать возраст наиболее подверженных заражению людей.
1. Общая характеристика туберкулёза
1.1 История туберкулёза
туберкулез смертность заболевание
заражение
Многочисленные исторические документы и
материалы медицинских исследований свидетельствуют о повсеместном
распространении туберкулёза в далеком прошлом. Ранее сама древняя находка
принадлежала Бартельсу (Bartels). Им в 1907 году было описано туберкулёзное
поражение грудных позвонков с образованием горба у скелета, который был найден
вблизи Гейдельберга и принадлежал человеку, жившему за 5000 лет до н.э.
Одно из ранних указаний на туберкулёз
встречается в вавилонских законах (начало II-го тысячелетия до н.э.), в которых
давалось право на развод с женщиной, больной туберкулёзом. В древней Индии уже
знали, что туберкулёз передается от одного члена семьи к другому, о нём
говорится в Ведах, причём Аюрведа уже правильно рекомендует горный воздух для
лечения. В законах Ману (древняя Индия) запрещалось жениться на женщине из
семей, где был туберкулёз. У древних индусов находят довольно точные описания
симптомов лёгочной чахотки. В древнем Египте отмечали, что чахотка чаще
наблюдается среди рабов и редко среди привилегированных слоёв населения.
Чахотку в Египте называли «семитской» болезнью, так как древний Ближний Восток,
где жили семиты (впрочем, возможно, что свои языки они заимствовали у древних
египтян, хотя есть мнение, что египетский язык не относится к семитским), был
порабощён Египтом, и, как повествуют источники и Библия, (белые) семиты в
Египте были рабами. Тем не менее в наше время из костей мумий египтян,
страдавших от костного туберкулёза, были выделены живые палочки Коха. Описание
туберкулёза имеется в медицинских трудах древнего Китая (V-VI вв. до н.э.).
Историк Геродот, посетивший древнюю
Персию, отметил, что для исключения распространения эпидемии всех больных
чахоткой и золотухой выселяли в отдельные поселения, и подчеркнул, что Ксеркс I
не стал преследовать спартанцев из-за вспыхнувшей в персидском войске эпидемии
туберкулёза, так как царь Леонид, видимо, сознательно отобрал для тесного
контакта с персидским войском 300 больных туберкулёзом. В древней Греции (VI-IV
вв. до н.э.) существовала известная Косская школа (Гиппократ), ей была знакома
картина туберкулёза лёгких. Знаменитый труд от имени Гиппократа называет
туберкулёз самой распространённой болезнью в его время, поражающей людей обычно
в возрасте 18-35 лет, и содержит подробное описание комплекса симптомов
туберкулёза лёгких: лихорадку, озноб, поты, кашель, боли в груди, мокроту,
исхудание, упадок сил, отсутствие аппетита и общий вид больного туберкулезом -
habitus phtisicus. Среди так называемых чахоточных больных, очевидно, было
немало страдавших пневмониями, абсцессами, раком, сифилисом и другими
болезнями. Но, безусловно, среди них преобладали больные туберкулёзом. Это был
так называемый эмпирический период медицины. Диагноз чахотки устанавливался при
помощи простейших методов объективного исследования. Гиппократ учил: «Суждения
делаются посредством глаз, ушей, носа, рта и других известных нам способов, то
есть взглядом, осязанием, слухом, обонянием, вкусом». Он ввел в практику
непосредственную аускультацию грудной клетки. Хотя Гиппократ не упоминает о
заразности туберкулеза, в основном говорится о наследственности, Исократ (390
г. до н.э.), даже не будучи врачом, уже пишет о заразности этого заболевания.
На заразности туберкулёза настаивал и Аристотель. Древнегреческие врачи лечили
туберкулёз, рекомендовали соблюдать режим, усиленное питание, назначали
отхаркивающие средства, теплые ванны.
В древнем Риме в I веке н.э. Аретей из
Каппадокии дает описание phthisis (греч. phthisis - чахотка), сохранившее своё
значение на все последующие тысячелетия. Во II веке н.э. известный римский врач
Гален относил туберкулёз к позже названным кавернами изъязвлениям легких,
рекомендует опиум для облегчения страданий, кровопускания, диету из ячменной
настойки, фруктов и рыбы.
Ещё дальше продвинулись врачи
средневекового Востока, подробно описав клинику туберкулёза (Авиценна, 980-1037
гг.). В «Каноне врачебной науки» Авиценна (Абу-Али Ибн-Сина) говорит о чахотке
как болезни, преходящей на других и передающейся по наследству, доказав
заражение туберкулёзом «испорченным воздухом», то есть заразным воздухом или
воздушно-капельным путем. Авиценна признавал влияние внешней среды на течение
заболевания, рекомендовал различные приемы врачевания, в частности, правильное
питание.
Свищевые формы туберкулёзных лимфаденитов
на Руси лечили прижиганием. Именно такому лечению подвергся великий князь
Святослав Ярославич в 1071 году. Затем был описан туберкулёз (сухотка) у
Василия II Тёмного. В русских лечебниках второй половины XVII века туберкулез
назывался «болезнью сухотной», «сухоткой», «скорбью чахотной».
Примечательная деталь: в источниках
европейского Средневековья несмотря на обилие данных о золотухе - туберкулёзе
наружных поверхностей - отсутствуют упоминания об анатомических особенностях
больных при заболевании, похожем на туберкулёз лёгких, вследствие запрещения
патанатомических исследований. Вскрытие трупов до XVI века в Западной Европе
запрещалось. Первые вскрытия, сведения о которых известны, были проведены в
XIII в., когда император Фридрих IIразрешил вскрывать один труп в 5 лет, но
затем последовал строгий запрет Римского Папы. До XVI века спорадически
разрешались вскрытия: в Монпелье - трупов казненных, в Венеции - один труп в
год. До XVI в. представление о туберкулезе в Европе были весьма примитивными. И
только в Малой Азии (территория нынешней Турции) и в мавританской Испании врачи
проводили регулярные исследования на трупах.
В 1540 году Фракасторо указывал, что
основным источником распространения чахотки является больной человек,
выделяющий мокроту, частицами которой заражаются воздух, белье, посуда, жилище.
В XVI веке о болезнях легких у горняков
сообщали немецкие медики Агрикола и Парацельс.
В XVII веке Франциск Сильвий впервые
связал гранулёмы, обнаруженные в различных тканях при вскрытии трупа, с
признаками чахотки.
В 1700 г. вышла в свет книга итальянского
врача Бернардино Рамадзини «О болезнях ремесленников», сообщающая о
многочисленных вредных профессиях и связанных с ними болезнях органов дыхания,
часть которых теперь известна как проявления запущенного туберкулёза лёгких или
как отдельные нозологические формы туберкулёза, и утвердившая понимание
туберкулёза как болезни рабочих. В 1720 году британский врач выпускник
медицинского факультета университета Абердина Бенджамин (Вениамин) Мартен
издаёт книгу о своей новой теории туберкулёза как болезни, вызываемой
микробами, которых он наблюдал в мокроте больных. Открывший микробов Левенгук
не считал, что они могут вызывать какие-либо болезни, и его авторитет и общий
уровень развития науки того времени привели к тому, что теория Мартена,
повлиявшая на врачей других культур, была признана в англо-саксонском мире
только после открытия Коха 160 лет спустя.
В Испании в 1751 г., затем в Италии,
Португалии были изданы законы об обязательной регистрации всех заболевших
лёгочной чахоткой и их госпитализации, дезинфекции их жилищ, уничтожение
одежды, предметов домашнего обихода. За невыполнение указанных постановлений
врачей облагали штрафом или высылали из страны.
В начале 19 века Р. Лаэннек предложил
стетоскоп и описал бугорок туберкулёза, заявил о его излечимости, с 20х годов
утвердилось понимание единства всех видов туберкулёза. Публичность темы
туберкулёза и разоблачение предрассудков о способности коронованных особ лечить
туберкулёз приводит к пониманию смысла избитой фразы «Чахотка воюет с хижинами,
но щадит дворцы»: она означает только то, что в хижинах вымирают целыми
семьями, а во дворцах погибают члены семей.[13]
При лечении больных туберкулезом в XIX
веке использовались в основном гигиенические мероприятия, диетотерапия,
санаторно-курортные факторы. Но в 1835-1842 годах неудачная попытка лечения
туберкулёза поселением больных в Мамонтовой пещере, где они умирали значительно
раньше, чем на поверхности, - никто не прожил и год - утвердила понимание, что
туберкулёз - болезнь власти тьмы не только в переносном, но и в самом
буквальном смысле.
В 1819 году французский врач Рене Лаэннек
предложил метод аускультации лёгких, что имело большое значение в разработке
методов диагностики туберкулёза.
В 1822 году английский врач Джеймс Карсон
высказал идею и предпринял первую, правда, неудачную, попытку лечения лёгочного
туберкулёза искусственным пневмотораксом (введением воздуха в плевральную
полость). Спустя шесть десятилетий, в 1882 году, итальянцу Карло Форланини
удалось ввести этот метод в практику. В России искусственный пневмоторакс
впервые применил А.Н. Рубель в 1910 году.
В 1839 году Иоганн Лукас Шёнлейн предложил
термин «туберкулёз».
В 1854 году Герман Бремер с помощью жены
своего брата графини Марии фон Колумб, племянницы фельдмаршала Блюхера, открыл
первый туберкулёзный санаторий в Соколовско (теперь Польша), названном в честь
ближайшего сподвижника Бремера польского врача Альфреда Соколовского. В
санатории была воздвигнута православная часовня, что, видимо, свидетельствует о
лечении русских больных. Методы лечения этого санатория затем использовались в
Давосе и по всему миру.
Развитие научного учения о туберкулёзе
началось в России в XIX веке. Н.И. Пирогов в 1852 году описал «гигантские
клетки» в туберкулёзном очаге. Больших успехов добился С.П. Боткин, в
частности, успешно лечивший императрицу Марию Александровну, жену императора
Александра II и мать императора Александра III. Климатолечение туберкулёза в
Крыму, существовавшее ещё в Средневековье, во многом благодаря Боткину получило
научное обоснование.
В 1865 году французский морской врач
Жан-Антуан Вильмен описал, как после распространения эпидемии на корабле
вследствие наличия одного больного туберкулёзом он для доказательства
инфекционной природы заболевания собирал мокроту больных и пропитывал ею
подстилку для морских свинок. Свинки заболевали туберкулёзом и умирали от него.
Так Вильмен экспериментально доказал, что туберкулёз - заразная («вирулентная»)
болезнь. Инфекционную природу туберкулёза подтвердил немецкий патолог Юлиус
Конгейм в 1879 году. Он помещал кусочки органов больных туберкулёзом в переднюю
камеру глаза кролика и наблюдал образование туберкулёзных бугорков.
В 1868 году немецкий патолог Теодор
Лангганс обнаружил в туберкулёзном бугорке гигантские клетки, ранее
обнаруженные Пироговым, но позже названные в честь Лангганса, так как он дал
более подробное описание и не был знаком с трудами Пирогова.
В 1882 году в Риме Карло Форланини впервые
успешно применил искусственный пневмоторакс. (Основой, видимо, послужили
истории излечения больных туберкулёзом, получивших ранения груди в бою или на
дуэли).
Облик фтизиатрии преобразовала
деятельность Роберта Коха, открывшего возбудитель туберкулёза, и его доклад 24
марта 1882 года. «Пока имеются на земле трущобы, куда не проникает луч солнца,
чахотка и дальше будет существовать. Солнечные лучи - смерть для бацилл
туберкулёза. Я предпринял свои исследования в интересах людей. Ради этого я
трудился. Надеюсь, что мои труды помогут врачам повести планомерную борьбу с
этим страшным бичом человечества.»
В 1882 году в Германии Роберт Кох после 17
лет работы в лаборатории открыл возбудителя туберкулёза, которого назвали
бациллой Коха (БК). Он обнаружил возбудителя при микроскопическом
исследовании мокроты больного туберкулёзом после окраски препарата везувином и
метиленовым синим. Впоследствии он выделил чистую культуру возбудителя и вызвал
ею туберкулёз у подопытных животных. В настоящее время фтизиатры пользуются
термином МБТ (микобактерия туберкулёза).
Кох родился у подножия горы Брокен, где по
преданиям в Вальпургиеву ночь собираются нечистые силы, в том числе,
покровители чахотки. Поэтому помимо 24 марта 1 мая - день за Вальпургиевой
ночью - также является датой, символизирующей победу Коха над силами тьмы.
Кроме того, доклад Коха был напечатан в немецком медицинском журнале 10 апреля,
а подробнейшие отчёты в английской Times - 22 апреля и в американской New York
Times - в центре глобальной пандемии туберкулёза - 3 мая 1882 года. Благодаря
публикации 3 мая 1882 года Эндрю Карнеги выделил Коху деньги на создание
института Роберта Коха. В США в начале 20 века 80% населения заражалось ещё в
возрасте до 20 лет, и туберкулёз был главной причиной смертности. Именно дата 3
мая совпала с датой основания Лиги по борьбе с туберкулёзом в России 3 мая 1910
года по новому стилю и первым Днём белой ромашки в России 3 мая 1911 года по
новому стилю. С 1884 года Роберт Кох - иностранный член Санкт-Петербургской
Академии наук.
До своего триумфа Коху пришлось выдержать
борьбу с Рудольфом Вирховым, слишком буквально понимавшим социальные болезни
как неинфекционные, вирулентность которых Вирхов объяснял наличием образующихся
при недостатке света, свежего воздуха и питательных веществ вирулентных белков,
подобных позднее открытым прионам. Но Кох, вначале признавая Mycobacterium
bovis возбудителем туберкулёза человека тоже, затем изменил своё мнение и с
упрямством, достойным лучшего применения, долго отрицал возможность поражения
человека микобактериями бычьего туберкулёза, в результате чего тормозилось
внедрение пастеризации молока, и многие заболели при употреблении некипячёного
и непастеризованного молока, и неосторожно хвалил туберкулин как возможное
средство профилактики и лечения туберкулёза, что было понято не как
«возможное». Неоправдавшиеся ожидания больных и врачей подорвали авторитет
Коха. Поэтому Кох получил Нобелевскую премию только в 1905 году. Кох считается
основателем не только современной медицинской бактериологии, но и - вместе с
Рудольфом Вирховым - современных общественного здравоохранения и гигиены.
Благодаря их деятельности была прекращена квартальная застройка и резко
ограничена уплотнительная застройка.
В 1882-1884 годах Франц Циль и Фридрих
Нельсен (Германия) предложили эффективный метод окраски кислотоустойчивых
микобактерий туберкулёза.
В 1887 г. в Эдинбурге (Шотландия) был
открыт первый противотуберкулёзный диспансер (от франц. dispenser - избавлять,
освобождать). В этом новом учреждении оказывалась больным не только
медицинская, но и социальная помощь. Затем диспансеры были созданы и в других
европейских странах, в том числе, в России.
В 1890 году Роберт Кох впервые получил
туберкулин, который описал как «водно-глицериновую вытяжку туберкулёзных
культур». В диагностических целях Кох предложил делать подкожную пробу с
введением туберкулина. На конгрессе врачей в Берлине Кох сообщил о возможном
профилактическом и даже лечебном действии туберкулина, испытанного в опытах на
морских свинках и применённого на себе и своей сотруднице (которая впоследствии
стала его женой). Через год в Берлине было сделано официальное заключение о
высокой эффективности туберкулина в диагностике, однако лечебные свойства
туберкулина были названы противоречивыми, поскольку резко обострялось течение
болезни.
В 1902 году в Берлине проведена первая
Международная конференция по туберкулёзу.
В 1904 году А.И. Абрикосов опубликовал
работы, в которых описал картину очаговых изменений в лёгких на рентгенограмме
при начальных проявлениях туберкулёза у взрослых (очаг Абрикосова).
В 1907 году австрийский педиатр Клеменс
Пирке предложил накожную пробу с туберкулином для выявления людей,
инфицированных микобактерией туберкулёза, и ввёл понятие аллергии.
В 1910 году Шарль Манту (Франция) и Феликс
Мендель (Германия) предложили внутрикожный метод введения туберкулина, который
в диагностическом плане оказался чувствительнее накожного.
В 1912 году исследователь Антон Гон
(Австро-Венгрия) описал обызвествлённый первичный туберкулёзный очаг (очаг
Гона).
Роль сниженного иммунитета у трудящихся и
у социально незащищённых слоёв населения была понята после открытия иммунитета
И.И. Мечниковым, специально изучавшим противотуберкулёзный иммунитет, и Паулем
Эрлихом.
В 1919 году микробиолог Альбер Кальметт и
ветеринарный врач Камиль Герен (оба - Франция) создали вакцинный штамм
микобактерии туберкулёза для противотуберкулёзной вакцинации людей. Штамм был
назван «бациллы Кальметта - Герена» (Bacilles Calmette-Guerin, BCG). Впервые
вакцина БЦЖ была введена новорождённому ребёнку в 1921 году.
В 1925 году Кальметт передал профессору
Л.А. Тарасевичу штамм вакцины БЦЖ, которая была названа БЦЖ-1. Через три года
экспериментального и клинического изучения было установлено, что вакцина относительно
безвредна. Смертность от туберкулёза среди вакцинированных детей в окружении
бактерионосителей была меньше, чем среди невакцинированных. В 1928 году было
рекомендовано вакцинировать БЦЖ новорождённых из очагов туберкулёзной инфекции.
С 1935 годавакцинацию стали проводить в широких масштабах не только в городах,
но и в сельской местности. В середине 1950-х вакцинация новорождённых стала
обязательной. До 1962 года проводили в основном пероральную вакцинацию
новорождённых, с1962 года для вакцинации и ревакцинации стали применять более
эффективный внутрикожный метод введения вакцины. В 1985 году для вакцинации
новорождённых с отягощённым постнатальным периодом была предложена вакцина
БЦЖ-М, которая позволяет уменьшить антигенную нагрузку вакцинируемых.
В 1930-е годы бразильский учёный Д. Абреу
предложил массовую флюорографию для выявления туберкулёза. (Кстати, сами
выявляющиеся при флюорографии изменения были обнаружены русским учёным А.И.
Абрикосовым в 1904).
С середины 1930-х годов применяется эктомия
поражённой туберкулёзом части лёгкого.
В 1943 году Зельман Ваксман совместно с
Альбертом Шацем получил стрептомицин - первый противомикробный препарат,
который оказывал бактериостатическое действие на микобактерии туберкулёза.
Интересно отметить, что в первые несколько лет применения стрептомицин обладал
крайне высокой противотуберкулёзной активностью: даже смыв с флакона, где до
этого находился лиофизат препарата, давал клинический эффект. Но всего через 10
лет эффективность препарата существенно снизилась, а в настоящее время его
клинический эффект минимален. К концу XX века спектр антибактериальных
препаратов, применяемых во фтизиатрии, значительно расширился.
.2 Туберкулёз и его виды
tuberculosis complex представляет собой группу видов
бактерий, способных вызывать у человека туберкулез. Наиболее часто возбудителем
является Mycobacterium tuberculosis (устар. - палочка Коха), представляет собой
грамположительные кислотоустойчивые палочки семейства актиномицетов, рода
микобактерий. В редких случаях туберкулез вызывается другими представителями
этого рода. Эндотоксинов и экзотоксинов не выделяют.
Микобактерии крайне устойчивы к воздействию окружающей среды,
длительно сохраняются вне организма, но погибают под воздействием прямого
солнечного света и ультрафиолетового облучения. Могут образовывать
маловирулентные L-формы, способствующие при присутствии в организме формировать
специфический иммунитет без развития заболевания.
Резервуаром инфекции и источником заражения туберкулезом
являются больные люди (чаще всего заражение происходит при контакте с больными
туберкулезом легких в открытой форме - когда туберкулезные бактерии выделяются
с мокротой). При этом реализуется респираторный путь заражения (вдыхание
воздуха с рассеянными бактериями). Больной с активным выделением микобактерий и
выраженным кашлем способен в течение года заразить более десятка человек.
Инфицирование от носителей со скудным выделением бактерий и
закрытой формой туберкулеза возможно только при близких постоянных контактах.
Иногда случается заражение алиментарным (бактерии попадают в
пищеварительный тракт) или контактным путем (через повреждения кожных
покровов).
Источником заражения может стать больной крупнорогатый скот,
домашняя птица. Туберкулез при этом передается с молоком, яйцами, при попадании
испражнений животных в водные источники.
Далеко не всегда попадание туберкулезных бактерий в организм
вызывает развитие инфекции. Туберкулез - заболевание, зачастую связанное с
неблагоприятными условиями жизни, снижением иммунитета, защитных свойств
организма.
В течении туберкулеза выделяют первичную и вторичную стадии.
Первичный туберкулез развивается в зоне внедрения возбудителя и характеризуется
высокой чувствительности к нему тканей. В первые же дни после заражения
активизируется иммунная система, вырабатывая специфические антитела для
уничтожения возбудителя. Чаще всего в легких и внутригрудных лимфоузлах, а при
алиментарном или контактном пути инфицирования - и в желудочно-кишечном тракте
и коже, формируется очаг воспаления. При этом бактерии могут рассеиваться с
током крови и лимфы по организму и формировать первичные очаги в других органах
(почках, костях, суставах). Вскоре первичный очаг заживает, а организм
приобретает стойкий противотуберкулезный иммунитет. Однако при снижении
иммунных свойств (в юношеском или старческом возрасте, при ослаблении
организме, синдроме иммунодефицита, гормональной терапии, сахарном диабете и
др.) происходит активизация инфекции в очагах и развивается вторичный
туберкулез.
Классификация туберкулеза:
Туберкулез различают на первичный и вторичный. Первичный в
свою очередь может быть долокальным (туберкулезная интоксикация у детей и
подростков) и локализованным (первичный туберкулезный комплекс, представляющий
собой очаг в месте проникновения инфекции, и туберкулез внутригрудных
лимфатических узлов).
Вторичный туберкулез различается по локализации на легочные и
нелегочные формы. Легочный туберкулез в зависимости от распространенности и
степени поражения бывает милиарный, диссеминированный, очаговый, инфильтративный,
кавернозный, фиброзно-кавернозный, цирротический. Также выделяют казеозную
пневмонию и туберкулему.
В качестве отдельных форм выделен туберкулезный плеврит,
эмпиема плевры и саркоидоз.
Вне легких встречается туберкулез головного и спинного мозга
и мозговых оболочек, кишечника, брюшины, мезентериальных лимфоузлов, костей,
суставов, почек, половых органов, молочных желез, кожи и подкожной клетчатки,
глаз. Иногда отмечается поражение других органов.
В развитии туберкулеза выделяют фазы инфильтрации, распада,
обсеменения, рассасывания, уплотнения, рубцевания и обызвествления.
В отношении выделения бактерий различают открытую форму (с
выделением бактерий, МБТ-положительную) и закрытую (без выделения,
МБТ-отрицательную).
Симптомы
туберкулеза
В силу многочисленности клинических форм, туберкулез может
проявляться самыми разнообразными симптомокомплексами. Течение заболевания
хроническое, обычно начинается постепенно (долгое время может протекать
бессимптомно). Со временем, проявляются симптомы общей интоксикации -
гипертермия, тахикардия, слабость, снижение работоспособности, потеря аппетита
и похудание, потливость. При прогрессировании инфекции и ее распространении по
организму интоксикация может быть довольно интенсивной. Больные значительно
теряют в массе тела, черты лица заостряются, появляется болезненный румянец.
Температура тела не поднимается выше субфебрильных цифр, но держится
продолжительное время. Лихорадка возникает только в случае массивного
поражения.
· Туберкулез легких, как
правило, сопровождается кашлем (первоначально сухим), обостряющимся ночью и с
утра. Существование упорного кашля на протяжении более чем трех недель является
тревожным симптомом, и следует в таких случаях обязательно обращаться к врачу.
При прогрессировании заболевания может появляться кровохарканье. Туберкулез
легких может осложниться опасным для жизни состоянием - легочным кровотечением.
Туберкулез других органов и систем случается намного реже и
выявляется, как правило, после исключения других патологий.
· Туберкулез органов
пищеварительного тракта характеризуется сочетанием общей интоксикации с
нарушением стула (запоры, чередующиеся с поносами), симптоматикой диспепсии,
болью в животе, иногда кровянистыми примесями в кале. Туберкулез кишечника
может способствовать развитию непроходимости.
· Туберкулез костей,
суставов и позвоночника. При туберкулезе суставов отмечается симптоматика
артритов (боль в пораженных суставах, ограничение в подвижности), При поражении
костей отмечается их болезненность, склонность к переломам.
· Туберкулез органов
мочеполовой системы. При локализации очага инфекции в почках больные отмечают
симптоматику нефрита, боль в спине, возможно появление крови в моче. Довольно
редко может развиваться туберкулез мочевыводящих путей, в этом случае
проявлениями будет дизурия (нарушение процесса мочеиспускания), болезненность
при мочеиспускании. Туберкулез половых органов (генитальный туберкулез) может
быть причиной бесплодия.
· Туберкулез кожи
характеризуется появлением плотных узелков под кожей, при прогрессировании
увеличивающихся и вскрывающихся на кожу с выделением белых творожистых масс.
1.3 Лечение туберкулёза
Фактически с самого начала применения
антибиотикотерапии возник феномен лекарственной устойчивости. Феномен потому,
что микобактерия не имеет плазмид, а популяционная устойчивость микроорганизмов
к антибактериальным препаратам традиционно описывалась в микробной клетке
наличием R-плазмид.
Лекарственную устойчивость подразделяют
на:
· первичную
· приобретённую
К микроорганизмам с первичной устойчивостью
относят штаммы, выделенные от пациентов, не получавших специфическую терапию
или получавших препараты в течение месяца или менее. Если устойчивый штамм
выделен у пациента на фоне противотуберкулёзной терапии, проводимой в течение
месяца и более, устойчивость расценивают как «приобретённую». Частота первичной
лекарственной устойчивости характеризует эпидемиологическое состояние популяции
возбудителя туберкулёза. Приобретённая лекарственная устойчивость среди впервые
выявленных больных считается результатом неудачного лечения-то есть действовали
факторы, приводящие к снижению системной концентрации химиопрепаратов в крови и
их эффективности, одновременно «запуская» в клетках микобактерий защитные
механизмы.
В структуре лекарственной устойчивости
микобактерий туберкулёза различают:
1. Монорезистентность - устойчивость
к одному из противотуберкулёзных препаратов, чувствительность к другим
препаратам сохранена. При применении комплексной терапии монорезистентность
выявляют довольно редко и, как правило, к стрептомицину (в 10-15% случаев среди
впервые выявленных больных).
2. Полирезистентность - устойчивость
к двум и более препаратам.
. Множественная лекарственная
устойчивость (МЛУ) - устойчивость к изониазиду и рифампицину одновременно
(независимо от наличия устойчивости к другим препаратам). Она сопровождается,
как правило, устойчивостью к стрептомицину и др. В девяностых годах МЛУ
возбудителей туберкулёза стала эпидемиологически опасным явлением.
. Суперустойчивость - множественная
лекарственная устойчивость в сочетании с устойчивостью к фторхинолонам и одному
из инъекционных препаратов (канамицин, амикацин, капреомицин). Туберкулёз,
вызванный штаммами с суперустойчивостью, представляет прямую угрозу для жизни
пациентов, так как остальные противотуберкулёзные препараты второго ряда не
имеют выраженного антибактериального действия. С 2006 г. в некоторых странах
организовано наблюдение за распространением штаммов микобактерий с
суперустойчивостью. За рубежом принято обозначать этот вариант МЛУ, как XDR.
. Перекрёстная устойчивость - когда
возникновение устойчивости к одному препарату влечёт за собой устойчивость к
другим препаратам. У M. tuberculosis, как правило, ассоциированные с
устойчивостью мутации не взаимосвязаны. Особенно часто перекрёстную
устойчивость выявляют внутри одной группы препаратов, например аминогликозидов,
что обусловлено одинаковой «мишенью» данной группы препаратов.
Химиотерапия:
Для повышения эффективности лечения и в
связи с учащающимися случаями возникновения полирезистентных форм туберкулёза,
как в процессе лечения, так и у впервые выявленных больных, основой лечения
туберкулёза является многокомпонентная противотуберкулёзная химиотерапия (J04
Противотуберкулёзные препараты).
Приказ Минздрава РФ №109 от 21 марта 2003
года, утверждает несколько стандартных схем лечения туберкулеза: III, I, II А,
II Б и IV. Согласно этому приказу лечение подразделяется на две фазы:
интенсивную и пролонгированную фазу лечения. В интенсивной фазе лечения
необходимо достигнуть рассасывания инфильтрации и закрытия распада, а также
прекращения бактериовыделения. Интенсивная фаза лечения туберкулёза лёгких
длится от двух месяцев до полугода в зависимости от режима лечения. Последующее
пролонгированное лечение длится от четырёх месяцев до года в зависимости от
режима лечения. В тяжёлых, мультирезистентных случаях сроки лечения
продлеваются до двух лет и более, до достижения устойчивой рентгенографической
картины без отрицательной динамики.
Трёхкомпонентная схема лечения:
На заре противотуберкулёзной химиотерапии
была выработана и предложена трёхкомпонентная схема терапии первой линии:
· стрептомицин
· изониазид
· пара-аминосалициловая
кислота (ПАСК).
Эта схема стала классической. Она
царствовала во фтизиатрии долгие десятилетия и позволила спасти жизни огромного
числа больных туберкулёзом, однако почти исчерпала себя на сегодняшний день.
Четырёхкомпонентная схема лечения:
Одновременно в связи с повышением
устойчивости выделяемых от больных штаммов микобактерий возникла необходимость
усиления режимов противотуберкулёзной химиотерапии. В результате была
выработана четырёхкомпонентная схема химиотерапии первой линии (DOTS -
стратегия, используется при инфицировании достаточно чувствительными штаммами):
· рифампицин или рифабутин
· стрептомицин или
канамицин
· изониазид или фтивазид
· пиразинамид либо
этионамид
Эта схема была разработана Карелом Стибло
(Нидерланды) в 1980-х годах. К концу двадцатого века система лечения т. н.
препаратами первого ряда (включая изониазид, рифампицин, стрептомицин,
пиразинамид и этамбутол) стала общепринятой в 120 странах мира, включая
развитые страны.
Пятикомпонентная схема лечения:
Во многих центрах, специализирующихся на
лечении туберкулёза, сегодня предпочитают применять ещё более мощную
пятикомпонентную схему, добавляя к упомянутой выше четырёхкомпонентной схеме
производное фторхинолона, например, ципрофлоксацин. Включение препаратов
второго, третьего и выше поколения является основным при лечении
лекарственноустойчивых форм туберкулёза. Режим лечения препаратами второго и
выше поколения подразумевает как минимум 20 месяцев ежедневного приёма
препаратов. Данный режим гораздо дороже, чем лечение препаратами первого ряда.
Существенно ограничивающим моментом также является наличие огромного количества
различного рода побочных эффектов от применения дополнительных препаратов.
Если, несмотря на 4-5-компонентный режим
химиотерапии, микобактерии всё же развивают устойчивость к одному или
нескольким применяемым химиопрепаратам, то применяют: циклосерин, капреомицин и
другие препараты, относящиеся ко второму (резервному) ряду вследствие своей
токсичности для человеческого организма.
В октябре 2012 на ежегодном съезде
Международного Союза Борьбы с Туберкулезом и Легочными Заболеваниями было
доложено о внедрении нового препарата Бедаквилин. 28 декабря 2012 Всемирная
Организация Здравоохранения выступила со специальным заявлением. В нем
указывется на то, что в США данный препарат зарегистрирован для применения при
лечении лекарственно-устойчивых форм туберкулеза и стремление ВОЗ в дальнейшем
сборе материалов по применению данного препарата.
Сопутствующая терапия:
Иммуномодуляторы:
В связи с тем, что большинство
противотуберкулезных препаратов оказывают бактериостатическое, а не
бактерицидное действие, в фтизиатрии дополнительно применяют иммуностимуляторы,
такие как ксимедон, глутоксим, галавит и др.
Больным туберкулёзом, получающим
иммуносупрессивные препараты по каким-либо показаниям, стремятся снизить их
дозы или совсем отменить их, уменьшив степень иммуносупрессии, если это
позволяет клиническая ситуация по заболеванию, потребовавшему
иммуносупрессивной терапии. Больным ВИЧ-инфекцией и туберкулёзом показана
специфическая анти-ВИЧ терапия параллельно с противотуберкулёзной, а также
противопоказано применение рифампицина.
Детоксикация:
В связи с высокой токсичностью
противотуберкулезных препаратов, в фтизиатрии активно применяются
гепатопротекторы, на фоне постоянного лабораторного контроля уровня печёночных
пигментов (билирубин).
При появлении симптомов лекарственной
интоксикации производят полную или частичную отмену препаратов. Проводят
детоксикацию реосорбилактом и ацетилцистеином. После исчезновения симптомов
химиотерапию продолжают.
Другие препараты:
C целью профилактики периферической
нейропатии и других побочных явлений со стороны нервной системы, применяют
витамины группы B, глутаминовую кислоту и АТФ в виде натриевой соли.
С целью ускорения процессов заживления,
могут применяться такие препараты как: глюнат, ФиБС, стекловидное тело,
препараты алоэ, метилурацил и другие.
Глюкокортикоиды в лечении туберкулёза
применяют очень ограниченно в связи с их сильным иммуносупрессивным действием.
Основными показаниями к назначению глюкокортикоидов являются сильное, острое
воспаление, выраженная интоксикация и др. При этом глюкокортикоиды назначают на
достаточно короткий срок, в минимальных дозах и только на фоне мощной
(5-компонентной) химиотерапии.
Хирургические методы
лечения:
Сохраняют своё значение и хирургические
методы лечения туберкулёза: в запущенных случаях может оказаться полезным
наложение искусственного пневмоторакса, удаление поражённого лёгкого или его
доли, дренирование каверны, эмпиемы плевры и др. Однако безусловным и важнейшим
действенным средством является химиотерапия - терапия противотуберкулёзными
препаратами, гарантирующими бактериостатический, бактериолитический эффекты,
без которых невозможно достижение излечения от туберкулёза.
К оперативному лечения при туберкулёзе
лёгких относится в том числе:
· Коллапсотерапия (лечебный
пневмоторакс, лечебный пневмоперитонеум) - метод сдавливания лёгкого (оно
уменьшается в объёме и не двигается). В результате может прекратиться
бацилловыделение (человек перестаёт быть заразен) и прекращается деструкция
лёгочной ткани.
· Кавернэктомия,
спелеотомия - удаление (вскрытие) каверны.
· Резекция лёгкого -
удаление части лёгкого.
· Лобэктомия - удаление
доли лёгкого.
· Билобэктомия - удаление
двух долей лёгкого.
· Пневмонэктомия
(пульмонэктомия) - удаление всего лёгкого.
Коллапсотерапия может проводится
несколькими способами:
1. Пневмоперитонеум, в брюшную
полость закачивается воздух. Пузырь воздуха в полости брюшины сдавливает
лёгкое, лёгкое сжимается, каверна зарастает.
2. Пневмоторакс в полость плевры
закачивается воздух.
. Олеоперитонеум и олеоторакс -
вместо воздуха закачивается специальное масло.
Дополнительные хирургические методы лечения:
В начале XXI века в России был разработан
и вошёл в практику новый способ лечения, применяемый совместно с химиотерапией
- клапанная бронхоблокация. Этот метод эффективен в целом ряде случаев
осложнённого туберкулеза, в том числе: множественная лекарственная
устойчивость, кровотечение и др.
Метод бронхоблокации особенно эффективен в
случаях, когда каверна имеет толстые стенки, не уменьшается в процессе лечения
или динамика уменьшения недостаточна. Ранее в таких случаях единственным
вариантом лечения была операция на лёгком. С появлением метода бронхоблокации
стало возможным полное излечение таких каверн с менее травматичным для пациента
медицинским вмешательством.
Метод клапанной бронхоблокации не получил
пока широкого распространения в связи с достаточно сложной техникой выполнения
и необходимостью специализированного оборудования и материалов. Кроме того,
использование метода значительно повышает частоту гнойно-септических осложнений
и не во всех случаях приводит к эффективной остановке кровотечения. Данный
метод является вспомогательным, так как он не может полноценно заменить
хирургическое лечение и неэффективен при отсутствии химиотерапии.
Дополнительные методы
лечения:
Препараты не оказывают воздействия на
туберкулёзные микобактерии, находящиеся в инкапсулированных очагах казеоза и
кавернах с выраженной фиброзной стенкой, так как казеоз и фиброзная ткань
лишены кровеносных сосудов, по которым препараты могли бы проникнуть в очаги
поражения. Поэтому важную роль в лечении туберкулеза имеют альтернативные
методы воздействия на очаги поражения.
С начала XX века в СССР для увеличения
эффективности лечения сложных форм туберкулеза, наряду с ингаляциями
противотуберкулезными препаратами, начали применять интертрахеальные вливания,
метод введения лекарственных препаратов непосредственно в поражённое лёгкое.
Ещё один метод лечения, введённый в этот период - искусственный пневмоторакс.
Питание и образ жизни:
Кроме химиотерапии, большое внимание
должно уделяться интенсивному, качественному и разнообразному питанию больных
туберкулёзом, набору массы тела при пониженной массе, коррекции
гиповитаминозов, анемии, лейкопении (стимуляции эритро- и лейкопоэза). Больные
туберкулёзом, страдающие алкоголизмом или наркотической зависимостью, должны пройти
детоксикацию до начала противотуберкулёзной химиотерапии.
Очень важную роль в лечении туберкулёза
играет также санаторно-курортное лечение. Давно известно, что микобактерии
туберкулёза не любят хорошей оксигенации и предпочитают селиться в сравнительно
плохо оксигенируемых верхушечныхсегментах долей лёгких. Улучшение оксигенации
лёгких, наблюдаемое при интенсификации дыхания в разрежённом воздухе горных
курортов, способствует торможению роста и размножения микобактерий. С той же
целью (создания состояния гипероксигенации в местах скопления микобактерий)
иногда применяют гипербарическую оксигенацию и др.
2. Собственно исследования
.1 Статистика заболевания среди людей и вид
преобладающего туберкулёза
Я посетил Борисоглебский тубдиспансер, где провел исследования
по частоте заболевания и распространения туберкулёза в различных социальных
классах людей. Так же я узнал о методах лечения туберкулёза и его профилактики.
Данные полученные из тубдиспансера показывают, что численность заболевания и
смертность увеличились. Все исследования приведены ниже и заключаются на
статистике.
Таблица 1. Показатели Борисоглебского района
|
2013 г
|
2014 г
|
|
Население всего
|
77120
|
76112
|
10420
|
10419
|
|
Население старше 15-ти лет
|
66700
|
65693
|
|
Флюрографический осмотр в%
|
89.6%
|
87.7%
|
|
Декретированного населения
|
98.5%
|
98.3%
|
|
Выявляемость на 100 обследованных
|
0.2%
|
0.1%
|
|
Нетранспортабельных в районе
|
612
|
637
|
|
Заболеваемость на 100 тысяч человек
|
28.5%
|
30.2%
|
|
Смертность на 100 тысяч человек
|
5.2%
|
9.2%
|
|
Число впервые выявленных больных
|
22
|
23
|
|
Из них туберкулёз внелегочной формы
|
1
|
2
|
|
Туберкулёз органов дыхания
|
21
|
21
|
|
Эффективность лечения
|
66.7%
|
64.3%
|
|
Клиническое излечение
|
49.3%
|
41.7%
|
|
Прооперировано
|
5
|
7
|
|
Нуждающихся в операции
|
7
|
5
|
Диаграмма 1.
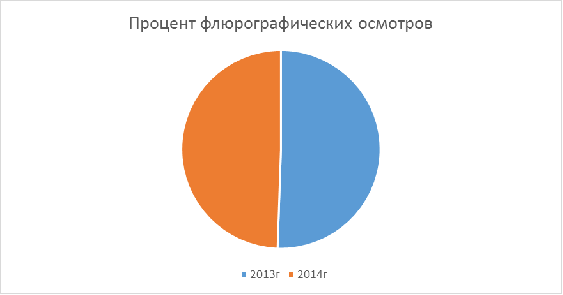
Таблица 2. Распределение больных по социальным группам
|
Социальная группа
|
2014 г
|
2013 г
|
|
Абс. Число
|
%
|
Абс. Число
|
%
|
|
Работающие
|
7
|
30.4
|
6
|
27.3
|
|
Пенсионеры
|
3
|
13
|
2
|
9.1
|
|
Инвалиды
|
1
|
4.3
|
1
|
4.5
|
|
Неработающие
|
39.1
|
10
|
45.5
|
|
Учащиеся и студенты
|
1
|
4.3
|
1
|
4.5
|
|
Подростки
|
-
|
-
|
2
|
9.1
|
|
Дети
|
2
|
8.7
|
-
|
-
|
Заражению туберкулёзом подвержены неработающие люди, в связи
с их плохим образом жизни.
Диаграмма 2. Распределение больных по социальным группам
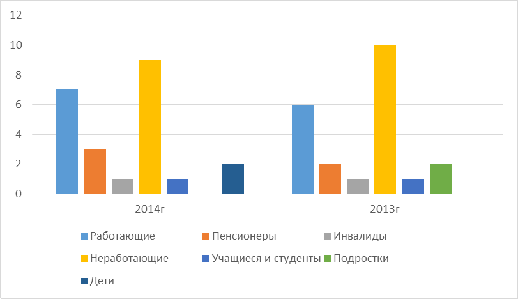
Таблица 3. Распределение больных по возрасту
|
Дети
|
2 человека
|
|
18-35
|
6 человек
|
|
36-45
|
6 человек
|
|
46-60
|
4 человека
|
|
60>
|
5 человек
|
Из этой таблицы видно, что туберкулёз распространён среди
людей возрастом от 18 до 45 лет.
Диаграмма 3.
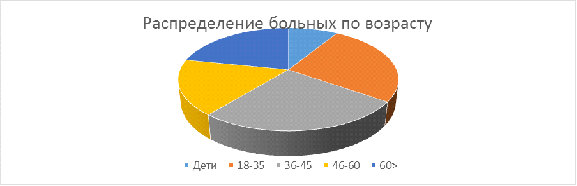
Таблица 4. Распределение больных соответственно диагнозам
|
Диагноз
|
2014 г
|
2013 г
|
|
Всего
|
CV
|
МТБ
|
Всего
|
CV
|
МТБ
|
|
Абс. число
|
%
|
Абс. число
|
%
|
Абс. число
|
%
|
Абс. число
|
%
|
Абс. число
|
%
|
Абс. число
|
%
|
|
Очаговый туберкулёз легких
|
1
|
4.3
|
-
|
-
|
-
|
-
|
2
|
9.1
|
-
|
-
|
-
|
-
|
18
|
78.3
|
11
|
61
|
10
|
55
|
17
|
77
|
13
|
76
|
12
|
70.6
|
|
Диссеминированный туберкулёз
|
-
|
-
|
-
|
-
|
-
|
-
|
2
|
9.1
|
1
|
50
|
1
|
50
|
|
Первичный тубкомплекс
|
2
|
8.7
|
-
|
-
|
-
|
-
|
-
|
-
|
-
|
-
|
-
|
-
|
|
ТВЛ
|
2
|
8.7
|
-
|
-
|
-
|
-
|
1
|
4.5
|
-
|
-
|
-
|
-
|
Здесь мы можем наблюдать, что наиболее распространён среди
людей инфильтративный туберкулёз.
.2 Эпидимиология
В соответствии с информацией ВОЗ в
настоящее время туберкулёзом ежегодно заболевает 9 миллионов человек во всём
мире, из них 3 миллиона умирают от его осложнений. (По другим данным, ежегодно
8 миллионов заболевают туберкулёзом, а 2 миллиона умирает.)).
Отмечено, что заболеваемость туберкулёзом
зависит от неблагоприятных условий (стрессовой нагрузки), а также от
индивидуальных характеристик организма человека (например, от группы крови и
возраста заболевшего). Из числа заболевших в целом доминирует возрастная группа
18 - 26 лет.]
Однако, несмотря на этот факт, в странах,
где заболеваемость туберкулёзом значительно снизилась - таких, как Америка -
доминировать среди заболевших стала статистическая группа пожилых людей.]
Существует несколько факторов, вызывающих
повышенную восприимчивость человека к туберкулёзу:
· Наиболее значимым в мире
стал ВИЧ;
· Курение (особенно более
20 сигарет в день) - увеличивает вероятность туберкулёза в 2-4 раза;
· Диабет.
Туберкулёз в России
Россия является мировым лидером по
количеству больных полирезистентным туберкулёзом. Всего на диспансерном учете
состоит 300 тыс. человек, а каждый год выявляется 120 тыс. вновь заболевших, 35
тысяч умирает.
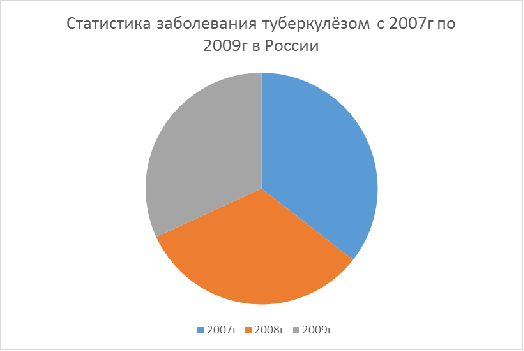
В 2007 году в России отмечено 117 738
больных впервые выявленным туберкулёзом в активной форме (82,6 на 100 тыс.
населения), что на 0,2% выше, чем в 2006 г.
В 2009 году в России отмечено 105 530
случаев впервые выявленного активного туберкулёза (в 2008 г. - 107 988
случаев). Показатель заболеваемости туберкулёзом составил 74,26 на 100 тыс.
населения (в 2008 г. - 75,79 на 100 тысяч).
Наиболее высокие показатели заболеваемости
в 2009 году, как и в предыдущие годы, отмечались в Дальневосточном (124,1), Сибирском
(100,8), Уральском (73,6) федеральных округах. В пятнадцати субъектах
Российской Федерации показатель заболеваемости в 1,5 и более раза превышает
средний по стране: Еврейской автономной области (159,5), Амурской (114,4),
Омской (112,0), Кемеровской (110,9), Иркутской (101,2), Новосибирской (98,10),
Курганской (94,94), Сахалинской (94,06) областях, республиках Тыва (164,2),
Бурятия (129,8), Хакасия (103,6), Алтай (97,45), Приморском (188,3) Хабаровском
(110,0), Алтайском краях (102,1).
Среди всех впервые выявленных больных
туберкулёзом бациллярные больные (бактериовыделители) в 2007 году составили 40%
(47 239 человек, показатель - 33,15 на 100 тыс. населения).
В России смертность от туберкулёза за 2007
год составила 18 человек на 100 тысяч жителей (на 7% ниже, чем в 2006 г.),
таким образом, в год умирает от туберкулёза около 25 000 человек (в среднем по
Европе смертность от туберкулёза приблизительно в 3 раза меньше). В структуре
смертности от инфекционных и паразитарных заболеваний в России доля умерших от
туберкулёза составляет 70%.
Согласно официальной статистике,
показатель смертности от туберкулеза в январе - сентябре 2011 года снизился на
7,2% в сравнении с аналогичным периодом 2010 года.
По мнению главного фтизиатра Крыма А. Колесника, в 20е годы и в
царской России не было таких понятий, как массовые «тюремный» туберкулез,
туберкулёз + СПИД (не только неизвестный тогда науке первичный СПИД, но и
вторичный), полирезистентный туберкулез. Всё это появилось после распада СССР в
«новых независимых государствах». В середине 90-х годов прошлого столетия
прекратилось централизованное поступление бесплатных для больных
противотуберкулезных препаратов. Лечение проводилось 1-2 или в лучшем случае
3-мя препаратами вместо 5-6. В результате, особенно в тюрьмах, вместо лечения
больных благодаря неполноценной терапии был выращен настоящий «монстр» -
устойчивый ко многим препаратам штамм возбудителя туберкулеза, что делает
лечение его малоперспективным или вообще не перспективным.
При туберкулёзе существует так называемый «скрытый резервуар» -
сохраняющаяся пожизненно в организме человека или животного эндогенная инфекция
после первичного инфицирования микобактериями туберкулёза. Удалить попавшие
однажды в организм бациллы Коха практически невозможно, а это таит в себе риск
эндогенной реактивации туберкулезного процесса на любом этапе жизни человека
при ухудшении социальных условий. Этим же объясняется и несостоятельность ликвидации
туберкулеза как распространённого заболевания в ближайшее время, так как
инфицированность взрослого населения к 40 годам жизни пока достигает 70-80-90%
и более в различных странах СНГ. Всего в мире носителей бактерий и больных не
менее двух миллиардов человек, то есть треть населения мира. Носительство
увеличивается с возрастом, поэтому носителями являются примерно половина
взрослого населения Земли. Каждый десятый из носителей микобактерий туберкулёза
в течение жизни будет страдать от активной формы туберкулёза. Каждый больной
активной формой туберкулёза выделяет в сутки с мокротой от 15 млн до 7 млрд
бацилл Коха, которые распространяются в радиусе 1-6 м, и спасти от которых
может только солнечный свет, обычно недоступный при квартальной застройке.
Отключение отопления, характерное для квартальной застройки, не помогает, так
как палочка Коха выдерживает замораживание до минус 269°C. Она сохраняет
жизнеспособность в высохшей мокроте на одежде до 3-4 месяцев, в молочных
продуктах - до года, на книгах - до 6 месяцев. В среднем один больной с
активной формой туберкулеза способен за год заразить 10-15 человек. 66,7
человека на 100 тысяч населения - показатель заболеваемости туберкулёзом среди
постоянного населения России без учёта внутренних и внешних миграций в 2011
году, благодаря сокращению числа фтизиатров он ниже уровня 2010 года на 4,7%.
Россию, входящую в число 22 стран мира с наибольшей
распространённостью туберкулёза, отличают от остальных стран мира низкие
значения таких показателей, как эффективность лечения и подтверждение диагноза
(излечения) лабораторными методами. В России сохраняется рост распространения
туберкулёза с множественной лекарственной устойчивостью и туберкулёза,
сочетанного с ВИЧ-инфекцией, по-прежнему высока доля больных с хроническими
формами туберкулеза. Наличие ряда тревожных прогностических признаков
(например, ухудшение демографических и социальных характеристик заболевающих
туберкулёзом - теперь болеют и являются бациллоносителями семейные обеспеченные
молодые люди, туберкулёз в России - не болезнь преимущественно бедных, одиноких
и пожилых) может быть связано с непростой социально-экономической ситуацией,
сложившейся в России вследствие реформ и мирового экономического кризиса 2008
года, когда много и напряжённо работают во вредных условиях труда не только
бедные, а новые штаммы туберкулёза поражают людей независимо от их социального
статуса.
В условиях международного противостояния главное средство снижения
числа больных туберкулёзом в России и странах СНГ - добиться, чтобы диагноз
этого социального заболевания не ставился. Помимо исключения фтизиатрии из
медицинского образования, важнейшим методом является выявление других
заболеваний. Например, если больной туберкулёзом был поражён ВИЧ или вирусами
гепатита и гриппа, то причиной смерти указывается СПИД или гепатит или грипп и
т.д. даже при отсутствии клинической картины коморбидного заболевания.
Хотя система флюорографических осмотров в СССР была нацелена на
профилактику и раннее выявление туберкулёза как социальной болезни, но, на
самом деле, выявлялись все заболевания. После разрушения системы фтизиатрии
СССР, созданной врачами ещё царской России, больные раком лёгкого стали
поступать уже в неоперабельной, третьей стадии рака. За пределами бывшего СССР,
как и в СССР и в царской России, благодаря медицинскому образованию врачей
выявление и профилактика туберкулёза и предотвращение ненужного хирургического
вмешательства - например, ввиду неумения хилеров и целителей бороться с
переносящими туберкулёз мухами и тараканами резекции лёгочной ткани (с
оставлением только части одного лёгкого) человека не в интересах здоровья
больного, а исключительно для предотвращения заражения туберкулёзом, например,
дорогостоящих животных его соседей - осуществляются врачами всех
специальностей, в том числе, педиатрами, терапевтами, хирургами. Наиболее
частая форма поражения органов дыхания - поражения внутригрудных лимфатических
узлов без распространения на лёгочную ткань. Диагностика и лечение
внеторакального туберкулёза проводится урологами, гинекологами, ортопедами,
офтальмологами и другими специалистами. Наиболее частые формы внелёгочного
туберкулёза в России и на Украине - туберкулёз лимфатических узлов, туберкулёз
глаз, туберкулёз мочеполовой системы, костно-суставной, туберкулёз
пищеварительного тракта. Особо опасен туберкулёзный менингит (туберкулёз
центральной нервной системы). Туберкулёз лёгких - только вершина айсберга.
Поэтому знания фтизиатрии (фтизиологии) необходимы всем врачам. Фтизиатрами,
помимо излечившихся, больных и имеющих с ними постоянный контакт, наблюдаются
только имевшие контакт с больными туберкулёзом животными, особенно с
естественным резервуаром микобактерий туберкулёза - верблюдами, ламами,
гуанако, альпаками (среди них - и максимальное распространение больных особей,
причём обычно эти животные скоропостижно умирают от туберкулёза без
предшествующей клинической картины, в связи с чем в не только в эмпирический
период медицины, но и в наше время в России среди хилеров и целителей, и там,
где ветеринары не проводят вскрытия, существуют предрассудки, что эти животные
якобы не болеют, и необходимо заражать больных туберкулёзом людей якобы
целебным туберкулёзом верблюдов. В европейском регионе ВОЗ главным источником
заражения от животных является крупный рогатый скот, затем птицы (особенно
куры), свиньи, овцы, верблюды, кошки, собаки. Но переносчиками могут быть также
мухи и тараканы. Основная причина туберкулёза больных СПИД - группа видов
Mycobacterium avium complex - не может вызвать туберкулёз у не заражённых ВИЧ.
В отличие от больных СПИД, поражения этими видами не больных СПИД обычно
диагностируются только как микобактериоз, а, главное, в отличие от больных птиц
и других животных, люди, больные таким туберкулёзом, не заразны. Колонии
микобактерий, живущие в бассейнах, могут вызывать поражения кожи и ран на теле,
а также тканей вокруг искусственных органов, таких, как имплантаты груди или
клапаны сердца.
Почувствовав недомогание, во всём мире обычный больной обращается
в поликлинику или в офис врача общей практики, а не к фтизиатру (фтизиологу за
пределами бывшего СССР). И врач общей лечебной сети первый может заподозрить
туберкулёз у пациента, назначить необходимые исследования и в дальнейшем
направить к фтизиатру (фтизиологу). Только в общей (не фтизиатрической)
лечебной сети наблюдаются основные группы риска - больные хроническими
заболеваниями, расстройствами поведения и нарушениями здоровья (СПИД,
ВИЧ-инфекция, гепатит С, диабет, язвенная болезнь, болезни органов дыхания,
хронический алкоголизм, наркомания, табакокурение, венерические заболевания,
беспорядочная личная жизнь), подвергающиеся воздействию пыли и других
вредностей работы и быта, принимающие глюкокортикоиды и цитостатики,
подвергавшиеся лучевой терапии и т.д., часто болеющие дети и подростки (в том
числе, с редкими (орфанными) заболеваниями), и группы риска, описанные выше.
Главная идея Дней белой ромашки в царской России - преодоление стигматизации
больных туберкулёзом и разъяснение, что туберкулёз излечим, а при соблюдении
элементарных правил гигиены любой случайный и даже периодический нетесный
(тесный - это сексуальный, борьба, драка, общие посуда и предметы личной
гигиены, поцелуи и т.д., но в случае туберкулёза, в отличие от ВИЧ, заражение
может быть и при чтении книги, при общей верхней одежде) контакт с больным
туберкулёзом человеком не опасен для часто бывающих на открытом воздухе,
особенно на солнце, среди зелёных деревьев и зелёной травы здоровых людей. В
наше время, несмотря на выявление теперь преимущественно воздушно-капельного
инфицирования, в наши дни там, где соблюдаются правила санитарии и гигиены, уже
реже - воздушно-пылевого и алиментарного, ещё реже - внутриутробного, это тем
более верно, так как здоровые взрослые люди уже обычно являются заражёнными,
часто носителями особо опасных штаммов туберкулёза (так, на Украине несмотря на
меньший уровень заболеваемости, чем в России, бациллоносителями являются 80%
населения, то есть, почти все взрослые).
Заключение
Узнав смертность и частоту заболевания туберкулёзом в г.
Борисоглебске можно сделать выводы что показатели выросли на небольшое значения
а преобладающим видом является инфильтративный туберкулёз, но это не означает
что туберкулёз набирает обороты. Ведь все могут быть подвержены заражению,
независимо от социальной и возрастной группы. Конечно его устойчивость растёт
среди пациентов и это плохо сказывается на лечении. Но медицина не стоит на
месте, учёные придумывают все новые и новые препараты и виды борьбы с
туберкулёзом. Самое главное для каждого человека придерживаться здорового
образа жизни, следить за личной гигиеной, снизить контакты с зараженными (если
таковые существуют) и проходить своевременно осмотры и флюрографию, для
предотвращения заражения туберкулёзом. Это залог хорошего здоровья и защиты не
только от туберкулёза, но и от других видов заболеваний.
Список литературы
1.
Приказ
Министерства здравоохранения РФ от 29 декабря 2014 г. №951 «Об утверждении
методических рекомендаций по совершенствованию диагностики и лечения
туберкулеза органов дыхания»
.
Электронный ресурсы локального доступа - Википедия https://ru.wikipedia.org/wiki
3. М.А. Карачунский Туберкулез в наши дни // Русский медицинский журнал
//www.rmj.ru
.
Статистика Борисоглебского тубдиспансера
.
Журнал «Красота и медицина»
.
О. Хабиб. Туберкулез: настоящее и будущее. РМЖ, Том 7 №5, 1999 г.
.
Х.Х. Жамборов АНАЛИЗ СМЕРТНОСТИ БОЛЬНЫХ ТУБЕРКУЛЕЗОМ ЛЕГКИХ. // Южно-Российский
медицинский журнал. №3-4'2000