|
Показатели
|
2012
|
2013
|
2014
|
|
абсол
|
%
|
абсол
|
%
|
абсол
|
%
|
|
Сахарный
диабет
|
2034
|
46,7
|
2011
|
48,0
|
2161
|
51,2
|
|
Патология
щит. железы
|
2211
|
50,7
|
2052
|
49,0
|
1974
|
46,7
|
|
Прочие
|
108
|
2,4
|
124
|
2,9
|
89
|
2,1
|
Анализ рассматриваемой заболеваемости показывает
ежегодный прирост сахарного диабета в структуре общей эндокринной патологии,
что соответствует увеличению заболеваемости сахарным диабетом в России и мире в
целом. В долю прочих заболеваний входит редкая эндокринная патология гипофиза,
надпочечников, половых желез.
Структура впервые выявленной эндокринной
патологии Таблица 3
|
Нозологическая
форма
|
2012
|
2013
|
2014
|
|
абс
|
%
|
абс
|
%
|
абс
|
%
|
|
Сахарный
диабет 1 типа
|
3
|
1,7
|
2
|
1,0
|
2
|
0,9
|
|
Сахарный
диабет 2 типа
|
86
|
51,1
|
94
|
51,3
|
108
|
50,2
|
|
Диффузно-токсический
зоб
|
11
|
6,5
|
10
|
5,4
|
12
|
5,5
|
|
Аутоиммунный
тиреоидит
|
19
|
11,3
|
18
|
9,8
|
21
|
9,7
|
|
Узловой
зоб
|
39
|
23,2
|
48
|
26,2
|
63
|
29,3
|
|
Послеоперационный
гипотиреоз
|
10
|
5,9
|
11
|
6,1
|
9
|
4,1
|
|
Итого:
|
168
|
100
|
183
|
100
|
215
|
100
|
Анализируя вышеприведённую таблицу можно
отметить, что среди впервые выявленной патологии преобладают заболевания
щитовидной железы, преимущественно узлового зоба, отмечается рост выявляемости
СД 2 типа. На приеме обращает внимание тенденция к «омоложению» СД 2 типа.
Работа с лицами призывного возраста Таблица 4
|
Нозологическая
форма
|
2012
|
2013
|
2014
|
|
абс
|
%
|
абс
|
%
|
абс
|
%
|
|
Ожирение
|
14
|
53,8
|
14
|
51,9
|
13
|
52
|
|
СД
1 тип
|
2
|
7,7
|
6
|
22,2
|
3
|
12
|
|
Фокальные
изменения ЩЖ
|
2
|
7,7
|
3
|
11,1
|
5
|
20
|
|
Узловой
зоб
|
1
|
3,8
|
2
|
7,4
|
2
|
8
|
|
ДТЗ
|
1
|
3,8
|
-
|
-
|
1
|
4
|
|
Белково-энергетическая
недостаточность питания
|
1
|
3,8
|
1
|
3,7
|
-
|
-
|
|
АИТ
|
1
|
3,8
|
1
|
3,7
|
-
|
-
|
|
Без
патологии
|
4
|
15,4
|
-
|
-
|
1
|
4
|
|
Всего:
|
26
|
100
|
27
|
100
|
25
|
100
|
В эндокринологическом отделении ГП №13
осуществляется обследование лиц допризывного и призывного возраста,
направленных из военных комиссариатов г. Омска для уточнения различной
эндокринной патологии.
Из таблицы следует, что среди выявленной
патологии ведущее место занимает ожирение, реже встречается патология
щитовидной железы.
С 1998 года в эндокринологическом отделении
организован специализированный прием беременных женщин.
Беременность является наиболее мощным фактором,
потенцирующим влияние йодного дефицита на организм как матери так и плода. Риск
развития йододефицитных заболеваний для беременных и кормящих женщин в России
составляет 30-50% и более.
Риск для матери. Сниженное поступление йода во
время беременности и непосредственно перед ней приводит к относительной
гипотироксинемии, гипотиреозу, хронической стимуляции ЩЖ и формированию зоба,
анемии, осложнениям беременности и родов.
Риск для плода: ухудшение роста и развития,
снижение антропометрических данных, задержка внутриутробного развития,
формирование врожденного зоба, нарушение адаптации, повышение заболеваемости,
смертности, пороков развития.
Всем беременным женщинам проводится
йодпрофилактика препаратами йода в дозе 250 мкг./сутки либо йодсодержащими
поливитаминами в сочетании с иодидом калия в течении всего периода беременности
и лактации.
Анализ состояния здоровья беременных женщин,
обратившихся на консультативный прием за период 2012-2014гг. Таблица 5
|
№№
пп
|
Нозологические
формы
|
2012
год
|
2013
год
|
2014
год
|
|
|
абс
|
%
|
абс
|
%
|
абс
|
%
|
|
1.
|
Е
07.9 Фокальные изменения щитовидной железы
|
41
|
50
|
42
|
46,2
|
48
|
34,3
|
|
2.
|
Е
06.3 Аутоиммунный тиреоидит
|
10
|
12,2
|
9
|
9,9
|
11
|
7,9
|
|
3.
|
Е
05.0 Диффузно-токсический зоб
|
1
|
1,2
|
1
|
1,1
|
2
|
1,4
|
|
4.
|
Е
04 Узловой зоб
|
7
|
8,5
|
8
|
7
|
5
|
|
5.
|
Е
10 СД 1 типа
|
1
|
1,2
|
2
|
2,2
|
5
|
3,6
|
|
6.
|
Е
66.0 Ожирение
|
12
|
14,6
|
15
|
16,5
|
16
|
11,4
|
|
7.
|
Е
44.0 Белково-энергетическая недостаточность питания
|
8
|
9,8
|
10
|
11
|
9
|
6,4
|
|
8
|
О
24.4 Гестационный СД
|
2
|
2,4
|
4
|
4,4
|
42
|
30
|
|
Итого:
|
82
|
100
|
91
|
100
|
140
|
100
|
Среди выявляемых нозологических форм в течение
анализируемого периода, как и прежде, преобладают заболевания щитовидной
железы. Не изменилось соотношение пациенток с узловыми зобами, АИТ и ДТЗ.
Увеличение числа выявленных случаев
гестационного СД связано с принятием нового Консенсуса. Произошло изменение
критериев постановки диагноза. В настоящее время пороговые значения глюкозы для
диагностики являются: при первичном обращении - натощак > или = 5,1 ммоль/л,
но < 7,0 ммоль/л. В ходе перорального глюкозотолерантного теста с 75 гр. глюкозы:
Через 1 час ≥ 10,0 ммоль/л;
Через 2 часа ≥ 8,5 ммоль/л.
Исследуется только уровень глюкозы в венозной
крови. Использование проб цельной капиллярной крови не рекомендуется.
Манифестный (впервые выявленные) СД у
беременных:
Глюкоза венозной плазмы натощак ≥ 7.0
ммоль/л;
HbA1c
≥
6,5%;
Глюкоза венозной плазмы вне зависимости от
времени суток и приема пищи при наличии симптомов гипергликемии ≥ 11,1
ммоль/л.
Если при первичном обращении у беременной
глюкоза < 5,1 ммоль/л, то в сроке 24-26 недель проводится пероральный
глюкозотолерантный тест. При выявлении гестационного СД пациентке рекомендуют
диетотерапию с ограничением легкоусваиваемых углеводов, расширение физической
активности (ходьба, плавание), проведение контроля гликемии с помощью
глюкометра (натощак и через 1час после основных приемов пищи).
При невозможности поддержания целевых значений
гликемии с помощью диетотерапии пациентку переводят на инсулинотерапию.
После родов инсулинотерапию отменяют и через
6-12 недель проводят ПГТТ с 75 гр. глюкозы (исследование глюкозы натощак и
через 2 часа после нагрузки).
На базе ГП №13 мною направлено 5 беременных на
ПГТТ, по результатам - ГСД не выявлено. По результатам ПГТТ из других ЛПУ
выявлено 3 случая ГСД.
Из пациенток с ГСД, которые регулярно
наблюдались у меня, только 2 понадобился перевод на инсулинотерапию; остальные
находились на диетотерапии и поддерживали целевые значения гликемии.
Анализ случаев госпитализаций
эндокринологических больных за 2012-2014 г.г Таблица 6
|
Нозологические
формы
|
2012
|
2013
|
2014
|
|
Сахарный
диабет 1тип (из них впервые выявленные )
|
5(+2)
|
6(+2)
|
5(+2)
|
|
Сахарный
диабет 2 тип (из них впервые выявленные)
|
36(+10)
|
44(+12)
|
61(+14)
|
Госпитализация больных осуществляется по
неотложной помощи в БСМП-1 и БСМП №2 (комы, прекомы, кетоацидозы) и терапевтические
и хирургические отделения стационаров города, в том числе с синдромом
диабетической стопы. В плановом порядке больные поступают в эндокринологическое
отделение и ГБ-11 и в отделение диабетической стопы МСЧ №9, при наличии
регулярного самоконтроля перевод на инсулинотерапию проводится в дневном
стационаре БУЗОО ГП №1.
Большое количество случаев плановой
госпитализации больных СД 2 типа объясняется необходимостью перевода пациентов
на инсулинотерапию с целью достижения удовлетворительной компенсация углеводного
обмена на фоне тяжелой соматической патологии. По неотложной помощи
госпитализируются больные с впервые выявленным СД 1 типа, и СД 2 типа в
состоянии декомпенсации углеводного обмена. Рост числа госпитализаций по
неотложной помощи обьясняется направлением пациентов участковыми терапевтами на
консультацию к эндокринологу в состоянии декомпенсации углеводного обмена и
достаточно часто в состоянии кетоза.
Сахарный диабет.
Один из основных разделов работы
врача-эндокринолога - прием пациентов с сахарным диабетом.
октября 1996 года Постановлением Правительства
РФ № 1171 утверждена Федеральная целевая программа «Сахарный диабет».
Основанием для решения о разработке Программы стал Указ Президента РФ от
08.05.1996г. № 676 «О мерах государственной поддержки лиц, больных сахарным
диабетом», и Постановление Правительства РФ от 01.06.1996 г. № 647 «О мерах
государственной поддержки лиц, страдающих сахарным диабетом».
Основными целями и задачами Программы являются:
·
повышение
продолжительности и улучшение качества жизни больных СД;
·
снижение
заболеваемости, инвалидизации и смертности населения РФ от сахарного диабета и
его осложнений;
·
организация
диабетологической службы РФ;
·
организация
системы профилактики СД и его осложнений;
·
обеспечение
современного эффективного лечения больных СД;
·
развитие
отечественного производства лекарственных и диагностических средств, продуктов
питания для больных сахарным диабетом.
В 1995 году разработаны и утверждены:
·
«Положение
о Государственном регистре сахарного диабета»;
·
карта
регистрации и наблюдения;
·
карта
снятия с учета больных СД;
·
инструкция
по их заполнению и предоставлению информации на основании приказа МЗ РФ от
26.07.95г. № 216.
В настоящее время наиболее полную картину
качественных и количественных показателей работы врачей отделения мы получаем
по данным Государственного регистра сахарного диабета, который формируется в
городе Омске с 2000 года.
Государственный регистр сахарного диабета - это
информационно-аналитическая система мониторинга эпидемиологической ситуации,
состояния здоровья больных сахарным диабетом, качества лечебно-профилактической
помощи и прогнозирования медико-социальных и экономических аспектов диабета.
Основные задачи Государственного регистра
сахарного диабета:
- мониторинг эпидемиологической
ситуации в отношении сахарного диабета;
- контрольные эпидемиологические
исследования и оценка эффективности лечебно-профилактической помощи;
- планирование обеспечения
лекарственными препаратами и средствами самоконтроля;
- анализ причин изменения ситуации в
неблагоприятную сторону и оперативная разработка предложений по устранению этих
причин;
- прогноз (эпидемиологический,
медико-социальный, экономический и т.д.);
- оперативная информация любого уровня
по запросу - от участкового врача до Правительства России.
Сахарный диабет - это группа метаболических
(обменных) заболеваний, характеризующихся хронической гипергликемией, которая
является результатом нарушения секреции инсулина, действия инсулина или обоих
этих факторов.
В развитии СД участвуют несколько
патогенетических процессов: от аутоиммунного повреждения В-клеток ПЖ с
развитием в последующем абсолютного дефицита инсулина до нарушений, вызывающих
развитие резистентности рецепторов периферических органов-мишений к действию
инсулина.
СД диагностируют при гликемии цельной
капиллярной крови натощак ≥ 6,1 ммоль/л или при гликемии ≥ 11,1
ммоль/л в любое время суток; в венозной плазме натощак ≥ 7,0 ммоль/л, ≥
11,1 ммоль/л через 2 часа после перорального глюкозотолерантного теста (ПГТТ)
или при случайном определении.
В 2011 году ВОЗ одобрила возможность
использования HbA1c
для диагностики СД. В качестве диагностического критерия СД выбран уровень HbA1c
≥
6,5%
Исследование должно быть выполнено с
использованием определения HbA1c,
сертифицированного в соответствии с NGSP
и стандартизованного в соответствии с референсными значениями, принятыми в DCCT.
Нормальным считается уровень HbA1c
до 6,0%.
В случае отсутствия симптомов острой
метаболической декомпенсации диагноз должен быть выставлен на основании 2 цифр,
находящихся в диабетическом диапазоне, например дважды определенный HbA1c
или однократное определение HbA1c
+ однократное определение уровня глюкозы.
Сахарный диабет 1 типа.
СД 1 типа - деструкция B-клеток
поджелудочной железы, обычно приводящая к абсолютной инсулиновой
недостаточности.
По данным ряда эпидемиологических исследований,
распространенность СД типа 1 в общей популяции больных СД составляет 10%.
Этиология заболевания неизвестна. Согласно
современным представлениям СД 1 типа-аутоиммунное заболевание, в котором
ключевую роль играют изменения гуморального и клеточного звена иммунитета. Это
приводит к инфильтрации островков Лангерганса иммунокомпетентными клетками
(инсулит) и, в итоге, вызывает разрушение β-клетки
с развитием абсолютной инсулиновой недостаточности.
Профилактика:
- предупреждение внутриутробных
вирусных инфекций;
- исключение из рациона детей грудного
возраста (до 1 года) питательных смесей, изготовленных на основе коровьего
молока или содержащих глютен;
- исключение из рациона продуктов с
нитрозосодержащими консервантами и красителями;
Выделяют 2 формы СД 1 типа: аутоиммунный и
идиопатический. СД 1 типа имеет длительный скрытый период, который может
продолжаться в течение ряда лет.
Для СД 1 типа, как правило, характерны острое начало
и быстрое развитие выраженных метаболических нарушений. Нередко заболевание
впервые проявляется диабетической комой или тяжелым ацидозом.
Показания к госпитализации:
- дебют СД (для подбора
инсулинотерапии и обучение больного правилам самоконтроля уровня глюкозы в
плазме крови, режима питания, труда и т.п.);
- диабетический кетоацидоз;
- прекома или кома (кетоацидотическая,
гипогликемическая);
- прогрессирование сосудистых
осложнений;
- ургентные состояния (инфекции,
интоксикации, оперативное вмешательство);
Цели лечения СД - сохранение жизни, устранение
симптомов заболевания, профилактика острых и хронических осложнений, снижение
смертности, лечение сопутствующих заболеваний и улучшение качества жизни.
Комплексное лечение СД 1 типа основано на
следующих принципах:
- рациональное питание;
- дозированная физическая нагрузка;
- обучение больного и его
самоконтроль;
- инсулинотерапия;
- профилактика и лечение поздних
осложнений.
Питание: принципы питания при СД 1 состоят в
соблюдении нормальной в плане энергетической ценности диеты и подсчёте
употребляемых углеводов
Белки должны составлять 15 % , жиры - 25-30 % ,
углеводы - до 55 % суточной энергетической ценности. Необходимо ограничить
приём легкоусвояемых углеводов. Предпочтение отдают сложным углеводам, богатым
клетчаткой и другими пищевыми волокнами. Для удобства пациентов введено понятие
«хлебная единица» (ХЕ). Одна ХЕ соответствует 10 - 12 г углеводов. Для её
усвоения необходимы 1-2 ЕД инсулина, иногда больше. Любой продукт, содержащий
углеводы, можно выразить в ХЕ. Больной должен вести дневник с подсчётом кол-ва
ХЕ и указанием гликемии и дозы инсулина.
Физическая активность: физическая нагрузка
усиливает гипогликемическое действие инсулина. В связи с этим необходимо
корректировать дозу вводимого инсулина с учётом планируемой нагрузки.
Обязательное условие - индивидуальный подход к дозированию нагрузок.
Концентрацию глюкозы в крови необходимо определять до, во время и после
физической нагрузки.
Инсулинотерапия: инсулинотерапию рассчитывают с
учётом предполагаемых физических нагрузок, количества употребляемых углеводов в
каждый приём пищи, длительности СД 1 и его осложнений. Потребность в инсулине
повышается при стрессе , инфекции , оперативном вмешательстве. При развитии
хронической почечной недостаточности , физических нагрузках потребность в
инсулине снижается.
Заместительная инсулинотерапия - единственный
метод лечения СД 1 типа в условиях абсолютного дефицита инсулина.
В России применяются только генно-инженерные
инсулины человека или аналоги инсулина человека.
Принцип инсулинотерапии при СД 1 типа состоит в
имитации базальной секреции инсулина (для чего обычно применяют инсулины
средней продолжительности действия или их аналоги длительного действия) и
дополнительное введение инсулина короткого действия (или аналогов
ультракороткого действия) перед приемами пищи для нормализации гликемии после
еды.
Принципиальными отличиями современной
инсулинотерапии является высокая пластичность режима введения инсулина.
Большинство пациентов получают аналоги генноинженероного
инсулина человека ультракороткого и длительного действия. У детей, подростков,
пациентов с высоким риском сосудистых осложнений эти инсулины являются
препаратами выбора. При применении аналогов инсулина риск возникновения
гипогликемических состояний существенно ниже, чем при применении человеческих
инсулинов, что, в целом, улучшает качество жизни пациентов.
Большинство пациентов, которые наблюдаются у
меня, получают аналоги человеческих инсулинов (около 80%). Чаще это сочетание:
Левемир и Новорапид; Лантус и Хумалог; незначительное количество пациентов
получают Лантус и Апидру (3 человека). Около 20% пациентов получают
человеческие инсулины: Хумулин НПХ и Хумулин Р, Протафан и Актрапид.
Все пациенты обеспечены шприц-ручками.
Большинство проводят самоконтроль и ведут дневник, что позволяет на приеме
проводить коррекцию инсулинотерапию и сократить число плановых госпитализаций в
эндокринное отделение. Однако у многих больных нет удовлетворительной
компенсации (средний HbA1c
7,5-8%). Основные причины этого кроются в несоблюдении диеты (нет подсчета ХЕ),
недостаточной мотивации к проведению самоконтроля, низкой комплаентности,
недостаточных дозах инсулина, неадекватной физической нагрузке.
За отчетный период у меня наблюдались 3
пациентки с СД 1 типа на фоне беременности. Одна получала Хумулин НПХ и
Хумалог, двое получали Левемир и Новорапид. Средние дозы инсулина в течении
суток: продленного 16-45 ед., короткого 33-60 ед. Все пациентки приходили на
прием один раз в две недели с результатами самоконтроля (7 раз в день) и
текущими обследованиями. Стаж диабета у пациенток от 3 до 12 лет.
Осложнения:
Д. ретинопатия 1 ст. - 1 чел.
Д. полинейропатия 1-2 ст. - 2 чел.
Д. нефропатия в ст. МАУ - 1 чел.
Без осложнений - 1 чел.
HbA1с находился
в диапазоне от 6 % до 7,3 % (на исходе беременности). В течении беременности
уровень HbA1C
улучшался (от 9,3% до 6%).
Паталогии плода по результатам УЗИ выявлено не
было.
Родоразрешение в сроке от 36 до 38 недель
естественным путем - 3 чел. Масса тела детей при рождении от 3600 до 4600 гр.
В послеродовом периоде прогрессирования
осложнений не произошло.
Одна пациентка наблюдается по настоящее время.
Структура осложнений у больных СД 1 типа Таблица
7
|
Показатели
|
2012
|
2013
|
2014
|
|
абс
|
%
|
абс
|
%
|
абс
|
%
|
|
Д.
ретинопатия
|
16
|
33,3
|
18
|
33,9
|
16
|
32,6
|
|
Д.
полинейропатия
|
10
|
20,8
|
9
|
16,9
|
11
|
22,4
|
|
Д.
нефропатия
|
4
|
8,3
|
3
|
5,6
|
3
|
6,1
|
|
Синдром
диабетической стопы
|
3
|
6,2
|
4
|
7,5
|
3
|
6,1
|
|
Авт.
нейропатия
|
2
|
4,1
|
4
|
7,5
|
2
|
4,0
|
|
Без
осложнений
|
13
|
27,0
|
15
|
28,3
|
14
|
28,5
|
|
Итого:
|
48
|
100
|
53
|
100
|
49
|
100
|
Рассматривая структуру осложнений у больных СД 1
типа, можно сделать вывод, что наибольшую распространённость получила
Д.ретинопатия. В структуре осложнений она занимает от 32% до 33%.
Ретинопатия - одно из основных осложнений
диабета, которое приводит к слепоте и последующей инвалидизации и снижении
качества жизни пациентов. Ретинопатия имеется у 85% больных с СД 1 типа с 20
летним стажем заболевания, в среднем она диагностируется у 40 % всех больных СД
1 типа.
Слепота наступает у 2- 4 % больных СД 1 . Д.
ретинопатию 3 ст. из наблюдаемых мною пациентов имеют 7 чел.; у 3 из них -
полная слепота. Стаж диабета у них от 18 до 25 лет.
В связи с тем, что развитие ретинопатии
патогенетически связано с длительностью СД, качеством его компенсации и
артериальной гипертензией, она часто связана с Д.нефропатией.
Д.нефропатия - одно из самых грозных осложнений
диабета, которое у 30-50% больных СД 1 с 40-летним стажем приводит к
терминальной почечной недостаточности. Летальность от уремии при СД 1
составляет 30-50% . С терминальной стадией нефропатии (на программном
гемодиализе) находятся 2 чел. Стаж диабета 18 и 26 лет.
Через 20-25 лет у пациента развиваются не только
микро -, но и макрососудистые осложнения, приводящие к смерти от ИБС, инсульту
или ишемическому поражению ног, гангрене или смерти после ампутации.
Прогрессирование осложнений при СД 1 типа зависит в первую очередь от контроля
гликемии, однако наличие осложнений является независимыми факторами риска
инвалидизации и преждевременной смерти.
Сахарный диабет 2 типа.
Сахарный диабет 2 типа - это нарушение
углеводного обмена, вызванное преимущественно инсулинорезистентностью и
относительной инсулиновой недостаточностью или преимущественным дефектом
секреции инсулина с инсулинорезистентностью или без нее.
В настоящее время известно, что в патогенезе СД
2 типа важную роль играют наследственная предрасположенность, образ жизни и
питания, ведущие к ожирению, инсулинорезистентность, нарушение секреции
инсулина и повышенная продукция глюкозы печенью. Современное представление о
патогенезе СД 2 типа пополнилось в последние годы благодаря развитию
“бигормональной” теории СД, выявившей отсутствие снижения уровня глюкагона
после приема пищи у пациентов с СД. Это нарушение во многом связано с дефектом
выработки у пациентов с СД 2 типа желудочно-кишечных гормонов-инкретинов,
выделяющихся в ответ на прием пищи и стимулирующих секрецию инсулина и
подавляющих секрецию глюкагона. У больных с СД 2 типа инкретиновый эффект
снижен, что обуславливает усугубление относительной инсулиновой недостаточности
и отсутствие постпрандиального снижения глюкагона, вызывающих нарастание
гликемии после приема пищи и усугубление феномена “глюкозотоксичности”,
ведущего в конечном итоге к снижению массы B-клеток
при СД 2 типа.
Факторы риска развития СД 2:
- возраст старше 45 лет;
- избыточная масса тела и ожирение
(ИМТ>25 кг/м);
- семейный анамнез СД (родители или
сибсы с СД 2 типа);
- гестационный СД или рождение
крупного плода в анамнезе;
- привычно низкая физическая
активность;
- артериальной гипертензии (>140/90
мм. рт. ст. или медикаментозная антигипертензивная терапия);
- холестерин ЛПВП <0,9 ммоль/ л
и/или уровень триглицеридов > 2,82 ммоль/л;
- НТГ или НГ;
- синдром поликистозных яичников;
- наличие сердечно - сосудистых
заболеваний.
СД 2 типа характеризуется длительной бессимптомной
доклинической стадией развития и заболевание остается нераспознанным из-за
отсутствия каких-либо видимых осложнений.
Наряду с признаками нарушения углеводного обмена
нередко отмечается ожирение и избыточная масса тела (80-90% случаев), АГ, снижение
остроты зрения, неврологические нарушения, ИБС. Женщины СД 2 типа болеют чаще,
чем мужчины.
Структура осложнений у пациентов СД 2 типа
Таблица 8
|
Показатели
|
2012
|
2013
|
2014
|
|
абс
|
%
|
абс
|
%
|
абс
|
%
|
|
Диабетическая
ретинопатия
|
529
|
52,5
|
554
|
54,8
|
578
|
58,6
|
|
Диабетическая
нефропатия
|
81
|
14,4
|
89
|
14,7
|
97
|
15,3
|
|
Диабетическая
полинейропатия
|
712
|
62
|
728
|
72,3
|
787
|
77,4
|
|
Синдром
диабетической стопы
|
49
|
8,7
|
71
|
11,7
|
88
|
13,8
|
|
Макрососудистые
осложнения
|
76
|
13,5
|
94
|
15,5
|
112
|
17,6
|
|
Без
осложнений
|
134
|
23,8
|
138
|
22,8
|
143
|
22,5
|
При анализе имеющихся осложнений больных на 1
место по частоте осложнений выходит диабетическая полинейропатия. Она одинаково
часто встречается при обоих типах СД, частота её развития увеличивается с
возрастом пациента и длительностью СД. 77,4 % больных имеют различные формы
полинейропатии. На фоне хронической гипергликемии развивается распространённое
поражение нейронов и их отростков в ЦНС и периферической нервной системе.
Второе место по частоте осложнений занимает
диабетическая ретинопатия (55% больных). Диабетическая нефропатия выявлена у
15% больных. Макрососудистые осложнения СД (ИБС, ОНМК, инфаркт миокарда)
выявлены у 16 % больных.
Добиваясь оптимальной компенсации СД 2 типа,
необходимо использовать комплексный подход: гипогликемизирующая терапия +
липидоснижающие средства + нормализация АД. Целевые показатели липидного
обмена: общий холестерин < 4,5; ЛПНП < 2,6; ЛПВП > 1,0; ТГ < 1,7.
Целевые уровни АД < 140/90.
Лечение СД 2 типа
Лечение СД 2 типа складывается из четырёх
компонентов: диетотерапии, физических нагрузок, назначении пероральных
сахароснижающих препаратов, инсулинотерапии.
Питание: принципы питания при СД 2 подразумевают
соблюдение гипокалорийной диеты с ограничением насыщенных жиров, холестерина и
исключением приёма легкоусвояемых углеводов. Диета №9 - базовая терапия для
больных с СД 2. Главная цель - снижение массы тела у пациентов с ожирением.
Регулярные физические нагрузки при СД 2 типа
улучшают компенсацию углеводного обмена, помогают снизить и поддерживать массу
тела, уменьшить инсулинорезистентность и степень абдоминального ожирения,
способствуют снижению гипертриглицеридемии, повышению сердечно - сосудистой
тренированности. Сахароснижающие препараты СД 2 типа должны воздействовать на
основные патофизиологические нарушения, присущие СД 2 типа: дисфункция B-клеток
и инсулинорезистентность. Мониторинг эффективности сахароснижающей терапии
осуществляется по HbA1c каждые 3 месяца. Интенсификация сахароснижающей терапии
при её неэффективности выполняется не позднее чем через 6 месяцев.
В настоящее время в клинической практике терапии
СД 2 используются следующие группы лекарственных препаратов:
- производные сульфонилмочевины;
- глиниды;
- бигуаниды;
- тиазолиндионы;
- агонисты рецепторов
глюкагонподобного пептида- 1 (ГПП -1):
- ингибиторы дипептидилпептидазы - 4 (
ДПП- 4);
- ингибиторы а - глюкозидаз;
- комбинированные препараты;
- инсулины.
В последние годы стали широко использоваться
новые препараты, действие которых нацелены, прежде всего, на патогенетические
нарушения, лежащие в основе СД 2 типа.
Новые препараты обеспечивают глюкозозависимую
секрецию инсулина и рассматриваются как перспективная и многообещающая терапия,
которая может замедлить прогрессирование диабета и апоптоз B-клеток,
а сочетание такой терапии с метформином добавляют преимуществ в плане снижения
сердечно-сосудистового риска и массы тела. Инновационные препараты, действие
которых основано на продлении активности инкретинов, - ингибиторы ДПП-4 - уже
активно применяются в клинической практике на всех стадиях лечения пациентов с СД
2 типа. Ингибиторы ДПП-4 поставлены в ряд препаратов 1 выбора при начале
медикаментозной терапии СД.
В своей практике для терапии СД 2 типа использую
следующие группы препаратов: бигуаниды, сульфонилмочевина, ингибиторы ДПП-4,
комбинированные препараты, инсулины.
На старте диабета назначается метформин либо в
качестве монотерапии либо в комбинации с ингибиторами ДПП-4 или препаратами
сульфонилмочевины (диабетон МВ, амарил). При возникновении побочных дествий на
метформин (около 30% пациентов) следует перевод на метформин пролонгированного
действия (Глюкофаж-лонг, Диаформин ОД), который в 90% случаев переносится
пацентами хорошо. При противопоказаниях для назначения метформина старт лечения
начинается с ингибиторов ДПП-4, препаратов сульфонилмочевины либо с инсулина, в
зависимости от исходного уровня HbA1с.
В исключительных случаях, когда уровень
исходного HbA1с не
превышает целевые показатели (чаще это пожилые пациенты с сопутствующей
кардиальной паталогией) и при непереносимости метформина, пациенты находятся на
диетотерапии. Средний уровень HbA1с
при в/в СД - 8%.
У наблюдаемых мною пациентов, при назначении
ингибиторов ДПП-4, наибольшее снижение HbA1с
происходит либо на старте диабета в комбинации с метформином(HbA1с
за 4 месяца лечения:онглиза 5мг и метформин 2000мг с 10,8% до 7,3%) либо при
добавлении к монотерапии метформином (за 3 месяца лечения:тражента 5мг и
метформин 2000мг HbA1с
c 8% до 6,7%).
Также мне удалось добиться снижение HbA1с
при комбинации препаратов сульфонилмочевины, метформина и ингибиторов ДПП-4
(диабетон 90мг-30мг и метформин 1700мг и тражента 5мг через 6 месяцев с 8,5% до
7,1%).
Некоторые пациенты получают инсулинотерапию и
метформин и ингибиторы ДПП-4 (Хумулин М30 46 ед+метформин 2000мг + галвус 50мг
2 р/д HbA1с с 9% до
7,1% за 9 месяцев ; Лантус 28 ед + Новорапид 30 ед + медформин 1000мг + галвус
50мг 2 р/д HbA1C
за 6 мес. 9,5%-8,3%)
Инсулинотерапия при СД 2 типа.
Показания:
- у лиц с впервые выявленным СД 2 типа
- при уроне НвАс1>9% и наличии выраженной клинической симптоматики;
- При отсутствии достижения
индивидуальных целей гликемии на комбинированной терапии максимально
переносимыми дозами других сахароснижающих препаратов.
- Явные признаки дефицита инсулина,
такие как прогрессирующее снижение массы тела и кетоацидоз
- При необходимости оперативного
вмешательства, острых интеркуррентных и обострении хронических заболеваний,
сопровождающихся декомпенсацией углеводного обмена (возможен временный перевод
на инсулинотерапию).
- При наличии противопоказаний к
назначению или непереносимость других ССП.
Хорошо зарекомендовало применение у пожилых
пациентов применение готовых смесей инсулинов- НовоМикс, Хумулин М3,
Хумалок-микс.
Все пациенты обеспечиваются шприц-ручками, что
делает технику инъекций удобной, простой и безболезненной.
Выбор режима инсулинотерапии:
. Базальный аналог инсулина +ПССП.
. Двухфазный аналог инсулина 2 раза в
день+ ПССП(чаще метформин).
. Базис-болюсный режим.
Показания для госпитализации больных СД 2 типа:
- выраженная декомпенсация углеводного
обмена, требующая перевода на инсулинотерапию;
- кетоацидоз, прекома или кома;
- прогрессирование сосудистых
осложнений диабета;
Большинство больных СД 2 типа, получающих
инсулин, прошли обучение в Школе диабета в эндокринном отделении ГБ № 2 или
БСМП № 2, некоторые обучались амбулаторно в Школе диабета в эндокринологическом
отделении БУЗОО «ГП №13».
Больные с впервые выявленным СД 2 типа
обязательно направляются в Школу диабета при БУЗОО «ГП №13», т. к. обученные
больные имеют гораздо более высокий уровень знаний, приверженность к лечению у
них выше, они чаще приобретают средства самоконтроля, с ними легче общаться на
амбулаторном приеме, что позволяет достичь целевых уровней лечения.
Пациентов, у которых невозможно добиться целевых
значений гликемии на смешанных инцулинах, возможен перевод на базис-болюсную
терапию в амбулаторных условиях. Это пациенты без тяжёлой сопутствующей
патологии и с наличием глюкометра. С Хумулина М30 чаще перевод на Хумулин НПХ +
Хумалог либо Хумулин Р.С Новомикса перевод на Левемир + Новорапид. У 80% таких
пациентов удалось снизить уровень HbA1с и гликемии(среднее снижение HbA1с на
1,5%.
Обучающая работа на « Школе СД».
Провожу терапевтическое обучение на «Школе
сахарного диабета» с 1995 года.
Сахарный диабет является одной из серьезнейших
медицинских проблем, масштабы которой продолжают увеличиваться. Это длительно
текущая болезнь, которая приводит к ранней инвалидизации и преждевременной
смерти и угрожает большому количеству людей. В этой ситуации необходимо
разработать эффективные мероприятия по профилактике, раннему выявлению и
адекватному лечению диабета. Человек, имеющий диабет, может вести нормальную,
здоровую и долгую жизнь. Проводя самоконтроль, больной получает наилучший шанс
добиться этого, стремясь поддерживать нормальный уровень глюкозы крови.
Врач - диабетолог и другие члены команды по
оказанию помощи больным сахарным диабетом должны предоставлять пациенту советы,
информацию и поддержку для того, чтобы пациент мог сам активно участвовать в
управлении своим заболеванием. Осведомленность общественности о причинах
возникновения сахарного диабета и возможностях его контроля необходимо
углублять. В этом помогут «Школы сахарного диабета».
Целью «Школы СД» является:
Овладение больными сахарным диабетом навыков
самоконтроля.
Планирование рационального питания и физическую
нагрузку.
Обучение самостоятельной коррекции дозы
инсулина.
Профилактика острых и хронических осложнений
сахарного диабета.
Организация подготовки врачей и медицинских
сестер по вопросам обучения больных сахарным диабетом.
Функции врача - диабетолога:
Оказание своевременной квалифицированной помощи
больным сахарным диабетом.
Проведение ежедневных занятий с пациентами на
«Школе сахарного диабета", согласно утвержденной учебной программе.
Регулярное ведение журнала занятий (посещаемость,
текущее усвоение материала, резюме по итогам обучения).
Обследование больных с описанием
общетерапевтического, эндокринного, психосоматического, неврологического
статуса, с определением конституциональных особенностей, наследственных
предрасположенностей и формулировкой развернутого клинико-функционального
диагноза.
Рекомендации по проведению лабораторных
исследований.
Лечение больных различными формами сахарного
диабета и его осложнений.
Составление индивидуального рациона питания для
больных сахарным диабетом и ожирением.
Проведение профилактических мероприятий, включая
пропаганду здорового образа жизни.
Участие в проведении врачебных конференций.
Ведение документации и анализ эффективности
обучения, как одного из главных методов лечения сахарного диабета.
За 2009 год на «Школе СД» проведено 33
однодневных двухчасовых обучающих занятий и 36 недельных обучающих циклов.
Всего обучено 408 человек с СД, из них
интерактивные двухчасовые занятия прослушали 245 пациентов, что составило 60 %
от общего числа обученных. По пятидневной программе прошли обучение 163
человека, что составило 40 % от общего числа обученных больных.
На интерактивные двухчасовые занятия
приглашались пациенты пожилого возраста, которым трудно посещать пятидневный
курс.
Кроме этого, на интерактивную «Школу СД»
приходили работающие пациенты, т.к. не имели свободного времени для обучения в
течение недели. В дальнейшем данная категория больных приглашалась на недельный
цикл, при наличии свободного времени.
либерализованная диета при СД 1 типа и
низкокалорийная при 2 типе диабета;
интенсифицированная инсулинотерапия и система
хлебных единиц при 1 типе СД и ориентация на снижение веса при сахарном диабете
2 типа.
Кроме этого, при подборе групп учитывается
возраст пациентов, т.к. лицам старшей возрастной группы информационный материал
преподносится в упрощенной форме, доступной для понимания и усвоения.
Количество больных в группе, как правило,
составляет 5 - 6 человек. Небольшие группы позволяют обеспечить индивидуальный
подход к каждому пациенту.
В свою очередь, групповой метод обучения создает
определенную атмосферу, помогающую больным правильно воспринять болезнь,
уменьшить чувство одиночества.
Программа обучения включает в себя следующие
темы:
«Основы знаний по диабету», «Самоконтроль»,
«Планирование питания», «Инсулинотерапия», «Уход за ногами», «Гипогликемия»,
«Осложнения СД» и т.д.
Во время занятий используются наглядные пособия:
плакаты, брошюры, средства самоконтроля, а так же видеоматериалы.
Кроме учебной работы, программа предусматривает
и лечебную работу: сбор анамнеза, клинический осмотр, контроль уровня гликемии,
коррекция лечения.
На первом занятии пациентам предлагается
ответить на 20 вопросов для контроля уровня знаний о диабете до обучения.
Эти же вопросы задаются после прохождения «Школы
СД».
Представления о диабете до обучения у многих
пациентов оказывались не всегда верными.
У 30% больных до обучения был низкий уровень
знаний и навыков по отношению к своей болезни: ошибки при введении инсулина,
несоблюдение диеты и т.д. После обучения отмечается значительное увеличение
числа больных с хорошим уровнем знаний (до 70%).
На занятиях в «Школе СД» проводится коррекция
ошибочных представлений о диабете и систематизация имеющихся знаний.
В настоящее время обучение больных является
обязательным компонентом в лечении сахарного диабета. Только обученные
пациенты, при условии их дальнейшего выполнения рекомендаций, полученных на
«Школе СД», могут улучшить показатели углеводного обмена, тем самым уменьшить
риск развития сосудистых осложнений.
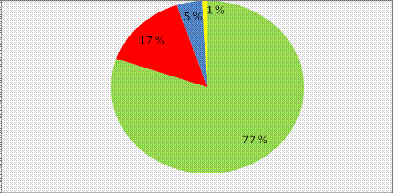
Диаграмма 1. Распределение больных
СД в зависимости от типа сахарного диабета
СД 2 типа
СД 2 типа инсулинопотребный
СД 1 типа
гестационный СД
В зависимости от типа СД на
пятидневном цикле обучения в «Школе СД» больший процент больных составили
пациенты с СД 2 типа - это 94 % или 154 человека, из них 126 человек (77%)
пациентов, получающих таблетированные сахароснижающие препараты и 28 человек на
инсулинотерапии - это 17% от общего числа больных. С СД 1 типа прошли обучение
8 человек - т.е. 5%, и одна пациентка с гестационным СД, что составило 1%.
Небольшой процент пациентов на инсулинотерапии обусловлен тем, что данная
категория больных проходит «Школу СД» на базе эндокринологических стационаров:
БСМП № 2 и ГБ № 2, а в амбулаторных условиях основной контингент представлен
больными СД 2 типа. Положительным моментом в амбулаторном методе обучения
является то, что пациенты не отрываются от привычного образа жизни, и подбор
схемы лечения проводится с учетом их питания и двигательного режима в обычных
повседневных условиях. Из общего числа больных, прошедших обучение на «Шкале
СД» женщин было больше, чем мужчин: 144 пациентки или 88 %, из них фертильного
возраста (от18 до 49 лет) - 18 женщин или 12,5%. Мужчин обучено 19 человек, что
составило 12% от общего числа больных. Т.О. женщины обращаются на «Школу СД»
чаще, чем мужчины.
В зависимости от возраста, большее
число пациентов представлено людьми моложе 60 лет - это 108 человек, что
соответствует 66 % от всех обученных по пятидневной программе. Людей старше 60
лет составило 34% или 55 человек, т.к. пациенты данной категории чаще
приглашаются на двухчасовые интерактивные занятия.
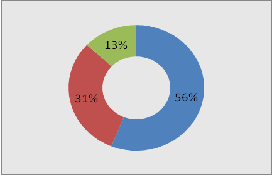
Диаграмма 2. Распределение больных СД в
зависимости от стажа заболевания
- впервые выявленный СД
- стаж СД менее 5 лет
- стаж СД более 5 лет
В зависимости от стажа заболевания, большее
число составили больные с впервые выявленным СД - это 91 пациент, что
соответствует 56%, со стажем заболевания менее 5 лет - 50 человек, т.е. 31 %, и
стаж заболевания более 5 лет был у 22 человек, это 13% от всех обученных
пациентов.
Таким образом, в амбулаторных условиях на базе
ГП № 13 преимущественно обучаются пациенты с СД 2 типа (94%), на ранних стадиях
заболевания. Прохождение «Школы СД» на ранних этапах заболевания способствует
предотвращению развития и прогрессирования поздних осложнений диабета, тем
самым, улучшая общее самочувствие и качество жизни больных.
При сахарном диабете 2 типа, как правило,
имеется ожирение или избыточная масса тела: ожирение (ИМТ>30) было у 91
человека (59 %), а избыток веса (ИМТ >25, но < 30) у 40 человек (25,9 %),
что вместе составило 84,9 % от общего числа больных СД 2 типом (154 человека).
Нормальная масса тела (ИМТ<25) была у 23
пациентов - 15,1 %
У большинства больных СД 2 типа имеется избыток
веса или ожирение различной степени. С этими пациентами проводятся беседы для
мотивации к изменению образа жизни:
ограничение в питании не только быстроусвояемых
углеводов, но и жиров, алкоголя;
расширение физических нагрузок с ежедневным
выполнением упражнений, ходьба (прогулки) до 45 мин. в день;
контроль веса не реже одного раза в неделю.
На занятиях для каждого больного проводится
расчет идеальной массы тела и суточное количество калорий. При ожирении
рекомендуется низкокалорийная диета (1500 ккал в день).
Средняя абсолютная потеря массы тела у пациентов
после обучения составила около 2 кг в течении месяца . За время обучения
нарастания массы тела замечено не было.
Таким образом, основной терапевтической целью
для больных СД 2 типа с избыточной массой и ожирением тела является снижение
массы тела, ведение «Дневников питания», с подсчётом суточного количества
калорий. Достижение этих целей и сохранение результатов в течение
продолжительного времени доказывает эффективность программы обучения в «Школе
СД».
На «Школу СД» чаще обращаются неработающие
пациенты: пенсионеры, инвалиды, домохозяйки, студенты - 69%. Это обусловлено
тем, что они имеют больше свободного времени для прохождения пятидневных
занятий в «Школе СД».
На трудоспособных пациентов приходится лишь 31%
от общего числа обученных больных, из них 8% это работающие пенсионеры.
Работающие пациенты проходят обучение на
недельном цикле «Школы СД» лишь при наличии свободного времени, как правило, в
период отпуска.
Они чаще посещают интерактивную двухчасовую
«Школу СД», которая проводится во вторую половину дня (с 16 часов).
Оценка обучения проводилась по критериям
компенсации СД, рекомендуемым ВОЗ. Для оценки эффективности обучения в «Школе
СД» были использованы следующие параметры: уровень глюкозы в крови до обучения
и после занятий, уровень холестерина в крови, уровень АД и масса тела.
Такой показатель как гликозилированный
гемоглобин (HBA1c)
- это интегральный показатель концентрации глюкозы в крови за последние
месяца, определялся не всем пациентам, а
проведён лишь у 118 больных, что составло 73% от общего числа обученных
пациентов. Это связано с ограниченными возможностями лаборатории и дороговизной
метода.
Как правило, на «Школу СД» больные направляются
в состоянии декомпенсации углеводного обмена, согласно критериям компенсации по
«Алгоритму специализированнрй помощи больным сахарным диабетом от 2007 года”,
без клинических проявлений.
Средний уровень HBA1c
соответствовал 9 %.
В стадии декомпенсации, направлено 75 человек (46%),
из них 2 пациента с кетозом, субкомпенсация была у 63 человек (39%), и
компенсация диабета у 25 пациентов (15%).
Во время занятий показатели глюкозы крови были
улучшены, за счёт выполнения пациентами рекомендаций по соблюдению
сбалансированного рационального питания, а также за счет проведения коррекции
дозы сахароснижающей терапии. Кетоз был снят, 3 пациента с декомпенсацией
сахарного диабета были направлены на госпитализацию в стационар, в
эндокринологическое отделение для начала инсулинотерапии, так как не имели
средств самоконтроля и компенсировать углеводный обмен в амбулаторных условиях
не представлялось возможным.
Всем пациентам (100%) проводился гликемический
профиль в 800 и 1000 часов. Анализируя показатели гликемии до обучения и после,
можно сказать, что уровень глюкозы крови до обучения был, как правило, выше,
чем во время проведения занятий.
Средний уровень глюкозы крови натощак до
обучения составил 8,7 ммоль/л, средний уровень постпрандиальной гликемии - 11,8
ммоль/л., а в период прохождения занятий на «Школе СД» средний уровень гликемии
натощак улучшился и соответствовал 7,2 ммоль/л, постпрандиальная гликемия - 9,
4 ммоль/л.
Таким образом, анализируя показатели глюкозы
крови до обучения и в период прохождения занятий, отмечается тенденция к
улучшению гликемии, что обусловлено более правильным соблюдением диеты, т.к. с
первого занятия рекомендуется ведение «Дневника питания», проводится обсуждение
и даются рекомендации по изменения пищевого рациона. Кроме этого, пациенты
обучаются методам самоконтроля, правильному оформлению «Дневников СД», а так же
проводится коррекция лечения сахароснижающими препаратами. У большинства
пациентов имелись индивидуальные средства самоконтроля (глюкометры) - 69 % (114
человек), что облегчало проведение коррекции лечения и диетотерапии.
На занятиях по теме «Самоконтроль», пациенты
обучаются методам самоконтроля: определение глюкозы в крови, в моче,
определение кетоновых тел в моче (т.е. осваивают навыки в работе с тест -
полосками и с глюкометрами). Кроме этого пациенты учатся проводить контроль АД
и веса и заполнять «Дневники самоконтроля». Цель самоконтроля - поддержание
уровня глюкозы крови в пределах нормы или близких к нормальным значениям, тем
самым предотвращая развитие осложнений сахарного диабета. Пациент должен стать
партнёром врача после обучения способам самоконтроля и самопомощи. Больные
могут существенно уменьшить стоимость лечения путём мониторинга уровня глюкозы
крови, а также следуя диетическим предписаниям и рекомендациям по физической
активности.
На занятиях по теме «Инсулинотерапия», даётся
информация о видах инсулинов, их правильное хранение, места инъекции инсулина,
режимы инсулинотерапии, а также проводится обучение технике введения инсулина,
правильный подбор дозы инсулина в зависимости от уровня гликемии и количества
употребляемых углеводов, с учётом физической активности и других факторов,
влияющих на показатели глюкозы крови. По этой теме прошли обучение 36 человек:
с СД 1 типа - 8 пациентов и с СД 2 типа, инсулинопотребных - 28 больных.
На занятиях по теме «Планирование питания»,
пациенты учатся считать углеводы по системе «Хлебных единиц», учитывать
количество калорий в пище, оформлять «Дневник питания». Диетические
рекомендации даются с учётом типа сахарного диабета, пола, возраста и характера
трудовой деятельности.
Большинство больных СД 2 типа имеют ожирение,
поэтому им рекомендуется программа по снижению веса. Нормализация
метаболических нарушений, связанных с ожирением, улучшает качество жизни
пациента и снижает риск развития осложнений диабета.
Пациенты, получающие интенсифицированную
инсулинотерапию, должны употреблять сложные углеводы в каждый приём пищи, и в
зависимости от их количества определять дозу инсулина, вводимого перед едой. У
некоторых пациентов 2 типа диабета, получающих инсулинотерапию, доза инсулина
превышала количество потребляемых углеводов, т.е. была хроническая
передозировка инсулина. После проведённой коррекции дозы инсулина с учётом
количества потребляемых углеводов, показатели гликемии улучшились.
На занятиях по теме «Осложнения диабета»
пациенты узнают признаки гипогликемии и методы самопомощи в этом случае, а
также основные причины снижения глюкозы в крови. Пациентам рекомендуется всегда
носить с собой легкоусваяемые углеводы на случай гипогликемии и «карточку больного
СД». Частота таких осложнений диабета, как тяжёлые гипогликемии и диабетический
кетоацидоз, у обученных больных, как правило, снижается. Главной причиной
возникновения этих осложнений является неправильное поведение больного:
нерегулярное питание, отсутствие при себе легкоусвояемых углеводов, отсутствие
самоконтроля и др. После обучения пациенты, как правило, более мотивированы на
то, что необходимо иметь при себе легкоусвояемые углеводы. Это играет большую
роль в профилактике тяжелых гипогликемий. Обученные больные могут вовремя
диагностировать гипогликемию и своевременно ее купировать.
Поздние осложнения диабета приводят к ранней
инвалидизации и преждевременной смерти, поэтому профилактика этих осложнений
является важным моментом в лечении заболевания. Поддержание наиболее
оптимального уровня глюкозы крови уменьшает риск развития поздних осложнений.
На занятиях даются правила по уходу за ногами, упражнения для ног. Пациент
должен знать, когда необходимо немедленно обращаться за медицинской помощью. С
целью раннего выявления осложнений сахарного диабета и назначения необходимого
лечения, все пациенты, за период прохождения обучения на «Школе СД»
осматриваются неврологом, окулистом, хирургом - подиатром, а женщины
фертильного возраста направляются к гинекологу - эндокринологу, для подбора
метода контрацепции.
Таким образом, сахарный диабет, являясь
хроническим заболеванием, требует постоянного контроля и управления, а без
участия самого пациента невозможно обеспечить должного управления диабета и
добиться желаемых результатов. Поэтому больной должен быть вооружён знаниями и
умениями, чтобы постоянно контролировать своё заболевание.
Формирование мотивации на контроль и лечение
диабета является основным моментом в программе обучения. Но следует отметить,
что повышение уровня знаний больного не всегда приводит к желаемому улучшению
компенсации, в первую очередь потому, что не у всех пациентов удается добиться
необходимых для этого изменений в поведении. Оценка поведения, связанного с
диабетом, проводится по следующим показателям: наличие «дневника диабета» с
записями, регулярность самоконтроля, наличие у больного при себе легкоусвояемых
углеводов, соблюдение правил ухода за ногами и т.д.
Терапевтическое обучение больных сахарным
диабетом является необходимым и важным условием в комплексном лечении диабета.
Это не только повышает уровень знаний пациентов о своём заболевании, но и
снижает риск развития осложнений сахарного диабета, тем самым улучшая качество
жизни больных. Цикл обучения даёт эти знания и умения, но чтобы применять их
наиболее эффективно, понадобится более или менее продолжительный
самостоятельный опыт каждого больного. После прохождения курса обучения
пациенты приглашаются на приём через 3 месяца с результатом гликозилированного
гемоглобина, для оценки эффективности обучения.
5. ЗАБОЛЕВАНИЯ ЩИТОВИДНОЙ ЖЕЛЕЗЫ ЙОДДЕФИЦИТНЫЕ
ЗАБОЛЕВАНИЯ
Йоддефицитные заболевания относятся к числу
наиболее распространенных неинфекционных заболеваний человека: эндемический
зоб, гипотиреоз.
Новые данные о реальной распространенности
йоддефицита по данным сотрудников ЭНЦ РАМН свидетельствует о том, что
недостаточность йода в питании характерна для всего населения России, а не
только отдельных «эндемичных по зобу» регионов, как считалось ранее.
В настоящее время проблема ликвидации ЙДЗ
приобрела государственное значение. Постановление Правительства РФ № 1119 от
05.10.99г., подписанное В.В.Путиным, предписывает включить в план реализации
концепции государственной политики в области здравоохранения питание населения
РФ, мероприятия по профилактике заболеваний, связанных с дефицитом йода.
Действующая законодательно-нормативная база на практике устанавливает
добровольную модель профилактики ЙДЗ путем использования йодированной соли и
других, обогащенных йодом, продуктов.
Эндокринологи участвуют в проведении массовой
йод-профилактики (рекомендации по приему морепродуктов, йодированной соли),
групповой профилактики беременных и кормящих женщин.
Диффузный эутиреоидный (нетоксический) зоб -
диффузное увеличение ЩЖ без нарушения ее функции.
Наиболее частая причина - йодный дефицит.
Формирование эндемического зоба - компенсаторная реакция, направленная на
поддержание постоянной концентрации тиреодных гормонов в организме в условиях
йодного дефицита.
Клиническая картина зависит от степени
увеличения ЩЖ: может либо отсутствовать, либо проявляться косметическим
дефектом, синдромом сдавления трахеи, пищевода.
Диагностика:
- пальпация щитовидной железы;
- УЗИ ЩЖ;
- определение содержания ТТГ в крови;
- R-графия
грудной клетки с контрастированием пищевода барием (рекомендуют при зобе
больших размеров, сопровождающемся симптомами компрессии).
Наиболее предпочтительный метод лечения: терапия
иодидом калия в дозе 150-200 мкг. в сутки в течение 6-12 месяцев, что приводит
к достаточно быстрому подавлению увеличения размеров тироцитов. Комбинированная
терапия йодом и левотироксином натрия. Основное преимущество - быстрое
уменьшение объема ЩЖ за счет левотироксина натрия и отсутствие феномена отмены L-тироксина
(рецидива зоба) за счет йода.
Хирургическое лечение показано лишь при
гигантском размере зоба и/или при компрессии окружающих органов.
Для профилактики рецидива заболевания
рекомендуют постоянное употребление йодированной соли с пищей.
. УЗЛОВОЙ ЗОБ
Узловой зоб (УЗ)- собирательное клиническое
понятие, объединяющее различные по морфологии объемные образования щитовидной
железы, выявляемые с помощью пальпации и инструментальных методов диагностики.
Распространенность узловых образований в популяции довольно высока и составляет
в России 8-10 %. Частота возникновения узлов ЩЖ больше у женщин, чем у мужчин,
и увеличивается с возрастом. Другие факторы, повышающие риск возникновения УЗ:
проживание в зоне йодного дефицита, указание в анамнезе на облучение,
отягощенный семейный анамнез по раку ЩЖ.
Методом первичной диагностики УЗ служит
пальпация ЩЖ. При обнаружении пальпируемого узлового образования ЩЖ показано
дальнейшее обследование:
. УЗИ ЩЖ.
. Тонкоигольная аспирационная биопсия
(ТАБ) - метод прямой морфологической диагностики УЗИ, с помощью которого
проводят дифференциальный диагноз заболеваний, проявляющихся узловым зобом, и
исключают злокачественные опухоли ЩЖ.
Показания:
- пальпируемые узловые образования в
ЩЖ любого размера или выявленный на УЗИ диаметром 1 см и более;
- подозрение на рак ЩЖ по данным УЗИ
(гипоэхогенность узла, неровность и нечеткость контуров, микрокальцинаты в
структуре) при образованиях любого размера;
- клинически значимое увеличение
(>5мм при динамическом наблюдении) ранее выявленного узлового образования.
3. Определение уровня тиреоидных гормонов;
. Сцинтиграфия ЩЖ - наиболее чувствительный
метод диагностики и дифференциальной диагностики функциональной автономии ЩЖ, а
также патогенетических вариантов тиреотоксикоза. Возможно применение для
диагностики загрудинного зоба, эктопированной ткани ЩЖ и метастазов
высокодифференцированного рака ЩЖ.
Предпочтительной тактикой при узловом
(многоузловом) коллоидном пролиферирующем зобе небольшого размера без нарушения
функции ЩЖ считают динамическое наблюдение (контроль ТТГ и УЗИ 1-2 раза в год).
При отсутствии увеличения размера узловых
образований повторные ТАБ не показаны. Постепенный медленный рост , как правило
, отмечают в большинстве случаев коллоидного пролиферирующего зоба , и это не
свидетельствует о злокачественности узлового образования.
При функциональной автономии ЩЖ терапия J 131
является методом выбора.
За отчетный период выявлено 150 случаев узлового
зоба. У 16 человек по результатам ТАБ обнаружен рак ЩЖ. Все они прооперированы
и получают супрессивную терапию L-тираксином.
У 18 человек была произведена тиреоид- и
гемитиреоидэктомия по поводу узловых образований больших размеров, в том числе,
у 2 с загрудинно расположенными узлами.
. ДИФФУЗНЫЙ ТОКСИЧЕСКИЙ ЗОБ (ДТЗ)
ДТЗ (болезнь Грейвса-Базедова) - системное
аутоиммунное заболевание, развивающееся вследствие выработки антител к
рецептору ТТГ, клинически проявляющееся диффузным поражением ЩЖ с развитием
синдрома тиреотоксикоза. 60-90% случаев синдрома тиреотоксикоза,
диагностируемого во всем мире, вызвано болезнью Грейвса-Базедова. Женщины
заболевают в 10-20 раз чаще.
Диагноз устанавливается на основании характерной
клинической картины: нервозность и эмоциональная лабильность, потеря веса,
часто на фоне повышенного аппетита, потливость, тахикардия, общая и мышечная
слабость, быстрая утомляемость, диарея. В 60-70% случаев наблюдается диффузное
увеличение ЩЖ, характерен сосудистый шум в области шеи, изменения кожи
(горячая, влажная в 97%). Эндокринная офтальмопатия - поражение периорбитальных
тканей аутоиммунного генеза, клинически проявляющееся дистрофическими
изменениями глазодвигательных мышц и других структур глаза. Эндокринная
офтальмопатия - самостоятельное аутоиммунное заболевание, тем не менее, в 90%
случаев она сочетается с ДТЗ. Наиболее частое сочетание ДТЗ бывает с эндокринной
офтальмопатией (50-60%), поэтому всем пациентам с впервые выявленным ДТЗ
необходима консультация офтальмолога с обязательным проведением УЗИ орбит и
офтальмометрией.
Обязательными исследованиями для подтверждения
диагноза (минимальный набор) являются: гормональное обследование, УЗИ ЩЖ.
Гормональное обследование: при обнаружении пониженного содержания ТТГ и
повышении концентрации свободных Т4 и Т3 - имеет место манифестный
тиреотоксикоз. Определение титра антител к рецептору ТТГ наиболее информативно
для диагностики болезни Грейвса, рекомендовано Американской ассоциацией
клинических эндокринологов в 2002 году. Кроме диагностики, указанные антитела
можно применять в качестве предиктора исхода консервативной терапии (чем выше
титр, тем меньше вероятность стойкой ремиссии при консервативной терапии).
С помощью УЗИ ЩЖ определяют следующие изменения:
диффузное увеличение объема ЩЖ, гипоэхогенность ее ткани, характерно
значительное усиление кровотока.
В настоящее время существует 3 метода лечения
данного заболевания:
- консервативное
- хирургическое
- терапия радиоактивным йодом (131 I).
У пациентов с небольшим увеличением ЩЖ (объем
< 30 мл), при отсутствии в ней клинически значимых узловых образований
возможно проведение длительной (12-18 мес.) консервативной терапии (препараты
из группы тионамидов: 30-40 мг/сутки тиамазола с последующим снижением при
достижении эутиреоидного состояния - нормализации содержания FТ4
, до поддерживающей дозы 5-10 мг в день; в дебюте заболевания большинству
пациентов целесообразно назначать β-адреноблокаторы).
Чаще проводится монотерапия тиреостатиками. В отдельных случаях (около 20%) для
предупреждения увеличения объема ЩЖ (при развитии ятрогенного гипотиреоза)
используется схема “блокируй-замещай”: тиамазол 5-10 мг.+ L-тироксин
50-75 мкг. в течении нескольких месяцев, иногда до окончания курса
консервативной терапии. В случае развития рецидива после одного курса
тиреостатической терапии назначение второго курса бесперспективно.
Лечение радиоактивным йодом проводится в г.
Омске с 2004 г. Метод эффективен, неинвазивен, не требует подготовки, лишен
значимых осложнений. Терапия радиоактивным йодом является лечением выбора у
пациентов с послеоперационным рецидивом заболевания, у пожилых пациентов и у
больных с тяжелой сопутствующей патологией, при отказе от оперативного лечения.
Единственное противопоказание - беременность и грудное вскармливание.
Основанием для оперативного лечения служат:
большие размеры зоба (>60 мл.), непереносимость тиреостатиков, загрудинное
расположение зоба.
За отчетный период проведено 3 териоидэктомии
(большие размеры ЩЖ >100 мл.,загрудинное расположение зоба). Все пациенты
получают заместительную терапию L-тироксином.
Лечение радиоактивным йодом получили 38 пациентов. У 35 пациентов развился
гипотиреоз, они получают терапию L-тироксином.
За отчетный период у меня наблюдались 2 пациентки с ДТЗ на фоне беременности.
Стаж 1 год (10 мг. тирозола) и стаж 2,5 года (без тирозола 8 мес.). Обоим
назначен пропицил в дозе 50-150 мг. в сутки (в течении беременности дозы менялись).
Уровень св. Т4 (контроль 1 раз в мес.) поддерживался на верхней границе нормы.
Период беременности протекал без осложнений. После родоразрешения обе
переведены на тирозол.
. АУТОИММУННЫЙ ТИРЕОИДИТ (АИТ)
Хронический АИТ - органоспецифическое аутоиммунное
заболевание ЩЖ, являющееся наиболее частой причиной гипотиреоза. При
классическом гипертрофическом варианте гистологически в ЩЖ выявляют массивную
лимфоидную инфильтрацию с формированием лимфоидных фолликулов, оксифильную
трансформацию тироцитов. При атрофическом варианте доминируют явления фиброза.
”Большие” диагностические признаки, сочетание
которых позволяет установить диагноз АИТ:
. Первичный гипотиреоз (манифестный или стойкий
субклинический);
. Наличие антител к ткани ЩЖ;
. Наличие зоба при ультразвуковом исследовании
ЩЖ.
В настоящее время какие-либо методы воздействия
на собственно аутоиммунный процесс в ЩЖ с доказанной эффективностью
отсутствуют. При развитии манифестного гипотиреоза показана заместительная
терапия левотироксином натрия в средней дозе 1,6-1,8 мкг/кг. При развитии
субклинического гипотиреоза рекомендуют повторное гормональное исследование
через 3-6 месяцев для подтверждения стойкого характера нарушения функции ЩЖ.
Заместительная терапия показана при стойком субклиническом гипотиреозе
(повышение концентрации ТТГ в крови более 10мЕД/л, а также в случае как минимум
двукратного выявления концентрации ТТГ 5-10 мЕД/л). Критерием адекватности
заместительной терапии при гипотиреозе является стойкое поддержание нормальной
концентрации ТТГ в крови.
У лиц старше 55 лет и при наличии
сердечно-сосудистых заболеваний заместительную терапию проводят при хорошей
переносимости препарата и отсутствии данных о декомпенсации этих заболеваний на
фоне приема препарата. Если манифестный или субклинический гипотиреоз выявлен
во время беременности, терапию левотироксином натрия в полной заместительной
дозе назначают немедленно (в дозе 2,2 мкг/кг фактической массы). Критерием
адекватности заместительной терапии гипотиреоза является стойкое поддержание ТТГ
в 1 триместре на уровне ≤ 2,5 мЕД/л и ≤ 3,0 мЕД/л во 2 и 3
триместрах беременности.
. ОРГАНИЗАЦИОННО-МЕТОДИЧЕСКАЯ РАБОТА
1. Предполагает
прежде всего активное участие в Федеральной программе «Сахарный диабет» и
ведение работы по созданию Государственного регистра больных сахарным диабетом
г.Омска. Для этого осуществляется полный и системный учет факта заболевания,
наличия осложнений, потребности в ЛС, причин инвалидизации и смертности.
2. Проведение
индивидуальных бесед с пациентами на темы:
· диета и режим питание при СД
· физические нагрузки при СД
· уход за ногами при СД
· неотложные состояния (гипогликемия,
кетоацидоз)
· самоконтроль при СД
· техника введения инсулина
шприц-ручкой
· подготовка к беременности при СД
· подготовка к беременности при тиропатиях(АИТ,
ДТЗ)
1. Обучение
врачей-терапевтов общей лечебной сети по проблемам эндокринологии:
· критерии диагностики СД
· новые сахороснижающие препараты
применяемые для лечения СД 2 типа
· ДТЗ: диагностика и ведение пациентов
· йодная профилактика во время
беременности
ЗАКЛЮЧЕНИЕ
. Анализируя проведенный объем работы за
2011 - 2013 годы, можно сделать вывод, что отмечается рост числа эндокринных
заболеваний, в том числе сахарного диабета и заболеваний щитовидной железы.
. Появление в достаточном количестве
аналогов инсулина позволяет вести лечебный процесс СД 1 и 2 типа на современном
уровне и достичь хороших результатов лечения. Все больные, получающие инсулин,
обеспечены шприц-ручками, что повышает качество жизни пациентов. Большинство
пациентов проводят надлежащий самоконтроль благодаря обеспечению тест-полосками
и обучению в школе диабета. Внедрение помповой инсулинотерапии позволяет
расширить возможности эффективного лечения СД, основной целью которого является
стойкая компенсация и улучшение качества жизни. Также появление в современных
пероральных сахароснижающих препаратов позволяет подобрать для каждого пациента
индивидуальное лечение, максимально добиваясь компенсации диабета.
. Ранняя диагностика СД (особенно 2
типа), адекватная медикаментозная терапия, профилактика сосудистых осложнений
позволяют значительно сократить случаи инвалидизации. Эффективная профилактика
в группах риска представляется экономически обоснованной. Непременным условием
успешной терапии СД остается обеспечение средствами самоконтроля и обучение
пациентов в ШД.
. В нашем регионе доказано наличие
йодного дефицита, которое усугубляется выраженным техногенным загрязнением
окружающей среды. Важной задачей эндокринологов является обоснованное
назначение йодной профилактики среди населения, в первую очередь подросткам и
беременным.
. Обучение больных на школе сахарного
диабета позволяет компенсировать заболевание, принимать активное участие самого
больного в лечебной программе, тем самым отсрочить развитие осложнений диабета и
соответственно улучшить качество жизни пациентов.
. В городе стоит проблема определения
гликозилированного гемоглобина методом, стандартизованном в соответствии с
референсными значниями, принятыми в DSST;
бесплатного гормонального обследования и магнитно-резонансной томографии, что в
первую очередь обусловлено недостаточным финансированием и высокой стоимостью
вышеперечисленных методик.
Выводы
и предложения
Непосредственные задачи на ближайший период:
- совершенствование консультативной
помощи пациентам с эндокринными заболеваниями.
- для эффективной работы с
Государственным регистром больных сахарным диабетом и льготным лекарственным
обеспечением необходима компьютеризация кабинетов эндокринологов.
- ввести в поликлинике скрининг всех
пациентов на предмет раннего выявления нарушения углеводного обмена (поставить
задачу перед врачами первичного звена).
- использование в лечении современных
сахароснижающих препаратов и инсулинов, осуществлять своевременный перевод
больных на комбинированную терапию или инсулинотерапию.
- направлять всех больных с впервые
выявленным СД на Школу диабета при БУЗОО ГП №13.
- улучшение преемственности в работе с
врачами-терапевтами, эндокринологами специализированных отделений, гинекологами
женских консультаций.
- активно участвовать в реализации
программы «Сахарный диабет», вести Национальный регистр СД.
- улучшить материально-техническую
базу эндокринологической службы: приобрести аппарат для бесконтактного
определения ВГД, аппарат по суточному мониторированию глюкозы.
Используемая литература
1. Алгоритмы
специализированной медицинской помощи больным сахарным диабетом под редакцией
И.И. Дедова; М.В. Шестаковой, Москва, 2013 г.
2. Эндокринология.
Национальное руководство. Москва 2011 г.
. Журналы
« Сахарный диабет» за 2011 - 2012 гг.
. Алгоритм
диагностики и лечения сахарного диабета 2 типа Л.В. Недосугова. Москва 2012 г.
. Журналы
« Клиническая и экспериментальная тиреоидология» за 2012 - 2013 гг.
. Эндокринология
«Типичные ошибки практического врача», Г.А. Мельниченко, О.В.Удовиченко,
Москва, 2012г.
. Болезни
щитовидной железы, Н.А. Петунина, Л.В. Трухина, Москва 2011г.
. Диагностика
и лечение в эндокринологии, Ли Кеннеди, Ансу Басу, Москва 2010
. Инкретины:
новая веха в лечении СД 2-го типа, И.И. Дедов, М.В. Шестаков, Москва 2010 г.