|
1879
|
В.К.
Анреп
|
обезболивающее
действие кокаина
|
|
1884
|
K.
Keller
|
описание
кокаина для местной анестезии
|
|
1885
|
Leonard Corning
|
Попробовал
воздействовать на спинной мозг, вводя лекарство (кокаин) непосредственно к
нему
|
|
1885
|
W.
Halstedt
|
проводниковая
анестезия нижнего альвеолярного нерва
|
|
1885
|
J.
Conway
|
введение
кокаина в гематому при переломах
|
|
1888
|
Leonard Corning
|
в
печати высказывает мысль, что введение кокаина к спинному мозгу, могло бы
заменить наркоз. Но данная мысль не была высказана хирургам, поэтому метод не
получил своего распространения. Предположил,
что анестетик попал в венозное сплетение и гематогенным путем достиг спинного
мозга
|
|
1891
|
H.
Quincke
|
поясничный
спинномозговой прокол
|
|
1896
|
А.И.
Лукашевич
|
проводниковая
анестезия
|
|
1897
|
G.
Grile
|
блокада
плечевого сплетения и седалищного нерва открытым способом
|
|
16
августа 1899
|
A.
Bier
|
Точкой
отсчета внедрения регионарного метода обезболивания (спинальной анестезии).
36 летний немецкий хирург Август Бир (Bier) выполнил больному резекцию
голеностопного сустава по поводу туберкулезного его поражения (Юдин С.С.,
1961). Для этого применялся 0,5-1,0% раствор кокаина, препарат
высокотоксичный, вызывающий наркозависимость. Бир и его ассистент
Хильденбрант испытали метод на себе, и отметили как положительные, так и
отрицательные стороны введения кокаина к спинному мозгу. Отрицательные
свойства анестетика еще не были раскрыты полностью.
|
|
1901
|
A.
Sicard F. Cathelin
|
описание
каудальной (эпидуральной анестезии)
|
|
1903
|
H.
Braun
|
добавление
к раствору местного анестетика адреналина
|
|
1905
|
A.
Eincyorn
|
синтезированы
нетоксичные местные анестетики, в частности прокаин
|
|
1906
|
A.
Sicard
|
эпидуральная
анестезия через остистые отростки
|
|
1909
|
W.
Steckel
|
каудальный
блок для анестезии родов
|
|
1911
|
D.
Kulenkampff
|
чрезкожная
блокада плечевого сплетения
|
Pages
|
Получил
сегментарную анестезию при введении анестетика в эпидуральное пространство
поясничного отдела
|
|
1933
|
Б.Н.
Хольцов
|
Первый
в России применил эпидуральную анестезию (в урологической практике)
|
|
1942
|
H.
Hingson
|
длительная
каудальная анестезия
|
|
1946
|
N.
Lofgren
|
получен
ксилокаин.
|
1. Классификация
регионарной анестезии
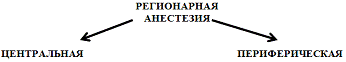
Центральная - препарат вводится прямо в
спинномозговой канал, воздействуя на пучки нервов, выходящих непосредственно из
спинного мозга. Обезболивают большие участки тела (например, нижнюю часть
туловища).
1. Эпидуральная
ü Торакальный уровень
ü Люмбальный уровень
ü Каудальный уровень
2. Спинальная
Периферическая - обезболивают небольшой участок:
руку, ногу, кисть, стопу.
1. Проводниковая (блокада срединного,
лучевого и локтевого нервов в области локтевого и лучезапястного суставов,
блокада седалищного нерва в подколенной ямке и т.п.)
2. Плексусная (блокада поясничного или
плечевого сплетения)
. Инфильтрационная (инфильтрация местным
анестетиком операционного поля)
. Терминальная (ЭМЛА - крем, аппликация
местного анестетика на слизистые и т.п.)
Периферические блокады также можно разделить по
блокируемым анатомическим структурам и уровня создания регионарного блока,
например:
ü Блокада плечевого сплетения
ü межлестничный доступ
ü подключичный
ü инфраключичный
ü аксиллярный
ü Блокада нервов поясничного сплетения
ü Бедренный нерв
ü Запирательный нерв
ü Боковой кожный нерв бедра
ü Блокада "три в одном"
ü Блокада фасциального пространства
подвздошной мышцы
ü Блокада поясничного сплетения
ü Блокада нервов сакрального сплетения
ü Передний доступ
ü Боковой доступ
ü Задний доступ
ü Блокада из подколенной ямки
ü Блокада
n. ilioingvinalis и
n.hypogastricus
ü Пениальная блокада
ü Параумбиликальная блокада
. Центральная
блокада
Эпидуральная анестезия
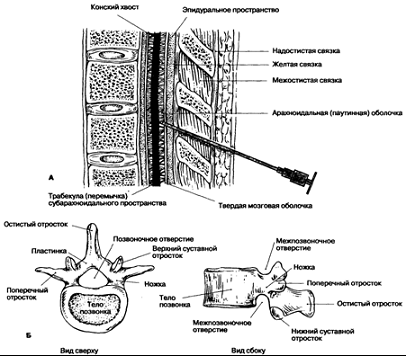
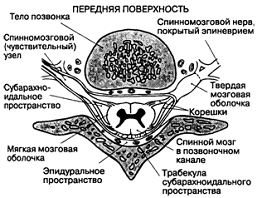
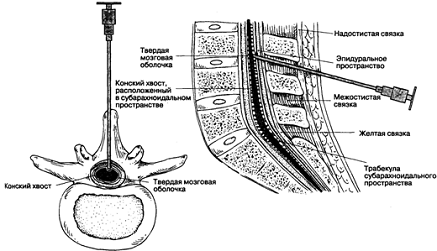
Анатомия эпидурального пространства
Эпидуральное (перидуральное) пространство
представляет собой овальную щель вокруг позвоночного канала, которая
простирается от затылочного отверстия до копчика и сообщается через межпозвонковые
отверстия с паравертебральным пространством. В крестцовом отделе выход наружу
возможен через сакральные отверстия. Оно со всех сторон окружает оболочки
спинного мозга, отделяя твердую мозговую оболочку от стенок позвоночного
канала.
Наружными стенками эпидурального пространства
являются тела позвонков, покрытые с дорсальной поверхности задней продольной
связкой, а также дуги позвонков, промежутки между которыми заполнены волокнами
желтых связок.
Наружные стенки эпидурального пространства
выстланы своеобразной надкостницей, которую иногда расценивают как наружный
листок твердой мозговой оболочки.
Сверху эпидуральное пространство ограничено
сращением твердой мозговой оболочки с периостом затылочного отверстия, снизу -
крестцово-копчиковой мембраной.
Эпидуральное пространство условно, по уровню
расположения корешков спинномозговых нервов, подразделяют на переднее и заднее.
Передний отдел эпидурального пространства очень узок вследствие тесного
соприкосновения позвоночного канала с твердой мозговой оболочкой. Она
подкреплена здесь фиброзными волокнами, которые проникают из задней продольной
связки. В шейном отделе эпидуральное пространство в переднебоковых участках
отсутствует или только намечается, а в грудном и поясничном не превышает 1-2
мм. Поэтому емкими являются задненаружные его отделы.
Ширина заднебокового отдела эпидурального
пространства варьирует на различных уровнях позвоночного столба, что
объясняется постепенным отделением дурального мешка из-за его конусообразного
сужения. Она изменяется также в местах физиологических утолщений спинного
мозга. Вследствие этого наибольшие размеры эпидурального пространства в шейном
отделе позвоночника наблюдаются на уровне С3 1-1,5 мм, в грудном отделе на
уровне ThVI 2,5-5 мм, в
поясничном отделе на уровне LII
5-8 мм.
Эпидуральное пространство заполнено жировой
клетчаткой, уплотняющейся там, где через нее проходят кровеносные,
лимфатические сосуды и корешки нервных волокон. Артерии эпидурального
пространства непостоянны в своем количестве (от 2 до 7), относительно невелики
по калибру и протяженности. Они проникают через межпозвоночные отверстия и
размещаются глубоко в переднебоковых отделах эпидурального пространства, что не
создает опасности их повреждения при правильном выполнении пункции.
Вены объединяются в венозное сплетение,
образующее густую сеть на всем протяжении эпидурального пространства. В нем
различают передний и задний отдел с хорошо выраженными продольными и
поперечными анастомозами. Вены эпидурального пространства широко анастомозируют
с наружными венозными сплетениями, окружающими позвоночник. Венозная сеть
эпидурального пространства, не имеющая клапанов и обладающая большой резервной
емкостью, может легко расширятся при повышении венозного давления. Повышение
внутригрудного или внутрибрюшного давления при кашле, натуживании приводит к
шунтированию крови из вен грудной или брюшной полости в тонкостенные вены
эпидурального пространства, что уменьшает его объем. При этом вводимый раствор
анестетика распространяется более широко, охватывая большее количество
спинномозговых сегментов. От объемной скорости венозного кровотока будут
зависеть степень всасывания анестезирующего раствора в сосудистое русло,
эффективность и длительность эпидуральной блокады.
Вены эпидурального пространства могут быть легко
травмированы, особенно если игла вводится не строго по средней линии. Диаметр
их может быть столь велик, что игла для эпидуральной пункции или катетер могут
проникнуть непосредственно в их просвет. Спинномозговые
корешки расположены в боковых отделах эпидурального пространства. Передние
(двигательные, эфферентные) и задние (чувствительные, афферентные) корешки
располагаются сегментарно, окружены твердой мозговой оболочкой, пересекают
эпидуральное пространство и соединяются в межпозвоночном отверстии, образуя
спинномозговые нервы. Твердая мозговая оболочка этого участка истончается до
тонкого эпиневрия, окружающего их. Спинальные
ганглии, принадлежащие задним корешкам, у взрослых располагаются в шейном
отделе в наружной части межпозвоночных отверстий, в грудном отделе - в области
межпозвоночных отверстий, а в поясничном и крестцовом - внутри эпидурального
пространства. Эпидуральное
пространство сообщается с паравертебральным через межпозвонковые отверстия,
вследствие чего может происходить утечка анестезирующего вещества.
А. Сагиттальный разрез через поясничные
позвонки. Б. Общий план строения позвонка.
Показания к проведению
При отсутствии противопоказаний эпидуральная
анестезия показана исключительно в тех случаях, когда планируется катетеризация
эпидурального пространства и продленная эпидуральная анальгезия в
послеоперационном периоде. Во всех остальных случаях показана спинальная
анестезия. Оперативные
вмешательства, при которых показана эпидуральная анестезия и продленная
эпидуральная анальгезия в послеоперационном периоде.
|
Область
хирургии
|
Тип
оперативного вмешательства
|
|
Ортопедия
и травматология
|
Тотальное
эндопротезирование коленного и тазобедренного суставов, ампутация нижней
конечности
|
|
Урология
|
Аденомэктомия,
нефрэктомия, пиелолитотомия, радикальная цистпростатэктомия
|
|
Гинекология
|
Экстирпация
матки с придатками
|
|
Абдоминальная
хирургия
|
|
Колопроктология
|
Гемиколонэктомия,
резекция и экстирпация прямой кишки
|
|
Сердечнососудистая
хирургия
|
Аортокоронарное
шунтирование, аортобедренное шунтирование, реконструктивные операции на
сосудах нижних конечностей
|
|
Торакальная
хирургия
|
Лобэктомия,
билобэктомиия, пульмонэктомия
|
Противопоказания
Абсолютные
1. отказ пациента
2. наличие гнойничковых поражений кожи
спины в месте предполагаемой пункции
. шок
. выраженная гипокоагуляция,
тромбоцитопения < 50.000
Относительные
1. доза гепарина, полученная пациентом
менее чем за 1,5 часа или доза низкомолекулярного гепарина, полученная
пациентом менее сем за 12 часов до пункции эпидурального пространства
2. сопутствующие или ранее перенесенные
неврологические заболевания с сохраняющимся неврологическим дефицитом
(рассеянный склероз, боковой амиотрофический склероз, перенесенные инсульты и
т.д.)
. некоррегированная гиповолемия
. неспособность идентифицировать
эпидуральное пространство после 4-5 попыток
Оснащение
Стандартный набор:
1. пинцет или зажим
2. шарики, салфетки
. раствор антисептика (70% этиловый
спирт)
. стерильные пеленки для ограничения
места пункции
. стерильные перчатки
. шприц с иглой
. местный анестетик
. игла для прокалывания кожи
. игла с мандреном для пункции
эпидурального пространства
. эпидуральный катетер
. бактериальный фильтр
. лейкопластырь
. ножницы
Игла Кроуфорда (тонкостенная)
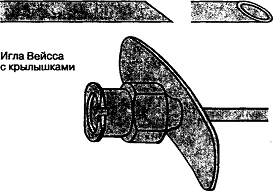
Иглы для эпидуральной пункции
Техника выполнения
Место введения анестетика
в
эпидуральное пространство в зависимости от
области операции
|
Область
операции
|
Место
пункции
|
|
Грудная
клетка
|
ThII - ThIII
|
|
Верхняя
часть живота
|
ThVII - ThVIII
|
|
Нижняя
часть живота
|
ThX - ThXI
|
|
Малый
таз
|
LI - LII
|
|
Нижние
конечности
|
LIII - LIV
|
Пункция эпидурального пространства
Срединный способ
Положение больного: спину следует немного
выгнуть назад, голову опустить так, чтобы подбородок касался груди, а
предплечья и кисть свободно свисали вдоль бедер. Возможно положение, лежа на
боку с приведенными к животу ногами. Для анестезии применяют две иглы - первую
для подкожных инъекций, вторую для проведения пункции. После обработки поля
антисептиками и местной анестезии 3-4 мл по срединной линии вводят иглу с
мандреном между остистыми отростками и продвигают ее по направлению к твердой
мозговой оболочке через кожу с клетчаткой, надостную, межостистую и желтую
связки, после чего появляется потеря сопротивления. В поясничном отделе игла
располагается параллельно остистым отросткам или слегка наклонно к ним. По мере
перехода к вышележащим межпозвонковым промежуткам игле следует придать
наклонное положение. Это обусловлено особенностями расположения остистых
отростков грудных позвонков, которые направлены вниз и кзади (угол наклона иглы
в среднегрудном отделе достигает 50-70 градусов).
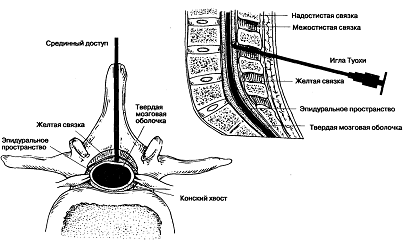
Эпидуральная анестезия на поясничном уровне:
срединный доступ
Когда игла войдет в толщу связок, извлекают
мандрен и присоединяют шприц с физиологическим раствором либо с воздухом.
Медленно и плавно проводят иглу глубже, поддерживая одной рукой павильон иглы,
а другой, надавливая на поршень шприца. При правильном положении и продвижении
иглы, когда ее конец проникает в эпидуральное пространство, поршень "проваливается",
вводимый раствор вытекает свободно. Перидуральное пространство находится на
глубине 4-4,5 см от поверхности кожи. У тучных больных это расстояние
возрастает на 1,5-2 см. Появление теплой прозрачной жидкости из иглы
свидетельствует о проколе твердой мозговой оболочки. Это вынуждает удалить иглу
и повторить пункцию на другом уровне. Положение скоса иглы зависит от угла,
который образует игла с продольной осью спинномозгового канала. В грудном и
шейном отделах позвоночного столба скос иглы должен быть обращен к твердой
мозговой оболочке, чтобы уменьшить вероятность ее перфорации. Можно для
безопасности введения иглы воспользоваться шприцем с изотоническим раствором
хлорида натрия и пузырьком воздуха в нем. Пока конец иглы проходит через
связки, поршень шприца при надавливании пружинит, раствор продвигается очень
медленно, а пузырек воздуха сжимается. Когда игла проникает в эпидуральное
пространство, сопротивление уменьшается, поршень легко продвигается вперед и
введение раствора не деформирует пузырек воздуха. После изъятия иглы место
прокола герметизируют полосками пластыря.
Боковой доступ
При боковом способе вкол иглы с мандреном
производят на 1,5-2 см латеральнее срединной линии на уровне нижнего края
остистого отростка и направляют ее под углом 15 градусов к сагиттальной линии и
почти перпендикулярно к коже. Прокалывают кожу, подкожную клетчатку, мышцы и
фасции, достигая иглой поверхности позвоночника у основания остистого отростка.
После этого иглу немного извлекают, из иглы удаляют мандрен и присоединяют
шприц. Иглу продвигают внутрь, ориентируя ее краниально и по направлению к
средней линии до соприкосновения с желтой связкой. Способы идентификации
попадания иглы в эпидуральное пространство те же.
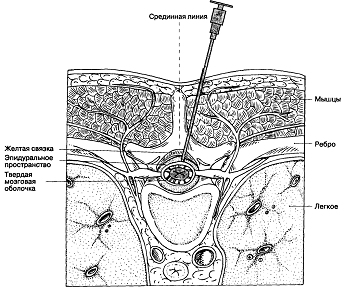
Боковой доступ предоставляет свободу
расположения иглы в направлении к эпидуральному пространству, т.к. ее
продвижению не препятствует тесно расположенные остистые отростки позвонков,
которые затрудняют пункцию срединным доступом в грудном отделе.
Катетеризация эпидурального
пространства
Пункцию эпидурального пространства иглой с
диаметром ее внутреннего просвета 1-2 мм производят по тем же правилам. При
проведении толстой иглы следует принять все меры предосторожности, чтобы не
повредить твердую мозговую оболочку, ориентируясь на признак "потери
сопротивления". Убедившись в правильном расположении иглы, поворачивают ее
так, чтобы срез располагался в краниальном направлении.
Через внутренний просвет иглы вводят катетер,
проникновение которого через кончик иглы в эпидуральное пространство ощущается
появлением легкого сопротивления. Отметив этот момент, осторожными
поступательными движениями вводят катетер еще на 5-7 см. В случае появления
сопротивления можно преодолеть его с помощью введения 5-10 мл физиологического
раствора, который расширит эпидуральное пространство, после чего повторяют
введение катетера. Если часть катетера уже вошла в эпидуральное пространство,
извлечение его в обратном направлении допустимо только вместе с иглой, т.к.
катетер может быть отсечен острым краем среза иглы. Стараясь не сместить
катетер, извлекают иглу, присоединяют к катетеру шприц. Катетер крепится к коже
липким пластырем.
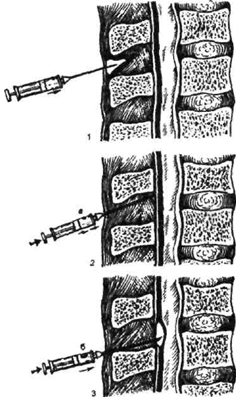
Положение иглы при пункции и
катетеризации эпидурального пространства. 1 - анестезия тканей в месте пункции;
2 - пункционная игла в толще желтой связки (а - воздушный пузырек
деформирован); 3 - пункционная игла в эпидуральном пространстве (6 - воздушный
пузырек округлый, без деформации)
Осложнения
ü выраженная гипотония
ü брадикардия
ü инфицирование эпидурального
пространства
ü острая интоксикация при
передозировке или введении анестетика в вену эпидурального пространства
ü неврологические нарушения из-за
повреждения иглой нервных образований, спазма или тромбоза артерий спинного
мозга, повреждение вен эпидурального пространства и сдавливающего действия
гематомы
Преимущества
1. создает возможность достижения строго
сегментарной анестезии, обеспечивающей ограниченную блокаду симпатической
нервной системы и минимальное нарушение функций организма
2. обеспечивает медленное снижение
артериального давления
. дает возможность поддерживать аналгезию
в послеоперационном периоде
. реже возникают осложнения (головные
боли, тошнота, рвота, задержка мочеиспускания, менингизм, арахноидиты), чем при
спинномозговой анестезии
. обеспечивает раннюю активизацию
больных.
Спинномозговая анестезия
Анатомия спинномозгового пространства
Структуры центральной нервной системы окружены
оболочками: снаружи - твердая мозговая оболочка, далее следует паутинная
оболочка и затем плотно прилегающая к нервной ткани мягкая мозговая оболочка.
Паутинная оболочка представляет собой нежную мембрану, окружающую спинной мозг
и нервные корешки спинномозговых нервов по их выходу из спинного мозга. Она
отделена от твердой мозговой оболочки потенциально существующим субдуральным
пространством, а от мягкой мозговой оболочки - субарахноидальным пространством,
заполненным цереброспинальной жидкостью.
В субарахноидальном пространстве располагаются
соединительнотканные трабекулы, которые соединяют паутинную и мягкую мозговую
оболочки. Субарахноидальное пространство головного мозга имеет расширенные
участки, которые называются субарахноидальными цистернами и сообщаются с
желудочками мозга (рис. 3.54). Субарахноидальное пространство на уровне
спинного мозга широкое, особенно в нижних отделах, где оно окружает нервные
корешки, входящие в состав конского хвоста: этот расширенный участок
субарахноидального пространства берет свое начало от conus medullaris (тело
позвонков L1-L2) и простирается до самых нижних отделов
пространства (которое в зависимости от возраста заканчивается на уровне S4-S2)
и носит название люмбарной цистерны. Спинальную блокаду обычно проводят именно
на уровне люмбарной цистерны.
Спинномозговая часть субарахноидального
пространства является продолжением краниальной ее части (где отсутствуют
какие-либо коммуникации между субдуральным и субарахноидальным пространствами).
Спинномозговая часть субарахноидального пространства неполностью разделена на
части двумя септами:
. Дентикулярной связкой, которая представляет
собой фиброзную структуру, связывающую между собой мягкую и паутинную мозговые
оболочки и которая располагается по всей длине спинномозговой части
субарахноидального пространства между вентральными и дорзальными корешками
спинного мозга.
. Субарахноидальной септой, другой фиброзной
структурой, которая располагается по центру субарахноидального пространства и
связывает паутинную и мягкую мозговые оболочки между собой; эта септа не
является непрерывной в шейных отделах субарахноидального пространства, но
разделяет его на торакальном и поясничных уровнях на две почти не сообщающиеся
части.
Обе эти связки (особенно субарахноидальная
септа) играют важную роль при выполнении спинальной блокады.
Анатомия позвоночного канала у детей раннего
возраста и у взрослых неодинакова. Спинной мозг у новорожденного может заканчиваться
на уровне Т12-L3, т. е. ниже, чем у взрослых. В связи с этим спинальную пункцию
у новорожденных предпочтительнее проводить в промежутке L4-L5. На этом уровне
расстояние от кожи до субарахноидального пространства у детей данной возрастной
группы составляет примерно 1-1.5 см. К концу первого года жизни дистальный
конец дурального мешка находится на уровне S1 (как и у взрослых), а спинной
мозг заканчивается на уровне L1 (как и у взрослых).
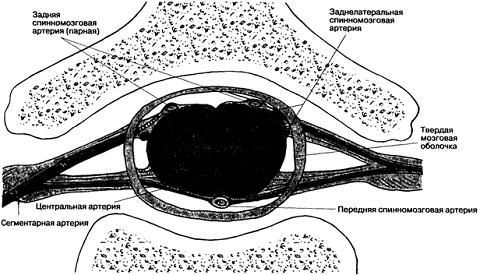
регионарный анестезия
обезболивание периферический
Артериальное кровоснабжение спинного мозга
Показания
Используется для анестезии при оперативных
вмешательствах ниже диафрагмы, особенно в ситуациях, когда нежелательно
проведение эндотрахеального наркоза (заболевания полости рта, глотки, гортани,
трахеи, бронхов и легких).
Противопоказания
Абсолютные
1. Сепсис
. Бактериемия
3. Инфекция кожи в месте пункции
. Выраженная гиповолемия
. Коагулопатия
. Лечение антикоагулянтами
. Повышенное внутричерепное давление
. Несогласие больного
Относительные
1. Периферическая нейропатия
2. Лечение гепарином в
"мини-дозах"
. Психоз или деменция
. Лечение аспирином или другими
антиагрегантами
. Демиелинизирующее заболевание ЦНС
. Некоторые заболевания сердца
 Идиопатический
гипертрофический субаортальный стеноз
Идиопатический
гипертрофический субаортальный стеноз
 Аортальный
стеноз
Аортальный
стеноз
7. Психологическая или эмоциональная
лабильность
8. Отсутствие контакта с больным
. Длительное оперативное вмешательство
. Неизвестная продолжительность
предполагаемого вмешательства
. Несогласие хирургической бригады
оперировать бодрствующего больного
Оснащение
14. пинцет или зажим
15. шарики, салфетки
. раствор антисептика (70% этиловый
спирт)
. стерильные пеленки для ограничения
места пункции
. стерильные перчатки
. шприц с иглой
. местный анестетик
. игла для прокалывания кожи
. игла с мандреном для пункции
спинномозгового пространства
. лейкопластырь
24. ножницы
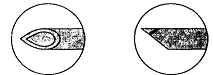
А. Игла Квинке-Бэбкока Б. Игла Питкина

В. Игла Грини Г. Игла Уайтэкра Д. Игла Туохи
Размеры и цветовой код игл для спинальной
анестезии
|
Размер
иглы (G)
|
Наружный
диаметр (мм)
|
Цветовой
код
|
|
10
|
3,4
|
|
11
|
3,0
|
Желто-зеленый
|
|
12
|
2,7
|
Бледно-голубой
|
|
13
|
2,4
|
Фиолетовый
|
|
14
|
2,1
|
Светло-зеленый
|
|
15
|
1,8
|
Серо-голубой
|
|
16
|
1,6
|
Белый
|
|
17
|
1,4
|
Красно-фиолетовый
|
|
18
|
1,2
|
Розовый
|
|
19
|
1,1
|
Кремовый
|
|
20
|
0,9
|
Желтый
|
|
21
|
0,8
|
Темно-зеленый
|
|
22
|
0,7
|
Черный
|
|
23
|
0,6
|
Темно-синий
|
|
24
|
0,55
|
Сиреневый
|
|
25
|
0,5
|
Оранжевый
|
|
26
|
0,45
|
Коричневый
|
|
27
|
0,4
|
Серый
|
|
28
|
0,36
|
Бирюзовый
|
|
29
|
0,33
|
Красный
|
|
30
|
0,3
|
Желтый
|

Техника выполнения
Процедура начинается с обработки кожи
антисептиками и определения анатомических ориентиров. Больного просят принять
соответствующую позу и пальпируют гребни подвздошной кости. Если анестезиолог
помещает свои руки на крылья подвздошных костей, то большие пальцы соединяются
по средней линии, чаще всего между остистыми отростками LIV-LV.
Для пункции выбирают тот промежуток, где четче всего пальпируются ориентиры,
его можно отметить давлением ногтя или кожным маркером. Кожу начинают
обрабатывать непосредственно в месте пункции, а затем продолжают обработку
круговыми движениями от центра к периферии. Операционное поле закрывают
стерильным бельем и удаляют раствор антисептика с места пункции. На уровне выбранного
межпозвоночного промежутка инфильтрируют кожу раствором местного анестетика.
Чтобы предотвратить боль и рефлекторные движения, подлежащие ткани также
инфильтрируют раствором местного анестетика с помощью более длинной иглы. Во
время введения анестетика в глубокие структуры иглу используют как поисковую,
т.е. нащупывают через нее костные ориентиры, при этом следует инфильтрировать и
надкостницу. Использование поисковой иглы улучшает пространственную ориентацию
и позволяет наилучшим образом направить иглу для спинномозговой пункции.
Положение больного
А. Положение сидя. Часто это положение является
самым удобным для выполнения люмбальной пункции. Больной сидит на крае
операционного стола, наклонившись вперед, ноги стоят на подставке, руки
скрещены на груди. Для удобства следует попросить больного выгнуть спину дугой,
подобно "раздраженной кошке". С помощью этого маневра происходит
сгибание в поясничном отделе, кожа и подлежащие структуры натягиваются и
межостистые промежутки становятся шире. Положение сидя не всегда можно
использовать из-за боли при некоторых травмах (например, перелом шейки бедра),
в родах, а также при отсутствии контакта с больным. Вместе с тем, в некоторых
случаях, например при выраженном ожирении, положение сидя - единственное, при
котором осуществима люмбальная пункция.
Б. Положение на боку. Больного укладывают на
столе спиной к анестезиологу, чаще на тот бок, где предполагается операция
(например, если планируется операция на правой ноге, то больного кладут на
правый бок). Больного просят "свернуться калачиком" или "принять
эмбриональную позу" - спина согнута, колени и бедра приведены к животу,
голова прижата к груди. Это облегчает сгибание позвоночника, необходимое для
расширения межостистых промежутков в поясничном отделе. Положение на боку
используют при переломах шейки бедра и дистальных отделов нижней конечности, а
также у тех больных, которые дали согласие, но неспособны к взаимодействию: в
этом случае помощник, оказывая давление на бедра и плечи, сгибает спину.
В. Положение лежа на животе (ничком). Это
положение часто используют при проктологических вмешательствах. Больного сразу
укладывают в положение для операции и проводят люмбальную пункцию. Преимущество
такого положения состоит в том, что нет необходимости перекладывать больного
после выполнения анестезии, а гипобарические растворы анестетиков, перемещаясь
вверх, обеспечивают необходимую сакральную анестезию. Недостаток заключается в
том, что трудно подтвердить попадание иглы в субарахноидальное пространство:
самостоятельного истечения цереброспинальной жидкости при этом не происходит,
хотя возможна ее осторожная аспирация.
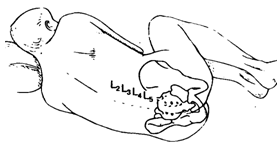
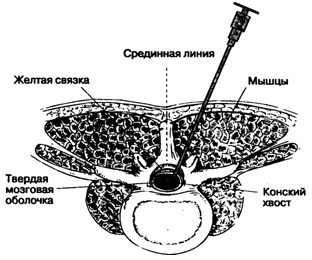
Идентификация межпозвоночных
промежутков в поясничном отделе
Пункция твердой мозговой оболочки
Б. Парамедианный (околосрединный) доступ
(рис.16-13). Парамедианный доступ используют при высоком риске возникновения
технических затруднений: при артрите, кифосколиозе, при предшествующих
операциях на поясничном отделе позвоночника. Пункцию осуществляют не по средней
линии, а латеральнее основной массы связок позвоночника.
Пальпируют срединную линию и межостистые
промежутки. Кожу инфильтрируют местным анестетиком на 2 см латеральнее
вышележащего остистого отростка. Иглу направляют под углом 10-15° к средней
линии спины и продвигают вперед. Выбирая угол вкола, надо представить, что игла
должна пересечь воображаемую среднюю линию спины примерно на глубине 4-6 см от
поверхности. Мышечный массив расположен непосредственно над желтой связкой,
поэтому анестезиолог ощущает только два препятствия: при перфорации желтой
связки и твердой мозговой оболочки.
Длительная спинномозговая анестезия
Если в субарахноидальное пространство спинного
мозга ввести катетер, то можно проводить длительную спинномозговую анестезию.
Преимущества такой анестезии заключаются в уменьшении общей дозы анестетика,
снижении риска внезапных гемодинамических расстройств, характерных для
струйного введения, а также в возможности длительной анестезии. Вначале, на
этапе внедрения, для длительной спинномозговой анестезии использовали
приспособления, предназначенные для эпидуральной анестезии. При этом
приходилось сталкиваться с техническими трудностями и осложнениями, включая
выраженные постпункционные головные боли и, что гораздо более серьезно,
повреждения и инфекции центральной нервной системы.
Вновь возникший интерес к длительной
спинномозговой анестезии обусловлен появлением усовершенствованных игл и
катетеров. Применение игл малого диаметра (не толще 25 G)
в сочетании с очень тонкими катетерами (32 G) снизило частоту возникновения
постпункционной головной боли даже у больных группы повышенного риска (молодой
возраст, женский пол). Осложнения включают разрыв катетера внутри
субарахноидального пространства, а также неврологические расстройства, особенно
синдром конского хвоста. Считают, что неврологическое повреждение обусловлено
локальным влиянием высоких концентраций местного анестетика при многократном
введении или в случае наличия препятствий для свободной циркуляции
цереброспинальной жидкости (анатомические аномалии, спайки внутри субарахноидального
пространства).
Осложнения
ü артериальная гипотония
ü постпункционная головная боль (может
сопровождаться головокружением, тошнотой, рвотой, ригидностью затылочных мышц,
симптомом Кернига)
ü боль в нижних конечностях, пояснице,
крестце
ü парезы черепно-мозговых нервов
ü воздушная эмболия
ü гнойный менингит
ü задержка мочи
ü коллапс, диспноэ, если анестетик
достигает ствола мозга при распространении вверх (нарушение деятельности
сосудодвигательного и дыхательного центров)
Отличия протекания ЭА от СА.
1. эпидуральная анестезия технически более
сложная.
2. Обезболивание при эпидуральной
анестезии наступает на 10- 20 мин. позднее.
. эпидуральная анестезия, а может
обезболить грудную клетку, верхние, нижние отделы живота, таз и конечности, а
спинномозговая анестезия только нижние отделы живота и ниже.
. Доза местных анестетиков при
эпидуральной анестезии примерно в 5 раз больше.
. Катетеризация эпидурального
пространства позволяет продлевать обезболивание до нескольких дней (например, в
послеоперационном периоде), катетеризация субдурального пространства в России
манипуляция экзотическая.
. Процент неудавшихся эпидуральных
анестезий больше.
2. Периферическая
блокада
Некоторые разновидности периферической
регионарной анестезии.
Блокада плечевого сплетения: межлестничный
доступ
Показания. Блокаду плечевого сплетения из
межлестничного доступа применяют для обеспечения любых вмешательств на верхней
конечности, включая плечевой сустав, но чаще всего используют при операциях на
плече и предплечье, а также при невозможности уложить руку в положение для
подмышечной блокады. При этом доступе часто не удается блокировать локтевой
нерв (риск неудачи составляет 10-20 %).
Методика выполнения блокады.
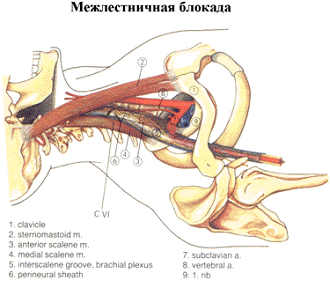
Прежде всего, необходимо пропальпировать
межлестничную бороздку. Больной лежит на спине, голова должна быть повернута на
30-45° в противоположную от места блокады сторону. Находят место пересечения
наружной яремной вены с горизонтальной линией, соответствующей перстневидному
хрящу; именно здесь очень часто пальпируется межлестничная бороздка. Если
бороздка не определяется, то больного просят поднять голову (не меняя угла
поворота): в этом положении хорошо контурируется и пальпируется задний край
грудино-ключично-сосцевидной мышцы. После того как больной расслабляет мышцы
шеи, рука врача перемещается латерально - вначале в бороздку между
грудино-ключично-сосцевидной и передней лестничной мышцами, затем на саму
переднюю лестничную мышцу и, наконец, в бороздку между передней и средней
лестничными мышцами. Межлестничная бороздка выражена гораздо слабее глубокой
борозды сзади от грудино-ключично-сосцевидной мышцы, поэтому пальпация должна
быть очень тщательной. Кожу инфильтрируют раствором местного анестетика. Для
блокады используют иглу с затупленными краями среза размером 25 G
и длиной 1,5 или 4 см. Иглу вводят, минуя наружную яремную вену, почти
перпендикулярно к коже с легкой девиацией в медиальном и каудальном
направлении, до возникновения парестезий или мышечных сокращений при
электростимуляции. Появление парестезий или индуцированных мышечных сокращений
в плече свидетельствует о правильном положении иглы. Парестезии в области
плечевого сустава или лопатки, напротив, возникают при раздражении ветви
спинномозгового нерва, отходящей вверх еще перед слиянием в стволы сплетения
(например, дорсальный нерв лопатки); это случается, если конец иглы не попал
внутрь фасциального футляра. Чаще всего наблюдают стимуляцию верхнего ствола
(лучевой и мышечно-кожные нервы), что достоверно свидетельствует о развитии
проксимальной блокады. Давление на ткани в проекции фасциального футляра
проксимальнее точки вкола во время инъекции способствует более дистальному
распространению препарата. Если планируется операция на кисти, то проксимальное
давление менее эффективно, чем адекватная блокада среднего и нижнего ствола
(что верифицируется парестезиями и индуцированными мышечными сокращениями в
соответствующих областях). Средний и нижний ствол можно блокировать, направив
иглу в межлестничном промежутке несколько ниже по направлению к ключице. Вводят
40 мл местного анестетика. Применение игл короче 1 дюйма (2,5 см) снижает риск
повреждения позвоночной артерии или нервов в межпозвоночных отверстиях.
Осложнения. При межлестничном доступе близость
позвоночной артерии определяет некоторый риск внутриартериального введения
раствора анестетика с последующим быстрым развитием большого эпилептического
припадка. При случайном введении анестетика в вену тоже может возникнуть
эпилептический припадок, но этот эффект носит более отсроченный характер. При
попадании иглы в межпозвоночные отверстия существует риск массивной инъекции
анестетика в эпидуральное, субарахноидальное или субдуральное пространство.
Риск пневмоторакса выше при хроническом обструктивном заболевании легких, когда
верхушка легкого смещена вверх. В 30-50 % случаев при блокаде плечевого
сплетения с использованием межлестничного доступа возникает и блокада
звездчатого узла, которая сопровождается триадой Горнера (миоз, птоз,
ангидроз). Блокада возвратного гортанного нерва (риск также составляет 30-50 %)
ведет к ослаблению и охриплости голоса. Блокада диафрагмального нерва (риск до
100 %) сопровождается чувством тяжести в ипсилатеральной половине грудной
клетки, что может привести к субъективному ощущению нехватки воздуха при
тревожности пациента или при тяжелых заболеваниях легких. Редкими, но
возможными осложнениями являются инфекция, гематома, повреждение нерва.
Блокада бедренного нерва
Показания. Блокаду бедренного нерва выполняют
как составную часть регионарной анестезии для обеспечения хирургических
вмешательств на ноге. Аналгетический эффект блокады бедренного нерва при
переломе бедренной кости делает возможным транспортировку и установку скобы для
вытяжения. Еще одна область применения - аналгезия после операций в области
коленного сустава.
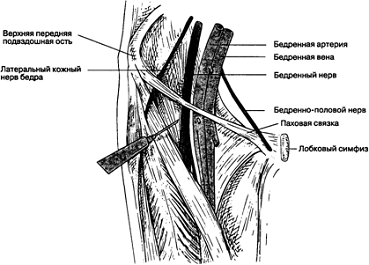
Методика выполнения блокады. Больной должен
находиться в положении на спине. Определяют пульсацию на бедренной артерии ниже
паховой связки, иглу вводят на 1 см латеральнее этой точки. Используют иглу с
затупленными краями среза длиной 2,5 см и размером 23 G.
Через иглу хорошо ощущается прокол фасции, сразу после этого возникают
парестезии либо индуцированная двигательная реакция (сокращение четырехглавой
мышцы бедра). Вводят 20 мл раствора анестетика. Если необходима блокада
одновременно бедренного, запирательного и латерального кожного нерва бедра, то
дистальнее места инъекции прижимают мягкие ткани и вводят не менее 40 мл раствора
анестетика. Это футлярная периваскулярная блокада "три из одного",
предложенная Уинни.
Осложнения. При дистальной инъекции блокада
может не распространиться на проксимальные ветви. Существует риск внутривенной
инъекции, особенно если аспирационная проба выполнялась не очень тщательно.
Возможна и интраневральная инъекция, но ее вероятность ниже, чем при других
блокадах, из-за рассыпного типа ветвления нерва.
Регионарная анестезия стопы
Показания. Регионарная анестезия стопы показана
при операциях на стопе, особенно у больных с тяжелыми сопутствующими
заболеваниями, которые не могут перенести неблагоприятные гемодинамические
эффекты общей анестезии и центральной блокады, а также у больных, которым
противопоказано введение значительного количества местного анестетика,
необходимого при более проксимальной блокаде нижней конечности.
Методика выполнения блокады.
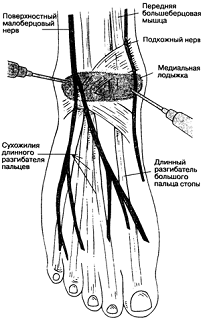
Блокаду поверхностного малоберцового нерва и
подкожного нерва ноги обеспечивают путем подкожной инфильтрации тыла стопы от
медиальной лодыжки до сухожилия длинного разгибателя пальцев стопы. Инъецируют
3-5 мл раствора анестетика. Для блокады глубокого малоберцового нерва
используют иглу длиной 4 см и размером 22 G,
которую вводят через зону инфильтрационной анестезии подкожного нерва по линии,
соединяющей обе лодыжки, между сухожилиями длинного разгибателя пальцев и
длинного разгибателя большого пальца до контакта с надкостницей или
возникновения парестезий. Инъецируют 5 мл раствора анестетика. Задний большеберцовый
нерв блокируют сзади от медиальной лодыжки. Пальпируют заднюю большеберцовую
артерию, иглу направляют по касательной к точке пульсации до получения
парестезий или до контакта с костью. Если возникли парестезии, то иглу
извлекают на незначительное расстояние и вводят 5 мл раствора анестетика.
Икроножный нерв блокируют между латеральной лодыжкой и ахилловым сухожилием
путем глубокой подкожной веерообразной инфильтрации 3-5 мл раствора анестетика.
Прирегионарной блокаде стопы к раствору анестетика адреналин не добавляют, так
как в этой зоне имеется большое количество артерий конечного типа, и часто
встречаются непредсказуемые анатомические варианты отхождения артерий.
Осложнения. Возможны такие осложнения, как
дискомфорт больного, несостоявшаяся блокада, стойкие парестезии в результате
интраневрального введения анестетика. Интенсивное введение раствора анестетика,
тем более в большом количестве, может привести к гидростатическому повреждению
нервов, особенно заключенных в замкнутые пространства (например, большеберцовый
нерв).
Блокада межреберных нервов
Показания. Блокаду межреберных нервов редко
используют как изолированную методику анестезии. Ее применяют в качестве
дополнения к общей анестезии, для устранения болей после торакальных операций и
вмешательств на верхнем этаже брюшной полости, для лечения боли при переломах
ребер, опоясывающем лишае и опухолевых заболеваниях.
Методика выполнения блокады. Обычно используют
иглу длиной 2 см и размером 22 G
или 25 G. Больной лежит на
боку. Определяют среднеподмышечную или заднеподмышечную линию. Пальпируют
ребро, обезболивают кожу по его нижней поверхности на уровне средне- или
заднеподмышечной линии. Вводят иглу до соприкосновения с ребром, после чего
направляют ее вниз, пока она не соскользнет с ребра, и проводят перпендикулярно
поверхности в глубину на 0,5 см. При аспирационной пробе необходимо
подтвердить, что игла не попала в просвет сосуда или легочную ткань, после чего
вводят 3-5 мл раствора анестетика.
Осложнения. Межреберная блокада сочетана с самой
высокой концентрацией анестетика в крови относительно количества введенного
анестетика по сравнению с блокадами любых других периферических нервов.
Необходимо предпринять все возможные меры предосторожности, чтобы предотвратить
токсические реакции. Тщательная аспирационная проба позволяет избежать
внутрисосудистой инъекции. Межреберная блокада сочетана с риском пневмоторакса,
при малейшем подозрении на который показана рентгенография грудной клетки.
3. Препараты
для регионарной анестезии
Препараты местноанестезирующего действия
различаются по таким параметрам, как эффективность, продолжительность действия,
токсичность, а также по скорости всасывания из идентичных тканей.
Фармакологическая характеристика местных анестетиков включает следующие
категории:
1. относительная токсичность (соотношение
минимальной летальной дозы новокаина и другого анестетика)
2. относительная сила действия
(соотношение минимальной действующей дозы новокаина и другого анестетика)
. анестетический индекс (соотношение
относительной силы действия и относительной токсичности, которые характеризует
безопасность анестетика)
В настоящее время наибольшее распространение в
практике получили следующие анестетики: эфирного ряда - новокаин (прокаин),
амидного ряда - лидокаин, тримекаин, бупивакаин (маркаин), наропин
(ропивакаин).
До настоящего времени не синтезирован
"идеальный" анестетик местного действия, который соответствовал бы
современным требованиям (низкая токсичность, высокая местноанестезирующая
эффективность, короткий латентный период). Поэтому анестезиологи, энтузиасты
регионарной анестезии постоянно разрабатывали и внедряли рецептуры, в которых
сочетали доступный местный анестетик с препаратами других групп для достижения
желаемого результата. Порой эти рецептуры создавались чисто эмпирически на базе
личного опыта без теоретического обоснования
Иногда они были очень удачны, получали широкое
распространение в практической работе и применялись длительное время,
совершенствуясь с развитием фармакологии и доступностью препаратов на нашем
рынке. В основном в этих рецептурах применяли адреномиметики (адреналин,
клофелин), витамины группы В (тиамина бромид), наркотические и ненаркотические
анальгетики (морфин, промедол, фентанил, буторфанол и др.), общие анестетики
(кетамин) и др.
|
Препарат
|
Применяемые
растворы %
|
Начало
действия (мин)
|
Длительность
действия (час)
|
Моторный
блок
|
|
Лидокаин
|
1;2
|
3-10
|
1-3
|
+
|
|
Бупивакаин
|
0.25;0.5;0.75
|
15-45
|
3-6
|
++
|
0.25-2
|
12-20
|
1.0-1.5
|
+
|
|
Дикаин
|
0.5-2
|
20-30
|
4-6
|
++
|
|
Пиромекаин
|
0.5-2
|
?
|
?
|
?
|
Новокаин
Бесцветные кристаллы или белый кристаллический
порошок без запаха. Очень легко растворим в воде (1:1), легко растворим в
спирте (1:8). Водные растворы стерилизуют при + 100 С в течение 30 мин.
Растворы новокаина легко гидролизуются в щелочной среде. Для стабилизации
прибавляют О,1 н. раствор хлористоводородной кислоты до рН 3,8 - 4,5.
Новокаин был синтезирован в 1905 г. Длительное
время он являлся основным местным анестетиком, применявшимся в хирургической
практике. По сравнению с современными местными анестетиками (лидокаин,
бупивакаин и др.) он обладает менее сильной анестезирующей активностью. Однако,
в связи с относительно малой токсичностью, большой терапевтической широтой и
дополнительными ценными фармакологическими свойствами, позволяющими
использовать его в различных областях медицины, он до сих пор имеет широкое
применение. В отличие от кокаина новокаин явлений наркомании не вызывает.
Помимо местноанестезирующего действия, новокаин при всасывании и
непосредственном введении в ток крови оказывает общее влияние на организм:
уменьшает образование ацетилхолина и понижает возбудимость периферических
холинреактивных систем, оказывает блокирующее влияние на вегетативные ганглии,
уменьшает спазмы гладкой мускулатуры, понижает возбудимость мышцы сердца и
моторных зон коры большого мозга. В организме новокаин относительно быстро
гидролизуется, образуя парааминобензойную кислоту и диэтиламиноэтанол. Продукты
распада новокаина - фармакологически активные вещества. парааминобензойная
кислота (витамин Н 1 ) является составной частью молекулы фолиевой кислоты; она
входит также в связанном состоянии в состав других соединений, встречающихся в
растительных и животных тканях. Новокаин широко используют для местной
анестезии - главным образом для инфильтрационной; для поверхностной анестезии
он малопригоден, так как медленно проникает через неповрежденные слизистые
оболочки. Широко назначают новокаин и для лечебных блокад. Для инфильтрационной
анестезин применяют 0,25 - 0,5 % растворы; для анестезии по методу А.В.
Вишневского (тугая ползучая инфильтрация) - 0,125 - 0,25 % растворы; для
проводниковой анестезии - 1 - 2 % растворы; для эпидуральной - 2 % раствор (20
- 25 мл). Иногда новокаин назначают также для внутрикостной анестезии. Для
анестезии слизистых оболочек новокаин иногда используют в оториноларингологии.
Для получения поверхностного анестезирующего эффекта необходимы 10 - 20 %
растворы. При местной анестезии концентрация растворов новокаина и их
количество зависят от характера оперативного вмешательства; способа применения,
состояния и возраста больного и т. п. Следует учитывать, что при одной и той же
общей дозе препарата токсичность тем выше, чем более концентрированным является
применяемый раствор. Для уменьшения всасывания и удлинения действия растворов
новокаина при местной анестезии к ним обычно прибавляют раствор адреналина
гидрохлорида (О,1 %) - по 1 капле на 2 - 5 - 10 мл раствора новокаина, так как
новокаин в отличие от кокаина сужения сосудов не вызывает. Новокаин
рекомендуется также для лечения различных заболеваний. Новокаиновая блокада
имеет целью ослабить рефлекторные реакции, возникающие при развитии
патологических процессов. При паранефральной блокаде (по А. В. Вишневскому) в
околопочечную клетчатку вводят по 50 - 80 мл 0,5 % раствора или 1ОО - 150 мл 0,25
% раствора новокаина, а при вагосимпатической блокаде - 30 - 1ОО мл 0,25 %
раствора. Растворы новокаина применяют также внутривенно и внутрь (при
гипертонической болезни, поздних токсикозах беременных с гипертоническим
синдромом, спазмах кровеносных сосудов, фантомных болях, язвенной болезни
желудка и двенадцатиперстной кишки, неспецифическом язвенном колите, зуде,
нейродермите, экземе, кератите, иридоциклите, глаукоме и др.). В вену вводят от
1 до 10 - 15 мл 0,25 - 0,5 % раствора. Вводят медленно, лучше в изотоническом
растворе натрия хлорида. Количество инъекций (иногда до 10 - 20) зависит от
тяжести заболевания и эффективности лечения. Для снятия спазмов периферических
сосудов и улучшения микроциркуляции при отморожениях (в дореактивном периоде)
предложена смесь, состоящая из 1О мл 0,25 % раствора новокаина, 2 мл 2 %
раствора папаверина, 2 мл 1 % раствора никотиновой кислоты и 10 000 ЕД
гепарина. Вводят внутриартериально. Внутривенное введение небольшого количества
новокаина потенцирует действие средств, применяемых для наркоза, оказывает
анальгезирующее и противошоковое действие, в связи, с чем его применяют иногда
для подготовки к наркозу, во время наркоза (для усиления действия основного
анестетика) и в послеоперационном периоде (для снятия болей и спазмов). Внутрь
принимают 0,25 - 0,5 % раствор до 30 - 50 мл 2 - 3 раза в день. Внутрикожные
инъекции 0,25 - 0,5 % раствора рекомендуются для циркулярной и
паравертебральной блокады при экземах, нейродермите, ишиасе и др. Свечи
(ректальные) с новокаином используют как местно-анестезирующее и
спазмолитическое средство при спазмах гладкой мускулатуры кишечника. Новокаин
(5 - 10 % раствор) применяют также, используя метод электрофореза. В связи со
способностью препарата уменьшать возбудимость сердечной мышцы его назначают
иногда при мерцательной аритмии - вводят в вену 0,25 % раствор по 2 - 5 мл до 4
- 5 раз. Более эффективными и специфически действующими антиаритмическими
средствами являются местные анестетики лидокаин и тримекаин и производное
новокаина - новокаинамид. Новокаин применяют для растворения пенициллина с
целью удлинения срока его действия Новокаин обычно хорошо переносится, однако
он может вызывать побочные явления, и при всех способах введения его следует
применять с осторожностью. У некоторых больных наблюдается повышенная
чувствительность к препарату (головокружение, общая слабость, понижение АД,
коллапс, шок). Могут развиться аллергические кожные реакции (дерматиты,
шелушение и др.). Для инфильтрационной анестезии установлены следующие высшие дозы:
(для взрослых): первая разовая доза в начале операции - не свыше 1,25 г 0,25 %
раствора (т.е. 500 мл) и 0,75 г 0,5 % раствора (т. е. 150 мл). В дальнейшем на
протяжении каждого часа операции - не свыше 2,5 г 0,25 % раствора (т. е. 1ООО
мл) и 2 г 0,5 % раствора (т. е. 400 мл). Формы выпуска: порошок; 0,25 % и 0,5 %
растворы в ампулах по 1; 2; 5; 10 и 20 мл и 1 % и 2 % растворы по 1; 2; 5 и 10
мл; 0,25 % и 0,5 % стерильные растворы новокаина во флаконах по 200 и 400 мл; 5
% и 1О % мазь; свечи, содержащие по 0,1 г новокаина. Хранение: список Б. В
хорошо укупоренных банках оранжевого стекла; ампулы и свечи - в защищенном от
света месте.
Лидокаин
Белый или почти белый кристаллический порошок.
Очень легко растворим в воде, растворим в спирте. По химической структуре
ксилокаин относится к производным ацетанилида. В отличие от новокаина он не
является сложным эфиром, медленнее метаболизируется в организме и действует
более продолжительно, чем новокаин. В связи с тем, что при его метаболизме в
организме не происходит образования парааминобензойной кислоты, он не оказывает
антисульфаниламидного действия и может применяться у больных, получающих
сульфаниламидные препараты. К этой же группе местных анестетиков относится
тримекаин. Близок к ним по структуре пиромекаин. Наряду с местноанестезирующей
активностью лидокаин обладает выраженными антиаритмическими свойствами.
Лидокаин - сильное местноанестезирующее средство, вызывающее все виды местной
анестезии: терминальную, инфильтрационную, проводниковую. По сравнению с новокаином
он действует быстрее, сильнее и продолжительнее. Относительная токсичность
лидокаина зависит от концентрации раствора. В малых концентрациях (0,5%) он
существенно не отличается по токсичности от новокаина; с увеличением
концентрации (1 % и 2 %) токсичность повышается (на 40 - 50 %). Для
инфильтрационной анестезии применяют 0,125 %, 0,25 % и 0,5 % растворы; для
анестезии периферических нервов - 1 % и 2 % растворы; для эпидуральной
анестезии - 1 % - 2 % растворы; для спинальной анестезии - 2 % растворы.
Количество раствора и общая доза лидокаина зависят от вида анестезии и
характера оперативного вмешательства. С увеличением концентрации общую дозу
лидокаина снижают. При применении 0,125 % раствора максимальное количество
раствора составляет 1600 мл и общая доза лидокаина гидрохлорида - 2ООО мг (2
г); при применении 0,25 % раствора - соответственно 800 мл и 20ОО мг (2 г); 0,5
% раствора - общее количество 80 мл, а общая доза 400 мг; 1 % и 2 % растворов -
общее количество 40 и 20 мл соответственно, а общая доза - 400 мг (0,4 г). Для
смазывания слизистых оболочек (при интубации трахеи, бронхоэзофагоскопии,
удалении полипов, проколах гайморовой пазухи и др.) применяют 1 - 2 % растворы,
реже - 5 % раствор в объеме не свыше 20 мл. Растворы лидокаина совместимы с
адреналином; прибавляют ех tempore 1 % раствора адреналина гидрохлорида по 1
капле на 10 мл раствора, но не более 5 капель на все количество раствора.
Применение лидокаина в качестве антиаритмического средства обусловлено главным
образом его стабилизирующим влиянием на клеточные мембраны миокарда (действие,
свойственное некоторым другим местным анестетикам, адреноблокаторам и другим
препаратам, оказывающим антиаритмический эффект). Он блокирует медленный ток
ионов натрия в клетках миокарда и способен в связи с этим подавлять автоматизм
эктопических очагов импульсообразования. При этом функция проводимости не
угнетается. Как и другие местные анестетики, он способствует выходу ионов калия
из клеток миокарда и ускоряет процесс реполяризации клеточных мембран,
укорачивает продолжительность потенциала действия и эффективного рефрактерного
периода. Показаниями к применению лидокаина в качестве антиаритмического
средства являются желудочковая экстрасистолия и желудочковая тахикардия. При
суправентрикулярных аритмиях лидокаин не назначают (из-за неэффективности и
риска учащении желудочковых сокращений - при трепетании и мерцании предсердий).
Вводят лидокаин в качестве антиаритмического средства внутривенно вначале
струйно (в течение 3 - 4 мин) в среднем в дозе 80 мг (50 - 100 мг), после чего
продолжают вводить капельно в среднем по 2 мг в минуту. Продолжительность
инфузии зависит от состояния больного и результатов применения препарата
Лидокаин обычно хорошо переносится, местного раздражения не вызывает. При быстром
поступлении препарата в ток крови, могут наблюдаться понижение АД и коллапс;
уменьшение гипотензивного эффекта достигается введением эфедрина или других
сосудосуживающих средств. Лидокаин противопоказан при слабости синусового узла
у больных пожилого возраста, атриовентрикулярной блокаде II - III степени (за
исключением случаев, когда введен зонд для стимуляции желудочков), резкой
брадикардии, кардиогенном шоке, тяжелых расстройствах функций печени,
повышенной индивидуальной чувствительности к лидокаину. Форма выпуска: 1 %
раствор в ампулах по 10 мл; 2 % раствор в ампулах по 2 и 10 мл; 10 % раствор в
ампулах по 2 мл. Хранение: список Б. В защищенном от света месте: За рубежом
лидокаин выпускается также в виде аэрозоля для местного (поверхностного) обезболивания
в стоматологии, оториноларингологии, в хирургии - при смене повязок, вскрытии
абсцессов и т. п. Аэрозольный баллон содержит 750 доз по 10 мг лидокаина.
Количество распыленного препарата зависит от поверхности, подлежащей
обезболиванию. У взрослых не следует превышать дозу 200 мг, т. е. 20
распылений; у детей - соответственно меньше. Не следует допускать попадания
аэрозоля в глаза.
Маркаин (бупивакаин)
Местный анестетик амидного типа. Анестезирующий
эффект наступает быстро (в течение 5-10 мин). Механизм действия обусловлен
стабилизацией мембран нейронов и предотвращением возникновения и проведения
нервного импульса. Анальгетическое действие продолжается и после прекращения
анестезии, что уменьшает потребность в послеоперационном обезболивании. При спинномозговой
анестезии бупивакаин вызывает умеренное расслабление мышц нижних конечностей
длительностью 2-2.5 ч. При межреберной блокаде действие бупивакаина
продолжается 7-14 ч; при эпидуральной блокаде - 3-4 ч; при блокаде мышц живота
- 45-60 мин. В состав некоторых лекарственных форм бупивакаина входит
эпинефрин.
Связывание с белками плазмы составляет 95%.
Метаболизируется в печени./2 у взрослых
составляет 1.5-5.5 ч, у новорожденных - около 8 ч.
Выводится с мочой главным образом в виде
метаболитов и 5-6% - в неизмененном виде.
Бупивакаин проникает в спинномозговую жидкость.
Спинномозговая анестезия в хирургии (для
оперативных вмешательств в урологии или нижнеторакальной хирургии длительностью
до 3-5 ч; в абдоминальной хирургии - длительностью 45-60 мин). Блокады
тройничного нерва, крестцового, плечевого сплетений, срамного нерва,
межреберная, каудальная анестезия и эпидуральная анестезия при кесаревом
сечении. Анестезия при вправлении вывихов суставов верхних и нижних
конечностей.
Доза зависит от вида обезболивания. Для
обезболивания в хирургии (диагностические и лечебные манипуляции) применяют
2.5-100 мг. Для проведения блокады тройничного нерва - 2.5-12.5 мг; звездчатого
узла - 25-50 мг; крестцового, плечевого сплетения - 75-150 мг; межреберной
блокады - 10-25 мг; блокады периферических нервов - 25-150 мг. Для проведения
длительной эпидуральной спинномозговой анестезии начальная доза - 50 мг,
поддерживающая - 15-25-40 мг каждые 4-6 ч. При проведении эпидуральной и
каудальной анестезии в акушерской практике доза составляет 15-50 мг.
Эпидуральная анестезия при кесаревом сечении - 75-150 мг. При блокаде срамного
нерва - 12.5-25 мг с каждой стороны.
Максимальная доза: 2мг/кг.
Побочные эффекты наблюдаются редко, вероятность
их развития повышается при применении неадекватной дозы и нарушении техники
введения бупивакаина.
Со стороны ЦНС и периферической
нервной системы: онемение языка, головокружение,
нечеткость зрения, мышечный тремор, сонливость, судороги, потеря сознания. В
области анестезии возможны парестезии, ослабление тонуса сфинктеров.
Со стороны сердечно-сосудистой
системы: уменьшение сердечного выброса, блокады сердца,
артериальная гипотензия, брадикардия, желудочковые аритмии, остановка сердца.
Со стороны дыхательной системы:
апноэ.
Аллергические реакции:
кожные проявления, в тяжелых случаях - анафилактический шок.
Менингит, опухоли, полиомиелит, внутричерепное
кровотечение, остеохондроз, спондилиты, туберкулез, метастатические поражения
позвоночника, пернициозная анемия с неврологическими симптомами, сердечная
недостаточность в фазе декомпенсации, массивный плевральный выпот, значительно
повышенное внутрибрюшное давление, выраженный асцит, опухоли брюшной полости,
выраженная гипотензия (кардиогенный или гиповолемический шок), септицемия,
нарушение свертывания крови или терапия антикоагулянтами, в/в регионарная
анестезия по Биеру, парацервикальная блокада в акушерстве, в форме 0.75%
раствора для эпидуральной блокады в акушерстве, гнойничковые поражения кожи в
месте инъекции, повышенная чувствительность к местноанестезирующим средствам
амидного типа.
Применение при беременности и в период лактации
возможно в случаях, когда ожидаемая польза для матери превышает потенциальный
риск для плода или ребенка.
Проникает через плацентарный барьер, но
соотношение концентраций в крови плода и матери очень низкое.
Выделяется с грудным молоком в незначительных
количествах. Считается, что риск неблагоприятного воздействия на грудного
ребенка практически отсутствует.
Спинальную анестезию следует проводить только
под наблюдением опытного анестезиолога.
При проведении спинальной анестезии у пациентов
с гиповолемией повышен риск развития внезапной и тяжелой артериальной
гипотензии.
С осторожностью применяют у пациентов, которые
получают антиаритмические препараты с местноанестезирующей активностью.
Следует строго соблюдать соответствие
используемой лекарственной формы бупивакаина показаниям к применению.
При одновременном применении с антиаритмическими
препаратами, обладающими местноанестезирующей активностью повышается риск
аддитивного токсического действия.
При одновременном применении с барбитуратами
возможно уменьшение концентрации бупивакаина в крови.
Заключение
При спинальной и эпидуральной анестезией
существуют обязательные правила при их выполнении. Обязателен "венозный подпор"
в объеме 12-15 мл/кг массы тела больного. Для этих целей используются как
кристаллоиды, так и коллоиды. Кожные покровы в области пункции должны быть
интактные и не должны обрабатываться йод содержащими антисептиками, в избегании
развития асептического воспаления в эпидуральном или спинномозговом
пространстве. Анестетик должен быть заводского изготовления с выдержанным
сроком хранения. Игла должна быть также заводского изготовления, одноразовая,
стерильная 225-27 G. Пунктировать эпидуральное или субарахноидальное
пространство нужно не более трех раз. В случае неудачной пункции, переходить на
альтернативные методы обезболивания. После пункции субарахноидального
пространства необходимо обязательно выждать 30-40 с до появления спинномозговой
жидкости в игле. Следует помнить, чем меньше просвет иглы, тем больше времени
нужно выждать до появления спинномозговой жидкости в игле. Обязательно введение
тест дозы при эпидуральной анестезии. Несоблюдение хотя бы одного из этих
обязательных правил может вызвать тяжелые осложнения вплоть до летальных. Это
является сдерживающим фактором использования регионарных метод обезболивания.
Но при соблюдении правил, осложнения бывают редко. Вопросам регионарного
обезболивания посвящено множество всемирных, европейских, республиканских,
областных симпозиумов, съездов, конференций. Издано множество монографий,
атласов, руководств, но их до настоящего времени не хватает практическим
врачам. Поиск технических решений для полной безопасности анестезии
продолжается и становится ясным, что регионарные методы анестезии пришли в
хирургию и анестезиологию для того, чтобы остаться навсегда.
Список литературы
1. Гельфанд Б.Р., Гологорский
В.А. - Карманный справочник анестезиолога - М., 1998 год
2. Долина О.А. -
Анестезиология и реаниматология - М., 1998 год
. Калашников Р.Н.,
Недашковский Э.В. - Практическое пособие по оперативной технике для
анестезиологов и реаниматологов - Архангельск, 2005 год
. Корячкин В.А. В.И. Страшнов
В.И. - Эпидуральная и спинномозговая анестезия - СПб., 1997 год
. Морган - мл. Дж. Эдвард -
Клиническая анестезиология: книга 1-я - М., 2006 год