Диуретические средства
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РБ
УО «ВИТЕБСКИЙ ГОСУДАРСТВЕННЫЙ ОРДЕНА ДРУЖБЫ НАРОДОВ МЕДИЦИНСКИЙ
УНИВЕРСИТЕТ»
Кафедра общей и клинической фармакологии с курсом ФПК и ПК
Реферат на тему
Диуретические средства
Подготовила
студентка
курса 20
группы
лечебного
факультета
Пилипенко В.В
Преподаватель
Лескова Н.Ю
Витебск 2015
СРЕДСТВА, ВЛИЯЮЩИЕ НА ФУНКЦИИ МОЧЕОБРАЗОВАНИЯ И МОЧЕВЫВЕДЕНИЯ
Мочегонными или диуретическими средствами называют лекарственные
средства, которые при введении в организм увеличивают образование мочи почками.
Мочегонные средства применяют, главным образом, для выведения из организма
избыточного количества воды и устранения отеков различного происхождения.
Использовать диуретики для восстановления функции почек при хронической почечной
недостаточности невозможно, так как это заболевание обусловлено гибелью
нефронов, а не нарушением их функции.
Процесс формирования мочи включает три основные этапа: клубочковую
фильтрацию, канальцевую реабсорбцию и секрецию. Образование мочи начинается с
процесса клубочковой фильтрации - это один из самых расточительных процессов в
почке - за сутки этим путем она образует до 180 л фильтрата (первичной мочи). В
процессе фильтрации в мочу переходят все растворенные в крови вещества, за
исключением белков и адсорбированных на них веществ. В последующем более 99%
профильтровавшейся мочи (и содержащихся в ней питательных веществ) подвергается
канальцевой реабсорбции и образуется конечная моча. Наконец, при помощи
секреции объем мочи увеличивается не более чем на 0,05-0,1%. Таким образом,
всего образуется: 180-180´0,99+180´0,001 » 2 л/сут мочи.
Теоретически диуретики могут воздействовать на каждый из трех процессов
формирования мочи. Рассмотрим, какой из механизмов действия диуретиков наиболее
рационален с клинической точки зрения:
A. Если диуретик на 10% увеличит процесс фильтрации мочи, то за
сутки общая фильтрация составит 180´1,1=198 л мочи, но после завершения реабсорбции и секреции
объем конечной мочи составит: 198-198´0,99+198´0,001 »
198-196+0,2 » 2,2 л/сут, т.е
увеличится на 200 мл.
B. Если диуретик на 10% уменьшит реабсорбцию мочи и она составит
89%, то при прежнем объеме фильтрации (180 л/сут) объем конечной мочи составит:
180-180´0,89+180´0,001 » 180-160,2+0,2 » 20 л/сут, т.е. увеличится на 18 л.. Если диуретик на 10%
увеличит процесс секреции и он составит 0,11%, то при прежнем объеме фильтрации
(180 л/сут) объем конечной мочи составит: 180-180´0,99+180´0,0011 » 180-178,2+0,2 » 2 л/сут, т.е. существенно не изменится.
Таким образом, наиболее выгодно с клинической точки зрения воздействовать
на процесс реабсорбции мочи.
Механизм и особенности мочеобразования.
Рассмотрим процесс мочеобразования подробнее. Структурной единицей почки
является нефрон. Нефрон состоит из клубочка (капсула Шумлянского-Боумена и
артериальные сосуды входящие в ее полость) и канальцев нефрона, которые
открываются в собирательные трубочки. В области клубочка протекает процесс
фильтрации мочи. Далее моча поступает в канальцы нефрона, которые условно можно
разделить на 4 сегмента (см. схему 1):
1. Проксимальный извитой каналец нефрона. На этом участке происходит
реабсорбция практически всех питательных веществ (углеводы, аминокислоты), 85%
бикарбонатов и 60-70% хлорида натрия.
2. Нисходящая часть петли Генле. Этот участок практически непроницаем
для солей и поэтому здесь осуществляется пассивная реабсорбция воды за счет
повышения осмотического давления окружающих каналец тканей.
. Восходящая широкая часть петли Генле. В данном отделе происходит
активная реабсорбция 20-30% профильтровавшегося хлорида натрия, в то же время
этот участок практически непроницаем для воды, поэтому по мере продвижения по
колену моча теряет соли и становится гипотоничной, т.е. это разводящий сегмент
канальца. Кроме того, здесь происходит пассивная реабсорбция ионов кальция и
магния.
. Дистальный извитой каналец. В этом отделе, также относительно
непроницаемом для воды, происходит реабсорбция 8-9% всего профильтровавшегося
хлорида натрия, а также активная реабсорбция кальция под влиянием паратгормона.
. Собирательные трубочки. Обеспечивают конечные этапы реабсорбции
ионов натрия (» 1-2%) и
секреции ионов калия, которые находятся под контролем альдостерона, а также
активную реабсорбцию воды, которая контролируется антидиуретическим гормоном.
антидиуретический гормон
мочегонный дозирование
Классификация мочегонных средств
До настоящего времени, в силу исторически сложившихся традиций,
классификация мочегонных средств носит мозаичный характер и учитывает как
анатомическую локализацию, механизм действия, так и химическое строение
мочегонных средств. Различают следующие группы мочегонных средств:
I. Средства, действующие в области проксимальных извитых канальцев:
· ингибиторы карбоангидразы: ацетазоламид, дорзоламид
II. Средства, действующие в области восходящей части петли Генле
(петлевые диуретики):
· ингибиторы Na+,K+,2Cl--котранспортера: фуросемид, торасемид, кислота этакриновая
III. Средства, действующие в области дистальных извитых канальцев:
· ингибиторы Na+,Cl--котранспортера (тиазиды и
тиазидоподобные диуретики): гидрохлоротиазид, циклопентиазид, хлорталидон,
индапамид
IV. Средства, действующие в области собирательных трубочек:
· К+-сберегающие диуретики:
a. антагонисты альдостерона: спиронолактон;
b. ингибиторы Na+-каналов:
триамтерен
· антагонисты АДГ: лития карбонат, демеклоциклин;
V. Средства, действующие на всем протяжении нефрона:
· осмотические диуретики: маннитол
Иногда диуретики по первичному механизму действия разделяют на 2 большие
группы:
· Аквауретики - диуретики, которые увеличивают объем отделяемой мочи, за
счет воздействия на транспорт воды и лишь вторично нарушая абсорбцию солей. В
данную группу относят осмотические диуретики и антагонисты АДГ.
· Салуретики - диуретики, которые первично нарушают реабсорбцию
солей, а изменение реабсорбции воды происходит как следствие этого процесса
(вторично). В данную группу относят все остальные группы диуретических средств.
Таблица 1. Влияние диуретиков на состав мочи
|
Объем, мл/мин
|
рН
|
Натрий, мэкв/л
|
Калий, мэкв/л
|
Хлориды, мэкв/л
|
Бикарбонаты, мэкв/л
|
|
Без диуретиков Тиазидные
диуретики Петлевые диуретики Осмотические диуретики К+-сберегающие диуретики
Ингибиторы карбоангидразы
|
1 8 13 10 3 3
|
6,4 7,4 6,0 6,5 7,2 8,2
|
50 140 150 90 130 70
|
15 25 25 15 10 60
|
60 150 155 110 120 15
|
1 25 1 4 15 120
|
По Tonnesen A.S., 1983 (с изм.)
Средства,
действующие в области проксимальных извитых канальцев
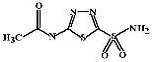
Ацетазоламид (Acetazolamide, Diacarb) Является незамещенным производным
сульфаниламидов. Сульфаниламидная группа крайне важна для реализации их
активности - введение в нее алкильных заместителей полностью устраняет
мочегонное действие этой группы лекарственных средств.
МД: В проксимальных извитых канальцах под влиянием Na+/H+-обменника ион натрия захватывается из мочи в клетку в обмен
на протон водорода. Далее, при помощи Na+/K+-АТФазы, ион натрия удаляется в
кровь, а протон в моче связывает бикарбонат ион НСО3- и образует молекулу
угольной кислоты (Н2СО3). Угольная кислота под влиянием карбоангидразы, которая
лежит на поверхности мембраны клеток канальца, разлагается на СО2 и Н2О. Далее
углекислый газ путем пассивной диффузии поступает в клетки канальца, где за
счет работы цитоплазматической фракции карбоангидразы регидратируется вновь в
угольную кислоту. Угольная кислота подвергается диссоциации до протона и
гидрокарбонат-иона. Протон снова включается в Na+/H+-обмен, а
гидрокарбонат-ионы специфическим транпортером переносится в кровь.
В конечной части канальца практически весь бикарбонат уже
реабсорбировался и протоны водорода, которые секретирует Na+/H+-обменник уже не способны нейтрализоваться бикарбонатом -
возникает закисление мочи. Понижение рН приводит к активации еще малоизученного
Cl-/анионного обменника, который
абсорбирует ионы хлора в обмен на анионы органических кислот.
Ацетазоламид связывается с карбоангидразой и блокирует фермент таким
образом, что он не способен катализировать разложение угольной кислоты в моче и
регидратацию углекислого газа в клетках канальца. Вследствие этого,
бикарбонат-ионы мочи связывают протоны и в виде угольной кислоты выводят их из
организма. Прекращается вначале реабсорбция НСО3-, а затем и СО2. Поскольку
нарушается внутриклеточная регидратация СО2 уменьшается запас протонов, которые
необходимы для работы Na+/H+-обменника и реабсорбция ионов
натрия также прекращается. Избыток ионов натрия в моче приводит к тому, что в
дистальном канальце включаются механизмы Na+/K+-обмена и
происходит интенсивная потеря ионов калия.
ФК: При приеме внутрь ацетазоламид всасывается практически полностью. В
крови он на 90% связан с белками плазмы. Фармакологические эффекты
ацетазоламида развиваются уже через 30 мин, достигают максимума ко 2 часу и
сохраняются около 12 ч.
ФЭ:
1. Диуретический эффект. Возникает при блокаде активности фермента
на 99%. Под влиянием ацетазоламида усиливается выведение Na+, K+, HCO3-
и Н2О. Экскреция ионов K+
составляет 70%, Na+ - до 3-5%, HCO3- - до 35%. Реакция мочи при приеме
ацетазоламида смещается в щелочную сторону. Ощелачивание мочи приводит к потере
щелочных валентностей и в организме развивается гиперхлоремический
метаболический ацидоз. Ацидоз приводит к самоограничению диуретического эффекта
ацетазоламида (т.к. запас НСО3- падает). Если ацетазоламид отменить на 1-2
недели, то щелочной резерв восстановится и действие лекарства возобновляется. В
связи с этим его часто назначают курсами по 3-5 дней с последующими 2-3
дневными перерывами для ликвидации ацидоза. Ацетазоламид вызывает самый
значительный калийурез по сравнению со всеми другими диуретиками, но объем
отделяемой мочи повышает менее значительно, т.к. часть нереабсорбировавшегося Na+ и воды подвергаются всасыванию в
нижележащих отделах нефрона.
Помимо почек, карбоангидраза функционирует в ряде других тканей:
слизистой оболочке желудка, экзокринных клетках поджелудочной железы, цилиарном
теле глаза, сосудистых сплетениях головного мозга и эритроцитах. Однако, во
всех этих тканях, в отличие от почек, процесс секреции гидрокарбоната направлен
не в кровь, а, напротив, из крови в ткань. Применение ацетазоламида оказывает
влияние на эти процессы и вызывает следующие эффекты:
2. Снижение внутриглазного давления. Ацетазоламид блокирует перенос
гидрокарбоната из крови в водянистую влагу глаза и секреция внутриглазной
жидкости сосудистыми сплетениями цилиарного тела падает, при этом внутриглазное
давление понижается.
3. Снижение внутричерепного давления в связи со снижением секреции
гидрокарбоната в ликвор и уменьшение образования спинномозговой жидкости
сосудистыми сплетениями головного мозга.
. Блокада карбоангидразы в тканях головного мозга затрудняет
процесс удаления углекислоты и вызывает повышение в них парциального давления
СО2 и снижение рН. Такие изменения в нейронах вызывают седативное действие и
повышают судорожный порог (устойчивость к факторам, провоцирующим судороги).
Применение:
1. Лечение глаукомы. Ацетазоламид применяют для снижения избыточной
секреции внутриглазной жидкости при любой форме глаукомы.
2. Для ощелачивания мочи при детоксикации по методу Попова. Если у
пациента имеет место отравление лекарственным средством из группы слабых кислот
(сульфаниламиды, сахаропонижающие средства, НПВС и др.) то перевод мочи в
щелочную форму приводит к тому, что эти слабые кислоты находятся в моче в
ионизированном состоянии. Они не способны вновь реабсорбироваться и покидают
организм с мочой.
. Лечение абсансов (petit mal) при
эпилепсии. В данном случае прибегают с особому режиму дозирования
ацетазоламида. Лекарство назначают по 500 мг через каждые 8 часов до достижения
метаболического ацидоза и снижения судорожной готовности.
. Лечение острой горной болезни. При быстром подъеме на высоту
более 3000 м над уровнем моря возникает симптомокомплекс, названный горной
болезнью: слабость, головокружение, головная боль, тошнота, носовые
кровотечения. В тяжелых случаях возможно развитие отека мозга или легких.
Ингибиторы карбоангидразы уменьшают рН мозговой ткани, снижают образование
ликвора и ослабляют симптомы. В этом случае ацетазоламид рекомендуется
принимать за 24 часа до восхождения.
. Для устранения метаболического алкалоза, связанного с приемом
тиазидных и петлевых диуретиков. Однако, следует помнить, что совместное применение
ацетазоламида с этими лекарственными средствами резко увеличивает риск развития
гипокалиемии.
Режим дозирования: Ацетазоламид назначают внутрь по 500-1000 мг 1-2 раза
в день ежедневно или через день. Для продления действия лекарства рекомендуется
одновременно назначать небольшие количества гидрокарбоната и солей калия.
НЭ:
· Гиперхлоремический метаболический ацидоз - связан с
хроническим уменьшением запасов бикарбоната. Истощение бикарбонатных
валентностей может быть причиной ограничения эффекта ацетазоламида всего 2-3
днями.
· Следствием повышения концентрации бикарбонат-ионов в моче
является усиление экскреции фосфат-ионов и кальция на фоне снижения выделения
цитрат-ионов (выступают в роли растворяющего фактора для фосфатов кальция). В
итоге, в щелочной моче соли кальция переходят в нерастворимое состояние и
выпадают в виде кристаллов, образуя кальциевые камни.
· Гипокалиемия.
· Снижение секреции соляной кислоты и пепсина в желудке
(примерно на 20%). Данный эффект может сохраняться в течение 3-5 дней после
отмены ацетазоламида.
· Крайне редко возможно развитие парестезий, мышечной слабости,
аллергических реакций, тромбоцитопении и лейкопении.
ФВ: таблетки по 250 мг.
Средства, действующие в области восходящей части петли Генле (петлевые
диуретики)
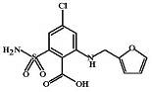
Фуросемид (Furosemid, Lasix) МД: В области толстой части
восходящего колена петли Генле работает особый Na+-K+-2Cl- котранспортер, который переносит
эти 4 иона из мочи в цитоплазму клетки. Работа транспортера электронейтральна,
т.к. 2 положительных иона проходят вместе с 2 отрицательными анионами. Однако,
в дальнейшем, ионы натрия, поступившего в клетку, удаляются в кровь в обмен на
К+ за счет работы Na+/K+-АТФазы. Т.о. в клетке возрастает
концентрация ионов калия (который привносится как за счет Na+-K+-2Cl-
котранспортера из мочи, так и за счет Na+/K+-АТФазы из крови). Избыток ионов
калия из клетки по специальным К+-каналам выбрасывается обратно в мочу, при
этом на поверхности клетки, обращенной в просвет канальца возникает избыточный
положительный заряд. Этот заряд создает условия (электрохимическую движущую
силу) для переноса положительно заряженных ионов Са2+ и Mg2+ по межклеточным пространствам в
кровь и избыточный положительный заряд устраняется.
Фуросемид связывается с Cl-
участком Na+-K+-2Cl-
котранспортера и блокирует его. Перенос ионов Na+, K+, и Cl- прекращается. Нарушение транспорта
ионов К+ в клетку вызывает понижение его концентрации в цитоплазме и выброс
калия в мочу по трансмембранным каналам также прекращается. В итоге, на
обращенной в просвет канальца поверхности клетки не генерируется избыточный
положительный заряд и реабсорбция ионов кальция и магния также прекращается.
В настоящее время считают, что фуросемид помимо описанного классического
механизма действия, как и все другие петлевые диуретики обладает
альтернативными механизмами:
· Фуросемид активирует ЦОГ-1 и увеличивает синтез PgE2 и PgI2 в эпителии почек и эндотелии почечных сосудов. Это
приводит к расширению сосудов, увеличению почечного кровотока и усилению
мочегонного эффекта.
· Фуросемид блокирует SH-группы ферментов окислительного фосфорилирования и аэробного гликолиза.
В итоге, нарушается синтез АТФ необходимой для работы ионных транспортеров не
только в области петли Генле, но и в проксимальных извитых канальцах.
ФК: После введения фуросемид быстро поступает в кровоток и затем
приносится в проксимальные извитые канальцы нефрона, где он выделяется путем
секреции в мочу. Затем с током мочи он поступает в область петли Генле и
блокирует работу мембранных транспортеров. Поскольку у детей процессы секреции
органических кислот (к которым относится и фуросемид) в проксимальных канальцах
выражены плохо, действие петлевых диуретиков у них развивается значительно
более медленно, чем у взрослых. Некоторые из НПВС (индометацин) нарушают
процесс секреции петлевых диуретиков и могут значительно ослабить их эффект.
Диуретический эффект фуросемида дозозависим и с увеличением дозы лекарственного
средства его выраженность также увеличивается, при этом достигнуть предельного
эффекта («потолка дозы») практически невозможно. В связи с этой особенностью
петлевые диуретики называют иногда «диуретиками высокого потолка дозы». К
существенным недостаткам фармакокинетики фуросемида следует отнести широкую
вариабельность биодоступности лекарства при пероральном приеме. У различных
пациентов она может колебаться от 11 до 90%.
ФЭ:
1. Диуретический эффект. Фуросемид увеличивает эксткрецию с мочой до
15-20% профильтровавшегося Na+, K+, Cl-, Ca2+ и
Mg2+. В значительно меньшей степени
увеличивается экскреция H+, HCO3- и H2PO4-.
Диуретический эффект фуросемида достаточно мощный и при его приеме объем мочи
может увеличиваться до 10 л/сут и более. Начало действия достаточно быстрое - в
пределах 2-5 минут при внутривенном введении, 10-20 мин при внутримышечном и
20-40 минут при приеме внутрь. После однократного применения сохраняется 3-6 ч.
Диуретический эффект фуросемида сохраняется даже при глубоком нарушении функции
почек (на 90-95%) и минимальных значениях клубочковой фильтрации (5-10 мл/мин).
2. Нормализация почечной гемодинамики. Фуросемид стимулирует
образование PgE2 и PgI2 в почках и улучшает почечный кровоток, особенно в
глубоких отделах коры и мозгового вещества почки.
. Гипотензивный эффект. Уровень диастолического давления
определяется в основном тонусом сосудов и количеством циркулирующей крови.
Фуросемид вызывает расширение сосудов преимущественно венозного звена (это
связано с увеличением синтеза PgE2 и
PgI2 в их эндотелии). В итоге системное
артериальное давление понижается. Кроме того, под влиянием фуросемида снижается
объем циркулирующей крови, который также может обуславливать поддержание АД на
повышенном уровне.
. За счет расширения венозных сосудов фуросемид вызывает
депонирование крови в венах и возврат ее к сердцу во время диастолы падает.
Т.о. снижается преднагрузка на миокард и работа сердца облегчается.
. Фуросемид понижает выделение в мочу мочевой кислоты и повышает
ее количество в организме. У лиц с предрасположенностью к подагре или скрытым
течением этого заболевания прием фуросемида может спровоцировать острый приступ
подагры.
Показания для применения:
1. Купирование гипертонических кризов при артериальной гипертензии.
Поскольку гипотензивное действие фуросемида достаточно мощное и проявляется
быстро его используют при лечении гипертонических кризов. При кризах I порядка его можно применять внутрь
по 40-80 мг, а при кризах II
порядка - вводить в той же дозе внутримышечно или внутривенно. Однако, для
длительного лечения гипертензии применять фуросемид нерационально - резкое
снижение ОЦК и расширение сосудов, которое он вызывает, приводит к рефлекторной
активации симпатической системы и ренин-ангиотензиновой гормональной оси, что в
конечном итоге ограничивает гипотензивный эффект фуросемида при длительном применении.
2. Лечение острой сердечной недостаточности (кардиального отека
легких) и отека мозга. При острой левожелудочковой недостаточности под влиянием
фуросемида удается снизить ОЦК. Это с одной стороны уменьшает работу, которую
необходимо совершить миокарду, чтобы перекачать кровь из малого круга
кровообращения в большой. С другой стороны - снижение ОЦК и дилятация сосудов
малого круга кровообращения приводят к тому, что давление в сосудах малого
круга снижается и прекращается выход жидкой части крови в ткань легкого и
нарастание отека прекращается. При отеке мозга применение фуросемида также
позволяет добиться снижения скорости нарастания отека за счет падения ОЦК и
снижения давления во внутричерепных сосудах. Фуросемид при этих состояниях
вводят внутривенно в дозе 80-120 мг.
. Тяжелые формы хронической застойной сердечной недостаточности (IIБ-III степени) до ликвидации массивных отеков. В данной
ситуации применение диуретиков из других групп не позволяет добиться желаемого
эффекта, т.к. имеются массивные отеки внутренних органов и абсорбция диуретиков
из ЖКТ нарушена. После ликвидации тотального отека продолжать применение
фуросемида нецелесообразно, так как дальнейшее снижение объема жидкости в
организме приведет к рефлекторной гиперактивации симпатической системы и
ренин-ангиотензиновой оси (а у пациентов с сердечной недостаточностью их
активность и так изначально повышена). Эффективная доза фуросемида у больных
хронической сердечной недостаточностью может составлять 120-240 мг/сут, а при
сильных отеках увеличиваться до 500-700 мг/сут (используют внутривенный путь
введения).
. Острая почечная недостаточность (ОПН). Петлевые диуретики
увеличивают ток мочи, восстанавливают нарушенную экскрецию ионов калия. В ряде
случаев (при отравлении нефротропными ядами) это позволяет «промыть» канальцы
почек. Т.о. фуросемид укорачивает продолжительность олигоурической стадии ОПН и
способствует ее прерходу в полиурическую стадию, что несколько облегчает
состояние пациента. Следует, однако, отметить, что фуросемид не укорачивает
общую продолжительность ОПН, а лишь изменяет соотношение ее фаз в благоприятную
для пациента сторону. Эффективная доза фуросемида составляет 500-700 мг/сут (до
1000 мг/сут).
5. Лечение гиперкалиемии. За счет увеличения экскреции калия
фуросемид может улучшить состояние пациента. Следует помнить, что вместе с
ионами калия фуросемид вызывает потери организмом воды, так что при этом
параллельно со снижением уровня К+ будет происходить падение ОЦК и общая
концентрация ионов калия существенно не изменится. Для того, чтобы избежать
нежелательного концентрирования ОЦК при лечении гиперкалиемии фуросемид
назначают на фоне одновременной инфузии физиологического раствора.
6. Лечение гиперкальциемии (эссенциальной или обусловленной
гипертиреозом, остеолитической формой остеосаркомы, D-гипервитаминозом). В виду изложенных выше соображений при
лечении гиперкальциемии фуросемид следует вводить на фоне адекватного
восполнения жидкости физиологическими раствором.
. Устранение отеков при циррозе печени. Следует помнить, что
механизм отека при циррозе печени достаточно сложен и обусловлен, вероятно,
сочетанием повышенной сосудистой проницаемости, снижением онкотического
давления плазмы и гиперальдостеронизмом. Все эти факторы делают отеки, которые
развиваются при циррозе печени весьма устойчивыми к терапии и часто требуют
сочетанного назначения фуросемида с другими группами диуретиков.
. Лечение интоксикации солями иода, брома и фтора. Все эти анионы
реабсорбируются в толстом отделе восходящего колена петли Генле. Фуросемид
нарушает эти процессы и оказывает выраженный терапевтический эффект при
отравлении данными солями. Во избежание нежелательных потерь ионов натрия и
хлора одновременно с фуросемидом рекомендуют проводить инфузию физиологического
раствора.
НЭ:
· Гипокалиемический метаболический алкалоз. Петлевые диуретики
нарушают реабсорбцию ионов натрия в области восходящего колена петли Генле и в
результате этого количество ионов натрия, поступающего в собирательные трубочки
увеличивается. Избыток натрия способствует обмену его на ионы калия и протоны
водорода, что вызывает гипокалиемию и алкалоз. Этот нежелательный эффект может
быть предупрежден назначением пациенту препаратов солей калия и ацетазоламида.
· Ототоксическое действие. Возникает при приеме больших доз
фуросемида и усиливается у пациентов с исходно нарушенной функцией почек или
при сочетании с другими ототоксическими средствами (аминогликозидные
антибиотики). Полагают, что это действие связано с нарушением электролитного
состава эндолимфы внутреннего уха.
· Гиперурикемия и провокация скрыто протекающей подагры. Этот
эффект связан с нарушением экскреции уратов при повторных приемах фуросемида.
· Артериальная гипотензия, ортостатический коллапс.
· Обезвоживание организма (дегидратация) со сгущением крови и
повышением риска развития тромбозов.
· Гипонатриемия. Связана с потерей ионов натрия с мочой.
Следует помнить, что быстрая коррекция гипонатриемии может представлять для
организма не меньшуюю опасность, чем низкий уровень ионов натрия. При быстром
повышении содержания ионов натрия в организме возникает разрушение миелина
оболочек нервных волокон и дегенерация (вакуолизация) аксонов. Наиболее сильные
поражения возникают в области Варолиева моста и проявляются развитием деменции,
признаками эцефалита. Максимальная скорость коррекции гипонатриемии 12 ммоль/л
в сутки (нормальные значения содержания натрия 135-150 ммоль/л, т.е. при
гипонатриемии в 110 ммоль/л на коррекцию следует отвести не менее 2 суток).
· Аллергические реакции.
· Синдром рикошета («фуросемид зависимая почка»). При введении
фуросемида экскреция ионов натрия повышается в течение 2-8 часов, а в
дальнейшем в течение последующих 16 часов она компенсируется активацией
ренин-ангиотензиновой оси. Поэтому, чтобы избежать задержки натрия, вызванной
окончанием действия фуросемида, лекарство приходится применять не реже 2-3 раз
в сутки. Если после продолжительного применения фуросемид внезапно прекращают
вводить, экскреция ионов натрия падает ниже исходно имеющегося у пациента
уровня и возникает практически полное выключение диуреза.
· Фуросемид способен вызвать перекрестную сенсибилизацию к
другим средствам, содержащим сульфаниламидную группировку - сульфаниламидным
препаратам, пероральным сахаропонижающим средствам. Поэтому, его нельзя
назначать пациентам с аллергией на данные группы лекарств.
· При длительном применении фуросемид способен угнетать
секрецию инсулина и вызывать гипергликемию.
ФВ: таблетки по 20 и 40 мг; раствор 1% в ампулах по 2 мл (следует
помнить, что на свету раствор фуросемида спонтанно деградирует).
Торасемид (Torasemide, Demadex) В целом торасемид подобен
фуросемиду, но имеет ряд отличительных особенностей
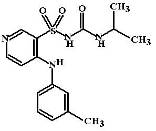
1. Фармакокинетика торасемида в отличие от фуросемида более
предсказуема. Он не обладает вариабельностью биодоступности. Его биодоступность
постоянна и составляет около 80%.
2. В отличие от фуросемида торасемид в меньшей степени влияет на
экскрецию ионов калия. Полагают, что это связано с тем, что он имеет очень
высокую тропность к переносчикам петли Генле и практически не влияет на другие
отделы нефрона.
. Эффект торасемида сохраняется в течение 12 часов, он медленне
развивается и так же медленнее исчезает. Благодаря этому торасемид не вызывает
синдрома рикошета, в меньшей степени способствует рефлекторной активации
симпатической системы и ренин-ангиотензиновой оси. Такой длительный
диуретический эффект позволяет применять торасемид не только для купирования
гипертонических кризов, но и для планового лечения гипертонической болезни.
. По силе мочегонного действия в 3 раза превосходит фуросемид.
Установлено, что в дозе 2,5-5 мг/сут он не оказывает диуретического эффекта, но
обладает выраженным гипотензивным действием. Диуретический эффект торасемида
проявляется только в дозах более 5 мг/сут.
. При хронической почечной недостаточности эффект торасемида
проявляется только в том случае, если функция почек сохранена не менее чем на ¼ (т.е. скорость клубочковой
фильтрации не менее 30 мл/мин).
ФВ: таблетки по 2,5; 5; 10; 20 и 100 мг; раствор 1% в ампулах по 1 и 2 мл.
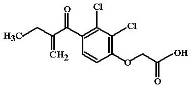
Этакриновая кислота (Etacrynic acid, Uregit) Этакриновая кислота также относится
к петлевым диуретикам, хотя по химическому строению отличается от всех других
средств этой группы (является производным феноксиуксусной кислоты). В целом
обладает теми же свойствами, что и фуросемид, но имеет и ряд характерных
особенностей:
1. Молекула этакриновой кислоты не содержит сульфаниламидной группы,
поэтому она не способна блокировать карбоангидразу и практически не влияет на
экскрецию бикарбонат-ионов. Основное действие этакриновой кислоты направлено на
экскрецию хлорид-ионов (и благодаря удалению ионов хлора она снижает
гиперхлоремический алкалоз).
2. Этакриновая кислота является слабым антагонистом вазопрессиновых V2 рецепторов, которые расположены в
собирательных трубочках нефрона. Она нарушает реабсорбцию воды и следовательно
сочетает первичное салуретическое и первичное диуретическое действие.
. Метиленовая группа этакриновой кислоты способна связывать SH-группы цистеина, при этом образуется
активный метаболит кислоты - цистеинат-S-этакринат.
. По своей активности (силе) этакриновая кислота на 30% уступает
фуросемиду.
5. Продолжительность диуретического эффекта этакриновой кислоты
составляет всего 3-4 часа.
. Поскольку этакриновая кислота не имеет сульфаниламидной группы
ее можно назначать пациентам с аллергией на сульфаниламидные препараты или
пероральные сахаропонижающие средства (тогда как фуросемид и торасемид у таких
пациентов применять нельзя).
. Из всех петлевых диуретиков этакриновая кислота обладает
наибольшей ототоксичностью.
8. Фуросемид достаточно часто может вызвать кожные аллергические
реакции, которые, как полагают, связаны с наличием в его молекуле атома серы.
Поскольку этакриновая кислота не имеет атома серы она редко вызывает данный вид
нежелательных эффектов.
. Этакриновая кислота оказывает раздражающее действие на ткани при
приеме внутрь часто вызывает развитие язвенного поражения ЖКТ или диарею, при
внутривенном введении - флебиты. Внутримышечное и подкожное введение
этакриновой кислоты недопустимо.
ФВ: таблетки по 50 мг; порошок в ампулах по 50 мг.
Средства,
действующие в области дистальных извитых канальцев (тиазиды и тиазидоподобные
диуретики).
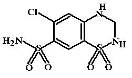
Однако, дистальные канальцы имеют рецепторы к паратиреоидному гормону.
Под влиянием гормона в клетках канальца увеличивается синтез белков Ca2+-каналов (которые обеспечивают
перенос ионов кальция из мочи внутрь клетки) и белка кальбидина - 2Na+/Ca2+-антипортера (который выводит ионы кальция в кровь в обмен
на два иона натрия).
При введении в организм тиазидные диуретики выделяются в мочу клетками
проксимального извитого канальца путем секреции (система секреции органических
кислот). Далее с током мочи они поступают к месту своего действия в дистальный
каналец и блокируют Na+/Cl--котранспортер. Это приводит к тому,
что абсорбция ионов Na+ и Cl- прекращается. Поскольку абсорбция
ионов натрия прекращается его концентрация внутри клеток канальца снижается,
это компенсаторно увеличивает синтез кальбидина и стимулирует работу 2Na+/Ca2+-антипортера в результате чего ионы кальция активно
реабсорбируются в кровь.
ФК: Гидрохлоротиазид хорошо всасывается из кишечника, биодоступность его
составляет 65-75%. Прием пищи снижает абсорбцию лекарства, поэтому рекомендуют
принимать гидрохлоротиазид натощак. По своим фармакокинетикческим параметрам он
весьма близок к каптоприлу и эналаприлу, поэтому достаточно часто выпускается в
виде комбинированных лекарственных препаратов с этими веществами.
ФЭ:
1. Диуретический эффект. Тиазидные диуретики увеличивают выведение
ионов натрия (до 5-10% от профильтровавшегося количества), хлоридов и уменьшают
выделение ионов кальция из организма. Поскольку концентрация ионов натрия в
моче увеличивается часть из них в собирательных трубочках обменивается на ионы
калия и протоны водорода, поэтому их секреция также возрастает.
Гидрохлоротиазид имеет свободную сульфаниламидную группу, поэтому он блокирует
активность карбоангидразы и увеличивает экскрецию НСО3-.
По силе диуретического эффекта тиазиды значительно уступают петлевым
диуретикам. Это связано с тем, что реабсорбция натрия в дистальных канальцах значительно
меньше, чем реабсорбция ионов натрия в области петли Генле. Однако,
преимуществом тиазидов является значительно более продолжительное действие.
Эффект гидрохлоротиазида после однократного применения сохраняется в течение
10-12 часов и возникает уже через 1-2 часа после приема.
В отличие от петлевых диуретиков мочегонный эффект тиазидов практически
не возрастает с увеличением дозы и проявляется по типу «альтернативного»
эффекта - если доза тиазидов превышает пороговую диуретический эффект возникает
в максимальном проявлении. В связи с такой особенностью развития эффекта
тиазиды называют диуретиками «низкого потолка действия» (в отличие от петлевых
диуретиков, которые имеют «высокий потолок» и величина диуреза при их приеме
пропорциональна дозе).
Диуретический эффект тиазидов в отличие от петлевых диуретиков
проявляется только при нормальной функции почек. Если она нарушена более чем на
⅔ (клубочковая фильтрация менее 30 мл/мин) - диуретический эффект не
развивается вообще. Кроме того, тиазиды ухудшают почечный кровоток и это также
способствует ограничению их мочегонного эффекта.
2. Гипотензивный эффект. Гидрохлоротиазид и другие тиазидные
диуретики эффективно снижают АД. Особенно сильно гипотензивное действие
тиазидов проявляется у пожилых людей и лиц негроидной расы. Лечебный эффект
наступает через 2-4 недели регулярного приема. Механизм гипотензивного эффекта
до конца не ясен. Прямым сосудорасширяющим действием тиазиды не обладают.
Установлено, что изначально падение АД может быть связано с уменьшением ОЦК и
содержания ионов натрия в организме. Однако, уже через 4-6 недель, несмотря на
продолжающийся прием тиазидов, ОЦК и содержание ионов натрия возвращается к
первоначальным показателям, тогда как антигипертензивный эффект сохраняется на
прежнем уровне. В связи с этим, полагают, что гипотензивный эффект тиазидов
может быть связан с тем, что они нарушают поступление ионов натрия, хлоридов и
воды в клетки эндотелия и гладких мышц сосудов, уменьшая тем самым плотность и
чувствительность циторецепторов, реагирующих на вазоконстрикторные вещества.
3. Поскольку тиазидные диуретики стимулируют синтез кальбидина и
абсорбцию Са2+ из мочи в кровь, возникает умеренная гиперкальциемия, которая
тормозит синтез и секрецию паратиреоидного гормона. При недостаточном количестве
паратиреоидного гормона реабсорбция ионов магния нарушается. Поэтому при приеме
тиазидных диуретиков снижается выведения кальция и несколько увеличивается
выделение ионов магния с мочой.
Показания для применения и режимы дозирования:
1. Лечение хронической застойной сердечной недостаточности (ХЗСН).
Гидрохлоротиазид уменьшает объем циркулирующей крови, способствует расширению
сосудов, это приводит к уменьшению пред- и постнагрузки на миокард, облегчает
работу сердца.
Однако, несмотря на достижение разгрузки миокарда, использование
диуретиков при ХЗСН нельзя считать патогенетически обоснованным, т.к. они
вызывают электролитные нарушения, активируют ренин-ангиотензиновую систему,
которая способствует прогрессированию заболевания. Поэтому, в настоящее время
сложился ряд рекомендаций в отношении применения диуретиков у данной группы
пациентов:
[ Диуретики показаны только тем пациентам с ХЗСН у которых
имеются клинически выраженные отеки и задержка жидкости;
[ Прием гидрохлоротиазида (и других диуретиков) следует
проводить в минимально эффективной дозе (до 25 мг/сут), в исключительных
случаях допускается прием в дозе 50-75 мг/сут. Эффективной считается доза
которая обеспечивает положительный диурез (т.е. диурез при котором пациент
выделяет жидкости больше чем потребляет) в +800-1000 мл/сут во время начальной
фазы лечения и +200 мл/сут во время поддерживающей терапии.
[ Прием диуретиков следует сочетать с назначением солей калия
или ингибиторов АПФ (которые обладают калий-сберегающим действием).
2. Лечение артериальной гипертензии. Ранее к применению
гидрохлоротиазида относились весьма сдержано, т.к. было показано, что его
прием, вследствие снижения ОЦК активирует ренин-ангиотензиновую систему и
повышает уровень ангиотензина II и
альдостерона в организме. Полагали, что высокие уровни этих гормонов не
позволяют защитить органы-мишени пациента (главным образом миокард и сосуды) от
гипертрофии. Однако, как было показано в исследовании VACS, 1993-1997 гг, он не только уменьшал гипертрофию
миокарда, но и превосходил по этой способности каптоприл (!). При лечении
артериальной гипертензии прием гидрохлоротиазида начинают с минимальной дозы
12,5 мг/сут, при отсутствии эффекта она может быть постепенно увеличена до
25-50 мг/сут.
Гипотензивный эффект тиазидов усиливается при ограничении потребления
соли, поэтому при их использовании рекомендуют соблюдать гипосолевую диету.
Чрезмерное потребление соли может полностью нивелировать гипотензивный эффект
тиазидов.
3. Лечение несахарного диабета (недостаточной секреции АДГ). У
пациентов с данной патологией тиазиды оказывают аномальное антидиуретическое
действие (понижают диурез). Полагают, что это связано с повышением
чувствительности V2-вазопрессиновых
рецепторов нефрона к действию антидиуретического гормона.
4. Лечение нефролитиаза (мочекаменной болезни). При наличии
оксалатных или фосфатных кальциевых камней (⅓ всех случаев мочекаменной
болезни) назначение тиазидов приводит к снижению экскреции ионов кальция с
мочой и замедляет скорость формирования мочевых конкрементов.
НЭ: Встречаются у 30-50% пациентов, которые принимают тиазидные
диуретики, серъезные нежелательные эффекты, которые требует отмены лекарств
наблюдаются лишь у »3%
лиц. Для тиазидных диуретиков характерны те же нежелательные эффекты, что и при
приеме петлевых диуретиков (гипонатриемия, гипомагниемия, гиепрурикемия,
артериальная гипотензия, гипохлоремический алкалоз). Кроме того, они вызывают
ряд дополнительных эффектов, специфичных только для данной группы лекарственных
средств:
· Нарушение толерантности к глюкозе и повышение риска развития сахарного
диабета в 2-4 раза. Данное осложнение может развиться только при длительном (не
менее 4 недель) применении тиазидов.
· Гиперкальциемия с отложением солей кальция в стенках сосудов
и мягких тканях.
· Гиперлипидемия - тиазиды на 5-15% повышают уровень общего
холестерина и ЛПНП, снижают уровень холестерина ЛПВП. Эти изменения наиболее
выражены при использовании высоких доз тиазидов (более 25 мг/сут
гидрохлоротиазида).
· Развитие импотенции у мужчин (возникает у »10% пациентов, которые получают
тиазиды в высоких дозах). Предполагают, что в основе этого нежелательного
эффекта лежит потеря ионов Zn2+ с
мочой.
· Толерантность к действию тиазидных диуретиков (вплоть до
полной рефрактерности). Как полагают она связана с несколькими процессами -
гипонатриемией, гипоальбуминемией. Поэтому ее можно, в определенной мере,
предотвратить или уменьшить путем назначения препаратов калия в дозе 1,5-3,0
г/сут по К+, внутривенным введением альбумина (200 мл). Назначение
глюкокортикоидов в низких дозах (5-10 мг/сут преднизолона) также позволяет
восстановить чувствительность к тиазидным диуретикам.
ФВ: таблетки по 25 и 100 мг, комбинированные лекарственные формы с
каптоприлом, эналаприлом и др. Циклопентиазид (Cyclopenthiazide, Cyclomethiazide) Является тиазидным диуретиком. По
сравнению с гидрохлоротиазидом приблизительно в 50 раз более активен, но менее
эффективен и уступает ему по величине диуретического эффекта на 15-20%.
Действие после однократного приема сохраняется в течение 12-18 часов.
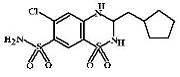
Применяют по тем же показаниям, что и гидрохлоротиазид в дозах 0,25-1,0
мг/сут в 1-2 приема.
ФВ: таблетки по 0,5 мг.
Хлорталидон (Chlorthalidone, Oxodoline) Является не тиазидным, а
тиазидоподобным диуретиком. Обладает теми же свойствами и эффектами, что и
гидрохлоротиазид. Имеет ряд отличительных особенностей
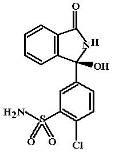
Позволяет добиться в 2 раза более мощного диуретического эффекта по
сравнению с гидрохлоротиазидом.
· Является достаточно сильным ингибитором карбоангидразы,
интенсивно выводит бикарбонат-ионы.
· Диуретик сверхдлительного действия, эффект после однократного
применения сохраняется 24-72 часа.
Применяется, главным образом, для лечения артериальной гипертензии в дозе
25-30 мг/сут в 1 прием.
ФВ: таблетки по 25, 50 и 100 мг.
Индапамид (Indapamide, Arifon) Относится к тиазидоподобным
диуретикам второго поколения. Обладает рядом уникальных отличительных
особенностей.
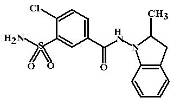
МД: Диуретическое действие индапамида проявляется только в высоких дозах,
которые в клинической практике не используются. Подобно петлевым диуретикам у
индапамида мочегонный эффект не зависит от функции почек.
Индапамид обладает уникальным механизмом гипотензивного действия. Показано,
что он в отличие от других тиазидов оказывает прямое сосудорасширяющее
действие. Полагают, это связано с тем, что высоколипофильные молекулы
индапамида избирательно накапливаются в стенке сосудов и вызывают в ней ряд
изменений:
· Усиливает синтез в эндотелии PgE2 и PgI2,
которые обладают выраженными вазодилятирующими свойствами.
· Блокирует Са2+-каналы гладких мышц и нарушает поступление в
клетку ионов кальция, необходимое для сокращения гладких мышц сосудов.
· Активирует К+-каналы клетки и вызывает утечку К+ из
гладкомышечных клеток сосудов. В итоге, их мембранный потенциал понижается,
возникает гиперполяризация, сопровождающаяся падением возбудимости клетки и ее
реакции на сосудосуживающие стимулы.
ФЭ: Полагают, что слабое диуретическое действие индапамида связано с
особенностями его метаболизма. После абсорбции в кровь он быстро депонируется в
стенке сосудов, а не депонированная часть подвергается интенсивному метаболизму
и в мочу индапамид выделяется уже в виде малоактивных метаболитов, которые
почти не оказывают диуретического эффекта.
Антигипертензивный эффект индапамида развивается постепенно, только через
несколько недель лечения и полностью проявляется лишь к 14-16 недели лечения.
Особенностью индапамида является равномерность гипотензивного эффекта в течение
всего периода действия: отношение остаточного гипотензивного эффекта (ОЭ) в
конце действия к наибольшему эффекту (НЭ) во время пика действия составляет для
индапамида 60-70% (по данным ВОЗ указанное отношение ОЭ/НЭ для современных
гипотензивных средств должно быть не менее 50%).
Было установлено, что индапамид обладает нефропротективным действием. При
его применении в течение 2 лет функция почек увеличивалась на 28% (тогда, как
на фоне приема гидрохлоротиазида она снижалась на 17%). Индапамид уменьшает
выраженность альбуминурии (по эффективности этого действия он сопоставим с
каптоприлом).
Показания для применения и режим дозирования. Индапамид применяют для
лечения артериальной гипертензии. Начальная доза индапамида составляет 1,25
мг/сут в 1 прием. Через 4 недели при необходимости дозу увеличивают до 2,5
мг/сут в 1 прием. Максимально допустимая доза 5 мг/сут (для таблеток ретард 1,5
мг/сут).
НЭ: В отличие от других тиазидных диуретиков не оказывает негативного
влияния на обмен холестерина и углеводов. Нежелательные эффекты возникают
только у 10% пациентов и лишь в 1,3% случаев требуют отмены препарата.
Гипокалиемия и гиперурикемия возникают только в случае применения индапамида в
дозах превышающих 2,5 мг/сут.
ФВ: капсулы и таблетки по 2,5 мг, таблетки ретард по 1,5 мг.
Таблица 2.
Сравнительная характеристика тиазидных и тиазидоподобных диуретиков
|
Диуретик
|
Относительная Эффективность
|
Угнетение карбоангидразы
|
Суточная доза, мг
|
Длительность действия, часы
|
|
Гидрохлоротиазид
Циклопентиазид
|
1,8 1,5
|
Ê Ê/¬
|
25-100 0,5-1,5
|
8-12 18
|
|
Хлорталидон Индапамид
|
2,0 1,0
|
ÊÊÊ ¬
|
50-100 2,5-5,0
|
48 24-36
|
Средства,
действующие в области собирательных трубочек.
Рассмотрим процессы образования мочи в этом сегменте нефрона.
Собирательные трубочки содержат главные и вставочные клетки, они обеспечивают
окончательное концентрирование ионов натрия в моче. В главных клетках не
имеется котранспортеров. Здесь располагаются отдельные ионные каналы. Под
влиянием минералокортикоидных гормонов, которые активируют специфические рецепторы
(MR) в клетках увеличивается синтез
белка пермеазы, который формирует b-субъединицы Na+-каналов.
По этим каналам ионы натрия поступают из мочи в клетку, а затем удаляются в
кровь при помощи Na+/K+-АТФазы в обмен на ионы калия.
Поскольку транспорт натрия не сопряжен с другими ионами он приводит к
перемещению положительного заряда в клетку и наружная цитоплазматическая
мембрана приобретает более отрицательный заряд, чем внутренняя, обращенная в
сторону кровеносного сосуда. Этот заряд создает условия для выхода ионов К+ из
клетки по электрохимическому градиенту. Следовательно, чем больше концентрация
ионов натрия в моче, которая поступает в этот сегмент канальца (например, при
использовании петлевых и тиазидных диуретиков, которые нарушают реабсорбцию
натрия в вышележащих отделах), тем больше его абсорбция в этом сегменте и тем
выше секреция ионов калия в мочу собирательной трубочки.
Возникающий отрицательный заряд при переносе ионов натрия способствует
также пассивной диффузии хлорид-ионов по электрохимическому градиенту через
межклеточные соединения и секреции протонов водорода Н+-АТФазой вставочных
клеток.
Данный сегмент нефрона способен также проводить активную реабсорбцию
воды. Под влиянием АДГ активируются V2-рецепторы главных клеток собирательных трубочек и повышается синтез и
встраивание в мембрану белков водных каналов - аквапоринов.
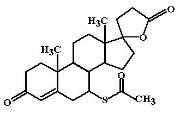
Спиронолактон (Spironolactone, Verospirone) МД: В
настоящее время установлено, что фармакологические эффекты спиронолактона лишь
на 30% обусловлены самим спиронолактоном. Основной вклад в реализацию его
фармакологической активности вносит активный метаболит - канреонат (½-⅔ фармакологического эффекта),
который образуется в печени параллельно с инактивацией спиронолактона.
Поскольку натрий не реабсорбируется, уменьшается величина избыточного
отрицательного потенциала на внешней поверхности клетки и устраняется движущая
сила для секреции ионов калия в мочу.
· Спиронолактон связывается с активным центром 11b- и 21b-гидроксилаз, альдостерон-синтазы (ферменты, которые
обеспечивают последовательные стадии синтеза альдостерона). В результате
активность этих ферментов блокируется. В организме снижается концентрация
минералокортикоидов и их влияние на клетки собирательных трубочек уменьшается.
Это также способствует снижению абсорбции натрия и секреции калия.
· Спиронолактон блокирует активность фермента 5a-редуктазы, который необходим для
образования активных a-метаболитов
альдостерона в клетках канальца. Поэтому, на фоне приема спиронолактона в
клетке образуются малоактивные b-метаболиты альдостерона.
ФК: Спиронолактон хорошо всасывается из ЖКТ (»90%), однако, в печени он
подвергается пресистемному метаболизму в ходе которого от 30 до 70% лекарства
полностью инактивируется. В связи с этим спиронолактон рекомендуют применять
после еды, чтобы замедлить его инактивацию. Спиронолактон подвергается
энтерогепатической циркуляции: часть лекарства попавшего в гепатоциты выводится
с желчью в кишечник, где вновь всасывается и поступает с кровью в печень.
Элиминация спиронолактона осуществляется печенью и почками примерно поровну, но
активный метаболит канреонат выводится преимущественно почками.
ФЭ:
1. Диуретический эффект. Диуретическое действие спиронолактона
весьма скромное. Это связано с тем, что вклад собирательных трубочек в
реабсорбцию ионов натрия невелик. Под влиянием спиронолактона увеличивается
экскреция в мочу ионов натрия (»1-3% профильтровавшегося Na+),
хлорид-ионов и снижается выведение ионов К+, Mg2+ и протонов водорода. На экскрецию Ca2+ спиронолактон практические не влияет.
Эффект спиронолактона развивается постепенно, в течение 2-5 суток. Это
объясняется тес, что в клетках сохраняется активность ранее синтезированных
пермеаз и только истощение их резервов позволит проявиться эффекту спиронолактона.
После прекращения приема спиронолактона действие лекарства сохраняется в
течение 2-3 дней.
Следует отметить, что диуретический эффект спиронолактона проявляется
только в присутствии альдостерона (за счет конкурентного блокирования минералокортикоидных
рецепторов). Если уровень альдостерона низок, то в собирательных трубочках
активность пермеазы будет снижена изначально и воздействие спиронолактона на
нее проявиться не может.
2. Антигипертензивное действие. Проявляется только при введении спиронолактона
в высоких дозах (более 100 мг/сут). Однако, в таких дозах он часто вызывает
развитие нежелательных эффектов.
3. Антиандрогенное действие. Спиронолактон ослабляет влияние андрогенов
на организм человека. Полагают, что это связано с несколькими причинами:
· Спиронолактон связывается с активным центром 17a-редуктазы (фермента, который
обеспечивает начальные этапы синтеза андрогенов) и блокирует его активность.
· Спиронолактон конкурирует с тестостероном за связывание с
андрогенными рецепторами и вытесняет его из активного центра рецептора. При
этом рецептор остается неактивным.
Показания к применению и режимы дозирования:
1. Лечение первичного гиперальдостеронизма (синдрома Кона -
гормонпродуцирующей опухоли коры надпочечников, которая выделяет много
минералокортикоидов) и вторичного гиперальдостеронизма (при хронической
сердечной недостаточности, когда наблюдается увеличение секреции альдостерона;
при циррозе печени, когда наблюдается нарушение инактивации альдостерона).
Спиронолактон применяют по 100-200 мг/сут (при необходимости до 400 мг/сут) в
1-2 приема.
2. Назначение совместно с К+-выводящими диуретиками (петлевыми и
тиазидными) для профилактики развития гипокалиемии. Спиронолактон назначают в
дозе 25-50 мг/сут 1 раз в день.
. Лечение андрогензависимых форм acne, вирилизации у женщин. Используют небольшие дозы -
25-75 мг/сут.
НЭ:
· Гиперкалиемия и гиперкалиемический ацидоз. Нарушая экскрецию К+
спиронолактон увеличивает его концентрацию в крови. При этом избыток ионов
калия поступает в клетку в обмен на протоны водорода, которые вызывают
закисление среды.
· Гинекомастия и импотенция у мужчин в связи с блокадой
андрогеновых рецепторов; у женщин возможно нарушение менструального цикла.
Данная группа нежелательных эффектов возникает у 7% пациентов.
· Изменения со стороны ЦНС: головная боль, сонливость, тремор,
атаксия.
· Крайне редко спиронолактон может вызвать необратимое
изменение тембра голоса и его «охриплость», однако, возможность этого эффекта
следует учитывать у пациентов, чья профессия связана с вокальными данными
(дикторы, певцы, лекторы и др.).
· Описаны случаи рака молочной железы при лечении высокими
дозами спиронолактона более 2 лет.
· Следует помнить, что эффект спиронолактона полностью
устраняется при одновременном применении ацетилсалициловой кислоты, поэтому при
лечении спиронолактоном недопустимо назначать пациенту нестероидные
противовоспалительные средства из группы салицилатов.
ФВ: таблетки по 25, 50 и 100 мг; капсулы по 50 и 100 мг.
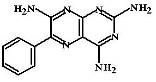
Триамтерен (Triamterene, Pterofen) Является производным птеридина -
аналога ксантопротеина (пигмента крыльев бабочек).
МД: подвергается секреции в мочу клетками проксимальных извитых канальцев
и далее с током мочи поступает в собирательные трубочки, где блокирует поры
белков пермеаз, котрые формируют натриевые каналы. Прекращается абсорбция ионов
наирия и нейтрализуется избыточный отрицательный заряд мембраны клетки. В
итоге, не возникает условий для секреции ионов калия и протонов водорода в мочу
и выведение этих ионов понижается.
ФК: После перорального применения всасывается на 50-70% при этом 90%
поступившего в организм вещества подвергается пресистемной элиминации в печени
с образованием активного метаболита 4-гидрокси-триамтерена.
ФЭ: Оказывает диуретическое действие через 2-4 часа после приема. Эффект
сохраняется на протяжении 7-9 часов. Диуретический эффект триамтерена не
зависит от наличия в организме альдостерона (в отличие от эффекта
спиронолактона).
Антигипертензивного действия триамтерен практически не оказывает.
Показания:
· Лечение и профилактика гипокалиемии при приеме петлевых и тиазидных
диуретиков.
· Лечение отравления солями Li+. Показано, что ионы Li+ реабсорбируются в кровь из мочи при участии пермеазы Na+-каналов. Триамтерен блокирует эти
каналы, реабсорбция лития прекращается и он выводится из организма с мочой.
· Синдром Лиддля или псевдогиперальдостеронизм. Это
генетический дефект, при котором имеется мутация гена, кодирующего синтез
белков Na+-каналов. В результате у таких
пациентов каналы пребывают в гиперактивном состоянии даже при низком уровне
альдостерона. Резко повышается реабсорбция натрия и артериальной давление,
теряется калий и возникает гипокалиемия. Лечение спиронолактоном у таких
пациентов неэффективно.
Режим дозирования: Применяют внутрь по 100-300 мг/сут в 1-2 приема.
НЭ:
1. Гиперкалиемия - чаще возникает у лиц со сниженной функцией почек.
2. Триамтерен близок по строению к фолиевой кислоте и может
конкурировать с ней за активный центр фермента дигидрофолатредуктазы. В
результате в организме нарушается синтез дигидрофолиевой и тетрагидрофолиевой
кислот, возникают симптомы дефицита фолатов (макроцитарная гиперхромная
анемия).
. Триамтерен выпадает в моче в виде коричнево-зеленых кристаллов и
может провоцировать мочекаменную болезнь.
ФВ: капсулы по 50 мг; комбинированные препараты Triampur compositum (содержит 12,5 мг гидрохлоротиазида
и 25 мг триамтерена).
Антагонисты антидиуретического гормона. К антагонистам АДГ относят соли
лития (лития карбонат) и производное антибиотика тетрациклина - демеклоциклин.
МД: До конца механизм действия этих средств не изучен. Полагают, что они
нарушают процесс образования цАМФ в клетках собирательных трубочек, поэтому
сигнал с V2-рецепторов вазопрессина не
передается на цАМФ-зависимые протеинкиназы и встраивания аквапоринов в мембрану
клетки не происходит. В итоге, под влиянием данных средств не происходит
формирования водных каналов.
ФЭ: Данные средства нарушают реабсорбцию воды, блокируя действие АДГ.
Показания к применению: Лечение заболеваний, сопровождающихся
неадекватной секрецией АДГ (гормон-секретирующие опухоли
гипоталамо-гипофизарной зоны и др). Демеклоциклин применяют в дозах 600-1200
мг/сут, соли лития - по 300-600 мг/сут.
НЭ:
· Нефрогенный несахарный диабет - прекращается действие АДГ на почки,
возникает картина несахарного диабета (жажда, выделение большого количества
гипотоничной мочи), но уровень вазопрессина в организме нормальный или
повышенный.
· Данные средства провоцируют нарушение функции почек и могут
привести к развитию хронической почечной недостаточности.
· Для приема препаратов солей лития характерно также
возникновение тремора, гипотиреоза, лейкоцитоза.
ФВ: Demeclocycline таблетки и капсулы по 150 и 300 мг;
Lithii carbonas капсулы
по 300 и 600 мг.
Средства,
действующие на всем протяжении нефрона (осмотические диуретики)
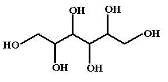
Маннитол (Mannitol, Mannit) Это шестиатомный спирт с Mr=182 Да, который фармакологически
инертен и может вводиться в достаточно больших количествах.
МД: Маннитол не метаболизируется в организме и свободно фильтруется в
почеченых клубочках в мочу. Поскольку маннитол не подвергается реабсорбции и
является осмотически активным веществом, он резко повышает осмотическое
давление мочи. Как только осмотическое давление превысит давление в окружающих
тканях - исчезает осмотический градиент, по которому воды реабсорбируется в
проксимальных отделах нефрона и петеле Генле. Таким образом, под влиянием
маннитола прекращается реабсорбция воды и объем мочи увеличивается.
Нарушение реабсорбции воды в проксимальных отделах нефрона приводит к
тому, что в восходящий сегмент петли Генле и дистальные канальцы моча поступает
уже в разбавленном, гипотоничном виде, имея низкую концентрацию ионов натрия и
хлоридов. Это вторично приводит к исчезновению ионного градиента и нарушению
реабсорбции солей.
ФЭ:
1. Диуретический эффект. Маннитол является диуретиком средней силы.
Он увеличивает экскрецию натрия (до 5-8% от профильтровавшегося количества),
незначительно повышает экскрецию ионов K+, Ca2+, Mg2+, H+, Cl-, HCO3-. После внутривенного введения
эффект развивается через 15-20 мин и сохраняется в течение 4-5 часов.
2. Дегидратирующий эффект. Сразу после введения маннитола в вену
осмотическое давление крови резко повышается. Это приводит к тому, что избыток
воды выходит по осмотическому градиенту из клеток и тканей в кровеносное русло
и ткани «обезвоживаются». В связи с выходом жидкости в сосуды ОЦК вначале
возрастает, но затем, по мере того, как маннитол поступает в почки и
развивается его мочегонный эффект, он возвращается к норме.
. Маннитол улучшает почечный кровоток. Полагают, что это связано с
его стимулирующим влиянием на синтез PgE2 и PgI2 в почках.
. Влияние на ЖКТ. При введении внутрь маннитол не всасывается и
повышает осмотическое давление в просвете ЖКТ. Это приводит к увеличению
секреции воды в кишечник и развитию диареи. Увеличивается секреция воды в
желчных путях, что приводит к разжижению желчи и улучшению ее отделения в
двенадцатиперстную кишку (гидрохолеретический или желчегонный эффект).
Показания для применения и режим дозирования:
· Для поддержания клубочковой фильтрации и образования мочи при
угрозе развития острой почечной недостаточности (шок, кардиохирургические
вмешательства, внутрисосудистый гемолиз, синдром длительного сдавления, ожоги).
Маннитол вводят в дозе 500-1000 мл/сут. Следует помнить, что маннитол применяют
только при угрозе развития почечной недостаточности. Если она уже возникла -
почки не способны формировать мочу даже после осмотической нагрузки. Поэтому, в
таких случаях маннитол категорически противопоказан - он будет повышать ОЦК и
способствовать развитию острой сердечной недостаточности.
· Лечение острого приступа глаукомы или подготовка пациентов с
глаукомой к оперативному лечению. Повышая осмотическое давление крови маннитол
будет способствовать оттоку внутриглазной жидкости. Вводят в дозе 1,0-1,5 г/кг
веса в течение 1 часа.
· Лечение отека мозга (за исключением отека, обусловленного
повреждением гемато-энцефалического барьера или внутричерепным кровотечением).
Маннитол вводят в тех же дозах, что и при глаукоме. Это вызывает снижение
уровня внутричерепного давления на 60-80%. Эффект развивается через 60-90 мин
после внутривенного введения.
· Проведение тюбажа у пациентов с дискинезиями желчевыводящих
путей.
НЭ:
1. Дегидратация организма, сопровождающаяся жаждой, снижением
артериального давления, сгущением крови, возрастанием риска тромбозов,
галлюцинациями.
2. Повышение осмотического давления крови после введения маннитола
приводит к рикошетному повышению секреции вазопрессина (АДГ).
. Гипернатриемия. Поскольку маннитол увеличивает выведение воды в
большей степени, чем солей, он может приводить к резкому повышению концентрации
ионов натрия в плазме крови, что сопровождается головной болью, тошнотой,
рвотой.
. Ранее маннитол широко применялся как «дегидратирующее» средство
при отеке легкого. Считалось, что он позволяет удалить транссудат, который
выделяется из сосудов в ткань легких и вызывает отек. В настоящее время
маннитол категорически не рекомендуется использовать для неотложной помощи при
отеке легкого. Это связано с тем, что отек легких обусловлен, как правило,
нарушением сократительной функции левого желудкочка (острой левожелудочковой
недостаточностью). При введении маннитола отек легкого снижается, но это
обусловлено переходом жидкости из ткани легких в сосуды и сопровождается
возрастанием ОЦК. Увеличение ОЦК создает дополнительную нагрузку на миокард
левого желудочка (функция которого уже нарушена), поэтому вскоре после периода
мнимого улучшения наступает ухудшение с повторным выходом жидкости в ткани
легких.
ФВ: раствор 10 и 20% во флаконах по 100, 350 и 500 мл.
Таблица 3. Сравнительная характеристика диуретиков по влиянию на
выведение ионов
|
ДИУРЕТИК
|
Na+
|
K+
|
Ca2+
|
Mg2+
|
H+
|
Cl-
|
HCO3-
|
H2PO4-
|
ураты
|
|
ацетазоламид
|
“
|
““
|
0
|
“”
|
”
|
“
|
“““
|
““
|
”
|
|
маннитол
|
““
|
“
|
“
|
““
|
?
|
“
|
“
|
“
|
?
|
|
фуросемид
|
“““
|
“““
|
“““
|
“““
|
“
|
““
|
“
|
“
|
”
|
|
гидрохлоротиазид
|
“
|
““
|
”
|
“”
|
“
|
“
|
“
|
“
|
”
|
|
триамтерен
|
“
|
”
|
”
|
”
|
”
|
“
|
“”
|
0
|
”
|
|
спиронолактон
|
“
|
”
|
0
|
”
|
”
|
“
|
“”
|
?
|
Литература
1. Справочник
лекарственных средств 2.3 (Build
2.3.0.1), автор программы: Pavel Kozlovsky.
2. Харкевич
Д.А., Фармакология.- М.:ГЭОТАР Медицина, 1999.
. Крылов
Ю.Ф.,Фармакология.- М.: Политех - 4, 1999.
. Лекционные
материалы.
. “Медицинская
библиотека, справочник терапевта” 1.0 (Build 1.0.0.2), Составитель: проф. Минского медицинского
института Г.П. Матвейков.