Классификация, клиника беззубых челюстей. Классификация слизистой полости рта
ГБОУ
ВПО
«Рязанский
Государственный Медицинский Университет
Имени
академика И.П. Павлова»
Министерства
здравоохранения Российской Федерации
Кафедра
ортопедической стоматологии и ортодонтии
Реферат
на
тему: «Классификация, клиника беззубых челюстей. Классификация слизистой
полости рта»
Выполнил
Махаев И.В.
Проверил
к.м.н. Митин Н.Е.
Рязань
2014 г
План
1. Анатомические особенности
беззубых челюстей
2. Классификации беззубых
челюстей
. Особенности фиксации
протезов на беззубых челюстях
Список использованной литературы
1. Анатомические особенности беззубых челюстей
При протезировании беззубых челюстей важное
практическое значение имеет значение и учет тех особенностей и изменений,
которые возникают при полном отсутствии зубов. Атрофические изменения
деформации после выпадения зубов происходят как в костной основе челюстей,
альвеолярных отростках, так и в слизистой оболочке, покрывающей челюстные кости
и окружающие мягкие ткани.
Важное значение при протезировании беззубых
челюстей имеет степень атрофии челюстных костей и степень податливости
слизистой оболочки, состояние и место прикрепления мышц, подвижной и
малоподвижной слизистой оболочки. Все эти анатомические особенности оказывают
влияние на фиксацию и стабилизацию протезов беззубых челюстей. В соответствии с
данными условиями и решается вопрос о конструкции протеза, снятии слепков,
определении границ протезов, постановки зубов, создании клапана и построении, в
конечном счете, протезов, полноценных в функциональном отношении.
После потери зубов на верхней челюсти наступает
ряд изменений со стороны костной ткани и слизистой оболочки. Одновременно
происходит деформация дигестивного отдела лица, западение губ и щек. Вследствие
атрофии альвеолярных отростков уздечки верхней губы, а также переходные складки
оказываются очень близко расположенными к вершине альвеолярного гребня и при их
сокращении могут смещать протез с протезного ложа. В результате структурных
особенностей верхней челюсти атрофия челюсти и альвеолярного отростка
происходит больше с вестибулярной стороны. Уменьшение размеров альвеолярных
отростков и бугров ведет к уменьшению размеров верхней челюсти относительно
размера нижней челюсти. Торус на верхней челюсти может быть выражен. Иногда он
невидим и его определяют путем ощупывания. В том и в другом случае он мешает
Оседанию протеза в ткани протезного ложа, так как слизистая оболочка,
покрывающая торус, из-за отсутствия подслизистого слоя истончена и приращена
непосредственно к надкостнице. Протез в этих случаях упирается в торус, балансирует
на нем и травмирует слизистую оболочку.
Причинами, вызывающими полную потерю зубов, чаще
всего являются кариес и его осложнения, пародонтит, травма и другие
заболевания; очень редко встречается первичная (врожденная) адентия. Полное
отсутствие зубов в возрасте 40-49 лет наблюдается в 1% случаев, в возрасте
50-59 лет - в 5,5% и у людей старше 60 лет - в 25% случаев. При полной потере
зубов вследствие отсутствия давления на подлежащие ткани усугубляются
функциональные нарушения и быстро усиливается атрофия лицевого скелета и
покрывающих его мягких тканей. Поэтому протезирование беззубых челюстей
является методом восстановительного лечения, приводящим к задержке дальнейшей
атрофии.
С полной потерей зубов тело и ветви челюстей
становятся тоньше, а угол нижней челюсти более тупым, кончик носа опускается,
носогубные складки резко выражены, опускаются углы рта и даже наружный край
века. Нижняя треть лица уменьшается в размерах. Появляется дряблость мышц и
лицо приобретает старческое выражение. В связи с закономерностями атрофии
костной ткани в большей мере с вестибулярной поверхности на верхней и с язычной
- на нижней челюсти образуется так называемая старческая прогения (рис. 1).
Нижняя челюсть собой кость в виде арки,
соединенную по средней линии в виде подбородочного симфиза. Нижняя челюсть
состоит из тела и ветви. Альвеолярная часть тела нижней челюсти включает в себя
альвеолярную дугу, зубные альвеолы, межкорневые перегородки и альвеолярные
возвышения. Наклон альвеолярной части нижней челюсти может быть как в
вестибулярную, так ив оральную стороны. В альвеолярной части нижней челюсти в
зубных альвеолах находятся зубы. Нижняя челюсть отличается значительными
индивидуальными различиями формы, поэтому необходим тщательный подбор вида и
размеров имплантатов.
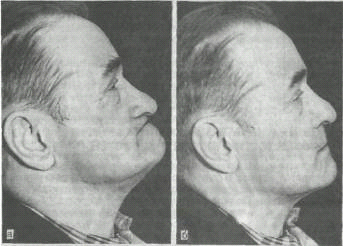
Рис. 1. Вид человека при полном
отсутствии зубов, а - до протезирования; б - после протезирования.
Строение нижней челюсти во многом
зависит от ориентации трабекул, прочности остеонов, на что влияет функция нагрузки
и напряжения всего органа в жевательной системе. Поданным Л.В. Кузнецовой, Ю.М.
Аникина, Л.Л. Колесникова, особое место в архитектонике нижней челюсти занимает
ее угол. Обычно он имеет величину в пределах 110-130°. Углы отклонений ветвей
от вертикали представляют собой углы «твердого» сопротивления, а угол наклона
альвеолярной части нижней челюсти составляет около 50°, что соответствует углам
«эластического, мягкого» сопротивления. Подбородочное возвышение у человека как
опора передних зубов выполняет биомеханическую амортизационную функцию.
На нижней челюсти процессы
атрофии обусловлены теми же факторами, что и на верхней, т.е. удалением зубов,
мышечными нагрузками, возрастом, полом, формами строения лица, общим и местным
статусом здоровья пациента и ношением зубных протезов.
Атрофия альвеолярной части
нижней челюсти происходит главным образом за счет губчатого вещества. Удаление
зуба или зубов вызывает атрофию кости. В первые 3 мес. этот процесс идет
интенсивно, а затем замедляется, особенно после 6 мес. Ремоделирование и
атрофия кости заканчиваются через 1-2 года после удаления зубов. Наиболее
интенсивно процесс атрофии кости протекает с язычной стороны, кроме участков
моляров. Средняя скорость атрофии кости после удаления зубов на нижней челюсти
составляет около 0,2 мм в год, т.е. в 3-4 раза выше, чем на верхней челюсти. На
разных сторонах нижней челюсти скорость атрофии различна. При имплантации
проблемы могут создавать не только индивидуальные особенности строения нижней
челюсти, но в немалой степени и специфика атрофии при адентии.
После удаления зубов вначале
атрофируется язычная сторона альвеолярной части, в связи с чем альвеолярный
гребень часто приобретает форму лезвия ножа. В дальнейшем вследствие атрофии
кости снижается высота альвеолярной части гребня и он становиться более
плоским. В области симфиза нередко образуется плоская поверхность с острым
альвеолярным краем, представленным мягкой тканью. Анатомические образования в
местах отхождения подбородочно-язычной и подбородочно-подъязычной мышц могут
пальпироваться у самого края атрофированной кости и выступать вверх.
В подбородочном отделе нижней
челюсти атрофия выражена гораздо меньше, чем в боковых отделах ее тела,
поскольку центральные зубы оказываются более долговечными и удаляют их позднее других.
Кроме того, от области симфиза берут начало мощные мышцы передней группы,
опускающие нижнюю челюсть. Но могут наблюдаться и такие клинические ситуации,
когда на плоской поверхности центрального отдела нижней челюсти располагается
острый край альвеолярной дуги. В других случаях у края альвеолярной дуги могут
находиться подбородочный выступ и отходящие от области симфиза
подбородочно-язычные и подбородочно-подъязычные мышцы и снаружи близко
располагаться подбородочная мышца. Кроме того, в области симфиза нижней челюсти
в этой области с оральной стороны находятся сосуды, в том числе подъязычная
ветвь язычной артерии, которая образует соустья с подподбородочной ветвью
лицевой артерии, и анастомозы с более мелкими сосудами мышц передней группы,
отходящими от этого участка кости.
В дистальном отделе нижней
челюсти, где зубы отсутствуют наиболее часто, кость может быть различной как по
форме, так и по качеству. Большое значение имеет тяга медиальной крыловидной
мышцы. Необходимо пальпаторно обследовать ретромолярную область и остаточную
альвеолярную часть кости, определить ширину альвеолярной дуги, выраженность
челюстно-подъязычной линии и близость челюстно-подъязычной мышцы к альвеолярной
дуге.
При полной потере зубов изменяется функция
жевательных мышц. В результате уменьшения нагрузки мышцы уменьшаются в объеме,
становятся дряблыми, атрофируются. Происходит значительное снижение
биоэлектрической активности их, при этом фаза биоэлектрического покоя по
времени преобладает над периодом активности. Изменения происходят и в ВНЧС.
Суставная ямка становится площе, головка смещается кзади и вверх. Сложность
ортопедического лечения заключается в том, что при этих условиях неизбежно
происходят атрофические процессы, в результате которых утрачиваются ориентиры,
определяющие высоту и форму нижнего отдела лица.
Протезирование при полном отсутствии зубов,
особенно на нижней челюсти, - одна из наиболее сложных проблем ортопедической
стоматологии. При протезировании больных с беззубыми челюстями решают три
основных вопроса:
. Как укрепить протезы на беззубых челюстях?
. Как определить необходимую, строго
индивидуальную величину и форму протезов, чтобы они наилучшим образом
восстанавливали внешний вид лица?
. Как сконструировать зубные ряды в протезах,
чтобы они функционировали синхронно с другими органами жевательного аппарата,
участвующими в обработке пищи, образовании речи и дыхания? Для решения этих
задач необходимо хорошо знать топографическое строение беззубых челюстей и
слизистой оболочки. На верхней челюсти при обследовании, прежде всего, обращают
внимание на выраженность уздечки верхней губы, которая может располагаться от
вершины альвеолярного отростка в виде тонкого и узкого образования или в виде
мощного тяжа шириной до 7 мм. На боковой поверхности верхней челюсти имеются
складки щеки - одна или несколько. За бугром верхней челюсти расположена
крылочелюстная складка, которая хорошо выражена при сильном открывании рта.
Если перечисленные анатомические образования не учитывать при получении
слепков, то при пользовании съемными протезами в этих участках буду т пролежни
или протез будет сбрасываться.
Форма альвеолярного отростка.
И.М. Оксман выделил:
треугольная остроконечная - вид зубчатой
стиральной доски;
усеченный конус;
прямоугольная;
шиповидная;
полуовальная;
шишковидная;
уплощенная.
С.И. Городецкий выделил:
отвесную - наилучшая;
отлогая - наихудшая;
грибовидная.
Форма твердого неба.
высокий - готический;
средней высоты - куполообразный;
уплощенный - торисальный.
Торус бывает:
короткий;
широкий;
узкий.
Граница между твердым и мягким небом называется
линией А. Она может быть в виде зоны от 1 до 6 мм шириной. Конфигурация линии А
также бывает различной в зависимости от конфигурации костной основы твердого
неба. Линия может располагаться до 2 см впереди верхнечелюстных бугров, на
уровне бугров или до 2 см уходить в сторону глотки, как показано на рис. 189. В
клинике ортопедической стоматологии ориентиром протяженности заднего края
верхнего протеза служат слепые отверстия. Задний край верхнего протеза должен
перекрывать их на 1-2 мм. На вершине альвеолярного отростка, по средней линии,
часто бывает хорошо выраженный резцовый сосочек, а в передней трети твердого
неба - поперечные складки. Эти анатомические образования должны получить
хорошее отображение на слепке, в противном случае они буду т ущемляться под
жестким базисом протеза и причинять боль.
Шов твердого неба в случае значительной атрофии
верхней челюсти бывает резко выражен, и при изготовлении протезов его обычно
изолируют.
Слизистая оболочка, покрывающая верхнюю челюсть,
неподвижна, на разных участках отмечается различная податливость. Имеются
аппараты различных авторов (А.П. Воронов, М.А. Соломонов, Л.Л. Соловейчик, Е.О.
Копыт), при помощи которых определяют степень податливости слизистой оболочки
(рис. 190). Наименьшей податливостью обладает слизистая в области небного шва -
0,1 мм и наибольшей - в задней трети неба - до 4 мм. Если при изготовлении
пластиночных протезов этого не учитывать, то протезы могут балансировать,
ломаться или, оказывая повышенное давление, приводить к возникновению пролежней
или повышенной атрофии костной основы в этих областях. В практике не
обязательно пользоваться этими аппаратами, можно при помощи пальцевой пробы или
ручкой пинцета определить, достаточно ли податлива слизистая оболочка.
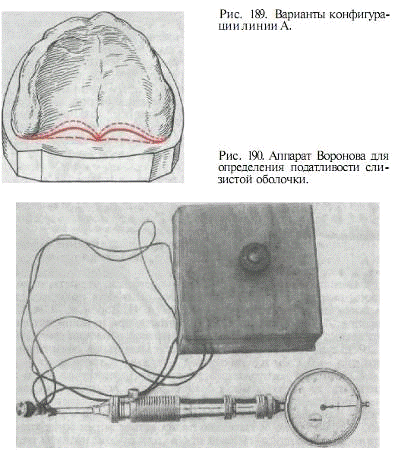
Рисунок 2
На нижней челюсти протезное ложе
значительно меньше, чем на верхней. Язык с потерей зубов изменяет свою форму и
занимает место отсутствующих зубов. При значительной атрофии нижней челюсти
подъязычные железы могут располагаться на вершине альвеолярной части. При
изготовлении протеза на нижнюю беззубую челюсть также необходимо обращать
внимание на выраженность уздечки нижней губы, языка, боковых вестибулярных
складок и следить за тем, чтобы эти образования получили хорошее и четкое
отображение на слепке.
Большое внимание при обследовании
больных с полной вторичной адентией уделяют ретромолярной области, так как за
счет нее расширяют протезное ложе на нижней челюсти. Здесь находится так
называемый позадимолярный бугорок. Он может быть плотным и фиброзным или мягким
и податливым и его всегда нужно перекрывать протезом, но никогда край протеза
нельзя располагать на этом анатомическом образовании. Ретроальвеолярная область
расположена с внутренней стороны угла нижней челюсти. Сзади она ограничена
передней небной дужкой, снизу - дном полости рта, изнутри - корнем языка;
наружной границей ее является внутренний угол нижней челюсти. Эту область также
необходимо использовать при изготовлении пластиночных протезов.
Для определения возможности создания
«крыла» протеза в этой зоне существует пальцевая проба. В ретроальвеолярную
область вводят указательный палец и просят больного выдвинуть язык и коснуться
им щеки с противоположной стороны. Если при таком движении языка палец остается
на месте, не выталкивается, то край протеза необходимо довести до дистальной
границы этой зоны. Если же палец выталкивается, то создание «крыла» не приведет
к успеху: такой протез будет выталкиваться корнем языка. В этой области бывает часто
выраженная острая внутренняя косая линия, которую необходимо учитывать при
изготовлении протезов. При наличии острой внутренней косой линии в протезе
делают углубление, изолируют эту линию или в этом месте изготавливают
эластичную прокладку. На нижней челюсти иногда встречаются костные выступы,
носящие название экзостозов. Они, как правило, располагаются в области
премоляров с язычной стороны челюсти.
Экзостозы могут быть причиной
балансирования протеза, болевых ощущений и травмы слизистой оболочки. Протезы в
таких случаях изготавливают с изоляцией экзостозов или делают мягкую подкладку
в этих участках; кроме того, края протезов должны перекрывать эти костные
выступы, в противном случае будет нарушаться функциональная присасываемость.
2. Классификация беззубых челюстей
После удаления зубов альвеолярные
отростки челюстей хорошо выражены, но со временем они атрофируются и
уменьшаются в размерах, причем чем больше времени прошло после удаления зубов,
тем атрофия выражена резче. Кроме того, если этиологическим фактором полной
адентии был пародонтит, то атрофические процессы, как правило, протекают
быстрее. После удаления всех зубов процесс продолжается в альвеолярных
отростках и теле челюсти. В связи с этим было предложено несколько
классификаций беззубых челюстей. Наибольшее распространение получили
классификации Шредера для верхней беззубой челюсти и Келлера для нижней
беззубой челюсти. Шредер различает три типа верхней беззубой челюсти (рис. 3).
Первый тип характеризуется:
а) высоким альвеолярным отростком,
равномерно покрытым плотной слизистой оболочкой;
б) хорошо выраженными высокими
буграми верхней челюсти;
в) глубоким небом;
г) отсутствием или не резко
выраженным торусом, оканчивающимся не менее чем на 1 см от линии А;
д) большой слизисто-железистой
подушкой над апоневрозом мышц мягкого неба.
Второй тип характеризуется:
а) средней степенью атрофии
альвеолярного отростка;
б) мало выраженными или
невыраженными альвеолярными буграми;
в) средней глубины небом;
г) выраженным торусом;
д) средней податливостью железистой
подушки над апоневрозом мышц мягкого неба.
Третий тип характеризуется:
а) почти полным отсутствием
альвеолярного отростка;
б) резко уменьшенными размерами тела
верхней челюсти;
в) слабой выраженностью альвеолярных
бугров;
г) укороченным переднезадним
размером твердого неба;
д) плоским небом;
е) часто выраженным широким торусом;
ж) узкой полосой пассивно подвижных
податливых тканей по линии А. .И. Дойников к классификации Шредера добавил еще
два типа челюстей. Четвертый тип, для которого характерны хорошо выраженный
альвеолярный отросток в переднем участке и значительная атрофия в боковых.
Пятый тип - выраженный альвеолярный отросток в боковых участках и значительная
атрофия в переднем отделе. Келлер различает четыре типа беззубых нижних
челюстей (рис. 4).
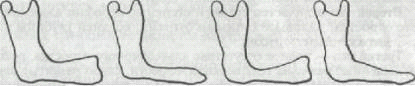
Рис. 4. Типы атрофии нижней челюсти
при полном отсутствии зубов.
Первый тип - челюсть с резко
выраженной альвеолярной частью, переходная складка расположена далеко от
альвеолярного гребня. Второй тип - равномерная резкая атрофия альвеолярной
части, подвижная слизистая оболочка расположена почти на уровне альвеолярного
гребня. Третий тип - альвеолярная часть хорошо выражена в области передних
зубов и резко атрофирована в области жевательных. Четвертый тип - альвеолярная
часть резко атрофирована в области передних зубов и хорошо выражена в области
жевательных. В отношении протезирования наиболее благоприятны первый и третий
типы беззубых нижних челюстей. B.Ю. Курляндский свою классификацию нижних
беззубых челюстей построил не только по степени убыли костной ткани
альвеолярной части, но и в зависимости от изменения топографии прикрепления
сухожилий мышц. Он различает 5 типов атрофии нижней беззубой челюсти. Если
сопоставить классификацию Келлера и В.Ю. Курляндского, то третий тип атрофии по
В. Ю. Курляндскому можно расположить между вторым и третьим типами по Келлеру,
когда атрофия произошла ниже уровня мест при крепления мышц с внутренней и
внешней сторон. Так же есть классификация Оксмана:
- равномерно высокие альвеолярные
отростки, хорошо выражены бугры, высокий свод твердого неба, высокая - верхняя
челюсть и низкое - нижняя челюсть расположенных переходной складки.
- все средней выраженности.
- резкая равномерная атрофия
альвеолярного отростка, уплощение небного свода, подвижная слизистая оболочка
на уровне гребня.
- не равномерная атрофия
альвеолярного отростка.
Тем не менее, практика показывает,
что ни одной из классификаций не удается предусмотреть все многообразие
встречающихся вариантов атрофии челюсти. Кроме того, для качественного
пользования протезами не меньшее, а иногда и большее значение имеют форма и
рельеф альвеолярного гребня. Наибольший эффект стабилизации достигается при
равномерной атрофии, широком, а не высоком и узком гребне.
Эффективной стабилизации можно
достичь при любых клинических ситуациях, если учтено отношение мышц к
альвеолярному отростку и топография клапанной зоны. Слизистая оболочка
альвеолярных отростков при наличии зубов имеет розовый цвет, неподвижно
укреплена на надкостнице, обильно снабжена сосудами и нервами и не имеет
слизистых желез. На беззубой челюсти обычно слизистая оболочка сильно уплотняется
и дает возможность иногда при отсутствии искусственных зубов слегка разминать
пищу и формировать пищевой комок. Наилучшие условия для фиксации протеза
представляет плотная слизистая оболочка при хорошо выраженном альвеолярном
отростке. Высокий альвеолярный отросток, покрытый плотной слизистой оболочкой,
ограничивает горизонтальный сдвиг протеза и этим сохраняет клапанную систему. В
тех случаях, когда во рту длительное время удерживались зубы с резкой
патологической подвижностью, происходит глубокая атрофия альвеолярного отростка
и образование на его вершине подвижного гребня, состоящего из толстого слоя
слизистой оболочки.
Такой подвижный гребень обычно
мешает устойчивости протеза. При значительной атрофии альвеолярного отростка во
время жевания отмечается сдвиг протеза. В этом случае между краем протеза и
слизистой оболочкой образуется щель, нарушающая адгезивность и функциональную
присасываемость протеза. Кроме того, по мере атрофии площадь пассивно
податливых тканей, покрывающих альвеолярный отросток, уменьшается, фиксация и
функциональная ценность протеза значительно снижаются.
Челюсти покрыты слизистой оболочкой,
которую клинически можно разделить на три типа:
. Нормальная слизистая оболочка:
умеренно податлива, умеренно выделяет слизистый секрет, бледно-розового цвета,
минимально ранима. Наиболее благоприятна для фиксации протезов.
. Гипертрофическая слизистая
оболочка: большое количество межуточного вещества, гиперемирована, при
пальпации рыхлая. При такой слизистой оболочке создать клапан нетрудно, но
протез на ней подвижен и может легко потерять контакт с оболочкой.
. Атрофическая слизистая оболочка:
очень плотная, белесоватого цвета, бедно ослизнена, сухая. Этот тип слизистой
самый неблагоприятный для фиксации протеза. Суппли предложил термин «болтающийся
гребень». В данном случае имеются в виду мягкие ткани, находящиеся на вершине
альвеолярного отростка, лишенные костной основы. «Болтающийся гребень»
встречается в области передних зубов после удаления их при пародонтите, иногда
в области бугров на верхней челюсти, когда произошла атрофия костной основы и в
избытке остались мягкие ткани. Если такой гребень взять пинцетом, он будет
смещаться в сторону.
При протезировании больных с
наличием «болтающегося гребня» используют специальные приемы получения слепков.
При изготовлении протезов на беззубые челюсти необходимо учитывать, что
слизистая оболочка нижней челюсти быстрее отвечает более выраженной болевой
реакцией на давление. Наконец, надо знать понятия «нейтральная зона» и
«клапанная зона». Нейтральной зоной называется граница между подвижной и
неподвижной слизистой оболочкой. Этот термин впервые был предложен Тревиссом.
Часто нейтральной зоной называют переходную складку. Нам кажется, что
нейтральная зона проходит несколько ниже переходной складки, в области так
называемой пассивно-подвижной слизистой оболочки (рис. 5).
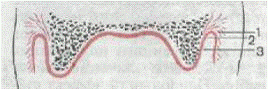
Рис. 5. Переходная складка при
полном отсутствии зубов (схема).
- активно-подвижная слизистая
оболочка; 2 - пассивно-подвижная слизистая оболочка (нейтральная зона); 3 -
неподвижная слизистая оболочка.
Термин «клапанная зона» обозначает
контакт края протеза с подлежащими тканями. При выведении протеза из полости
рта клапанной зоны не существует, так как это не анатомическое образование.
Обследование больного Обследование начинают с опроса, во время которого
выясняют: 1) жалобы; 2) причины и время потери зубов; 3) данные о перенесенных
заболеваниях; 4) пользовался ли больной съемными протезами раньше. После опроса
переходят к осмотру лица и полости рта больного. Отмечают асимметрию лица,
выраженность носогубных и подбородочных складок, степень уменьшения высоты
нижнего отдела лица, характер смыкания губ, наличие заед.
При обследовании преддверия рта
обращают внимание на выраженность уздечки, щечных складок. Необходимо тщательно
изучить топографию переходной складки. Обращают внимание на степень открывания
рта, характер соотношения челюстей (ортогнатическое, прогеническое,
прогнатическое), наличие хруста в суставах, боли при движении нижней челюсти.
Определяют степень атрофии альвеолярных отростков, форму отростка - узкий или
широкий.
Альвеолярные отростки следует не
только осмотреть, но и пропальпировать для обнаружения экзостозов, острых
костных выступов, корней зубов, прикрытых слизистой оболочкой и невидимых при
осмотре. При необходимости следует провести рентгенографию. Пальпация важна для
определения наличия торуса, «болтающегося гребня», степени податливости
слизистой оболочки. Определяют, нет ли хронических заболеваний (красный плоский
лишай, лейкоплакия слизистой оболочки).
Кроме осмотра и пальпации органов
полости рта, по показаниям проводят рентгенографию ВНЧС, электромиографию
жевательных мышц, запись движений нижней челюсти и т.д. Таким образом,
детальное обследование анатомических условий полости рта больного при полном
отсутствии зубов позволяет уточнить диагноз, определить степень атрофии
альвеолярных отростков, тип слизистой оболочки, наличие экзостозов и т. д. Все
полученные данные позволят врачу определить дальнейшую тактику при протезировании,
выбрать нужный слепочный материал, вид протеза - обычный или с эластичной
подкладкой, границы будущих протезов и т. д.
3. Особенности фиксации протезов на
беззубых челюстях
Анализ литературных данных о
фиксации протезов позволил определить основные факторы, обеспечивающие фиксацию
протезов на беззубых челюстях во время функционирования и покоя. Это силы
адгезии и когезии, капиллярности, ретенции и функциональной присасываемости.
Целенаправленное их использование с привлечением сил магнитного притяжения
открывает возможность добиваться необходимой устойчивости протезов при
ортопедическом лечении больных с полной утратой зубов.
Так, силы адгезии и когезии мы можем
успешно использовать, получая точное отображение слизистой оболочки, применяя
современные слепочные материалы, что достигается путем получения функциональных
слепков с беззубых челюстей при применении индивидуально изготовленных
слепочных ложек.
В зависимости от
анатомо-физиологических особенностей протезного ложа мы можем получать
отображение слизистой оболочки в различных функциональных состояниях. При этом
разгружающие слепки рекомендуется получать при тонкой, атрофичной и при
избыточно податливой («болтающийся» гребень) слизистой оболочке. Компрессионные
слепки показаны при рыхлой, хорошо податливой слизистой оболочке. Лучшего
эффекта можно достичь, лишь применяя дифференцированные слепки, полученные с
разной степенью компрессии слизистой оболочки с учетом ее податливости в
различных участках протезного ложа.
Используя адгезивные порошки и
пасты, либо прибегая к фармакологическим средствам, мы можем направленно
увеличивать влажность слизистой оболочки и менять вязкость слюны. При этом
свойства слюны будут направлены на дополнительное улучшение фиксации протезов
за счет использования явлений капиллярности и прилипаемости.
Сила ретенции также имеет
немаловажное значение в удержании протезов. При ее использовании необходимо
строго учитывать анатомо-физиологические особенности строения беззубых
челюстей, состояние костной ткани, слизистой оболочки, иметь четкое
представление о состоянии мышц, находящихся во взаимодействии с протезом во
время функции. Используя участки, где мышечная ткань отсутствует или
малоактивна (ретромолярная область, щечная область - «нейтральная зона» по У - Тей
- Сауну, 1970), мы можем создавать ретенционные захваты, дополнительные опоры,
способствующие лучшей фиксации протезов. Расширяя границы протезов в области
переходных складок, перекрывая базисом протезов альвеолярные и нижнечелюстные
бугры, внедряя имплантаты в челюстные кости, мы можем использовать в своих
интересах силы ретенции.
Но основными силами, способствующими
эффективной фиксации протезов на челюсти, как в покое, так и во время
функционирования, являются силы функциональной присасываемости. Главное в
использовании этих сил - создание «клапанной зоны». Под «клапанной зоной» мы,
как и В.Ю. Курляндский (1969), понимаем такое совмещение края протеза со
слизистой оболочкой полости рта, которое обеспечивает образование краевого
замыкающего клапана по периферии протеза, создающего условия для фиксации
протеза на челюсти. Замыкающий клапан препятствует попаданию воздуха под протез
при функционировании и способствует его удержанию за счет разницы давления
воздуха, находящегося в пространстве между протезом и слизистой оболочкой, и
воздуха атмосферы. Знание механизма образования этого клапана имеет большое
значение для достижения положительных результатов ортопедического лечения
больных с полной утратой зубов.
Слизистая оболочка полости рта
по-разному взаимодействует с протезом, участвуя в создании краевого клапана.
Краевой клапан образуется за счет
плотного прилегания внутренней поверхности протеза к слизистой оболочке,
покрывающей вестибулярную поверхность альвеолярного отростка на верхней челюсти
либо альвеолярную часть нижней челюсти. Край протеза прилежит к куполу
переходной складки. Подвижная слизистая оболочка губ, щек, языка прилегает к
наружной поверхности протеза. Немаловажное значение имеет и клапан в дистальном
участке на верхней челюсти и подъязычной области на нижней челюсти.
Протез будет удерживаться тем лучше,
чем строже будут соблюдаться перечисленные контакты во время покоя и функции.
При нарушении одного или даже двух из них протез все равно способен
удерживаться на челюсти. Только при нарушении контактов во всех трех выделенных
зонах протез может оторваться от протезного ложа. Учитывая важность трех типов
контактов протеза со слизистой оболочкой полости рта, мы должны добиваться их
неуклонного соблюдения при изготовлении протезов с учетом анатомо-физиологических
особенностей полости рта.
Так, контакт - прилегание протеза к
слизистой оболочке с вестибулярной стороны - будет различным в зависимости от
формы альвеолярных отростков и альвеолярных частей челюстей. Контакт будет
хорошим при отвесной форме альвеолярных отростков и менее надежным - при
конусовидной, трапециевидной и грибовидных формах, что следует учитывать уже на
этапе получения функциональных слепков. При трех последних формах альвеолярных
отростков следует получать профилированные функциональные слепки с учетом того,
что после изготовления протез не сможет в силу анатомических особенностей
строения альвеолярного отростка верхней либо альвеолярной части нижней челюсти
прилегать к слизистой оболочке с вестибулярной стороны на всем ее протяжении,
тем более сохранять постоянный контакт во время функционирования.
Такой слепок можно получить, только
применяя термопластические массы, которые при выведении слепка из полости рта
деформируются по краям из-за выступания альвеолярного гребня в вестибулярную
сторону. Однако, получая профилированный слепок, мы смогли бы достичь
прилегания протеза к слизистой оболочке с вестибулярной стороны при покое и
частичном перемещении протеза во время функционирования и получили бы
соблюдение контакта в области купола переходной складки. Слизистая оболочка,
прилегающая к протезу по его краям, перемещалась бы за ним при микродвижениях и
сохраняла бы контакт с базисом протеза. Для более эффективного контакта со
слизистой оболочкой в этом участке необходимо правильно определить и
воспроизвести на слепке, а позже и на протезе объем переходной складки в
области ее купола, чего можно достичь, лишь применяя эластичные материалы с
обязательным учетом функциональных движений. Очень важно добиваться
воспроизведения объема переходной складки на протезе нижней челюсти с язычной
стороны - по обе стороны от уздечки языка и на всем протяжении подъязычного
пространства.
Нельзя не учитывать и не
использовать для лучшей фиксации протезов и третий фактор - соблюдение контакта
слизистой оболочки щек, губ, языка с наружной поверхностью протеза - контакт.
Для этого необходимо точно определить состояние подвижной слизистой оболочки,
окружающей протез, и функциональными пробами добиться оптимального
взаимодействия этих тканей с наружной поверхностью протеза. При ортопедическом
лечении нижней челюсти необходимо учитывать состояние языка: делать углубления
в базисе протеза под жевательными зубами при гипертрофии языка и малой его
активности, создавать отвесные края при хорошем тургоре мышечных тканей языка и
при небольших его размерах. Соответствующее оформление поверхности протеза,
обращенной в сторону подвижной слизистой оболочки полости рта, содействует
удержанию протеза, особенно функционирующего. Использование перечисленных факторов
способствует эффективной фиксации протезов.
Условия пользования пластиночными
протезами на беззубых челюстях можно значительно улучшить, если целенаправленно
изменять форму альвеолярных отростков и альвеолярных частей челюстей, стремясь
при этом к равномерной передаче жевательного давления с базиса протеза на ткани
протезного ложа. Этого можно достичь путем применения магнитов и имплантатов.
Метод фиксации протезов на беззубых
челюстях с использованием магнитов из самарий-кобальта.
До настоящего времени мы не
располагаем методом, позволяющим добиваться гарантированной фиксации протеза на
беззубой нижней челюсти особенно в случаях ее резкой атрофии. Многие
традиционные методы протезирования в настоящее время совершенствуются. Это
относится и к использованию постоянных магнитов для зубных протезов при
проведении ортопедического лечения.
В 50-60-х годах для улучшения
фиксации протезов на беззубых челюстях предлагали использовать магнитные
сплавы. Их недостатками являлись небольшая коэрцетивная сила и необходимость
частого намагничивания сплавов электромагнитами в период пользования протезом.
Учитывая нерешенность проблемы
фиксации протезов на беззубых челюстях и недостаточное использование
предлагаемых для этих целей магнитных сплавов, а также благоприятное влияние
постоянного магнитного поля (ПМП) на окружающие ткани, делаются попытки
использовать новый магнитный сплав для улучшения фиксации протезов на беззубых
челюстях. В качестве материала нами был выбран сплав самарий- кобальт, открытый
в 1968 г. Его магнитные свойства значительно выше свойств других магнитных
сплавов. Это интеркристаллическое соединение самария и кобальта, обладающее
коэрцитивной силой магнитной энергии, которая в 5-40 раз больше, чем у ранее
известных сплавов. Большая коэрцитивная сила способствует устойчивости
материала к размагничиванию. Это позволяет применять в стоматологии магниты
плоской формы и малых размеров с длительным сохранением магнитных свойств
материала.