Понятие о лихорадке
Реферат
Понятие о лихорадке
Периоды лихорадки и особенности ухода за больным
Температура человека остается при любых состояниях относительно
постоянной. Поддержание ее в пределах нормы обеспечивается сложными процессами
терморегуляции - функциональной системой, включающей в себя периферические
(кожа, кровеносные сосуды) и центральные (гипоталамус) терморецепторы,
специальные центры терморегуляции, расположенные в головном мозге, и
эфферентные пути, регулирующие уровень теплопродукции и теплоотдачи.
Температура тела здорового человека, измеренная в подмышечной впадине,
колеблется в пределах 36,4-36,8° С. Летальная максимальная температура (т.е. та температура, при, которой
наступает смерть человека) равна 43°С, при этой температуре наступают необратимые изменения
обмена веществ в организме, происходят тяжелые структурные повреждения клеток.
Летальная минимальная температура тела человека - 15-23 °С.
В зависимости от тех или иных условий возможны физиологические колебания
температуры тела. Так, нормальная температура, измеренная в прямой кишке,
влагалище, паховой складке, полости рта, оказывается на 0,2-0,4° С выше, чем в подмышечной впадине. У
детей обменные реакции протекают более интенсивно, а механизмы терморегуляции
несовершенны, отмечается более высокая температура тела, чем у взрослых. У
женщин температура тела определяется еще и фазами менструального цикла: в
период овуляции (разрыв зрелого фолликула и выход яйцеклетки) она повышается на
0,6-0,8° С. Почти у всех людей можно
обнаружить суточные колебания температуры тела, составляющие обычно 0,1-0,6°С. Максимальная температура тела
обычно регистрируется во второй половине дня (между 17 и 21 часами), а
минимальная - рано утром (между 3 и 6 часами).
Летом температура тела человека на 0,1-0,5°С выше, чем зимой. Повышение температуры тела наблюдается
после приема пищи, при интенсивной мышечной работе, сильном эмоциональном
напряжении (например, у актеров, студентов, спортсменов).
Измерение температуры тела человека носит название термометрия, она
проводится с помощью медицинского ртутного термометра. Этот термометр
представляет собой стеклянный резервуар, куда впаяны шкала и капилляр, имеющий
на конце расширение, заполненное ртутью. При нагревании столбик ртути начинает
поступать в капилляр, оставаясь затем даже при охлаждении на уровне
максимального подъема и опускаясь только при встряхивании. Шкала медицинского
термометра включает в себя диапазон измерений температуры от 34 до 42° С, с ценой одного деления 0,1°С.
Лихорадка (febris) - это
повышение температуры тела, возникающее как активная защитно-приспособительная
реакция организма в ответ на различные патогенные раздражители. Чаще всего это
пирогены - вещества белковой природы - патогенные бактерии и вирусы, их
токсины, а также продукты их распада. Лихорадка является ведущим симптомом
многих инфекционных заболеваний. Лихорадочные реакции могут наблюдаться и при
воспалениях неинфекционной природы (асептических), которые вызываются
механическими, химическими и физическими повреждениями. Лихорадкой
сопровождается также некроз тканей, развивающийся в результате нарушения
кровообращения, например при инфаркте миокарда. Лихорадочные состояния
наблюдаются при злокачественных новообразованиях, некоторых эндокринных
заболеваниях, протекающих с повышением обмена веществ (тиреотоксикоз),
аллергических реакциях, при нарушении функции центральной нервной системы
(термоневрозах) и т.д.
Лихорадку следует рассматривать как приспособительную (адаптивную)
реакцию организма, стимулирующую необходимые обменные процессы и облегчающую во
многих случаях борьбу с проникшими в организм бактериями и вирусами.
Пиротерапия (искусственное повышение температуры) используется при некоторых
заболеваниях (вялотекущих инфекциях).
Однако во многих ситуациях, высокая лихорадка может играть неблагоприятную роль
в течении и исходе заболевания (пожилой или ранний возраст, сопутствующие
заболевания и др.).
По степени повышения температуры различают: субфебрильную (не выше 38°С); умеренную или фебрильную
лихорадку (38-39°С);
высокую или пиретическую (39-41°С); чрезмерную или гиперпиретическую (свыше 41°С).
По длительности течения различают мимолетную (продолжительностью
несколько часов), острую (до 15 дней), подострую (15-45 дней) и хроническую
(свыше 45 дней) лихорадку.
По характеру колебаний температуры тела в течение суток (иногда в течение
более длительного периода) различаются следующие типы лихорадок: (Рис)
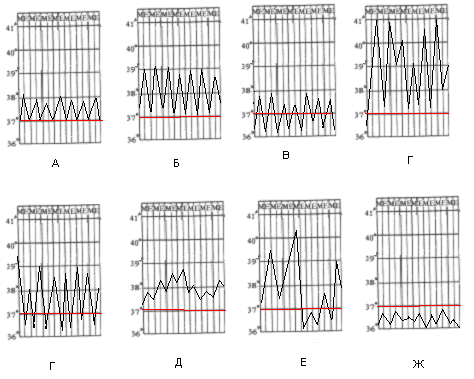
Рис. . Типы лихорадок.
А - постоянныя; Б - ремитирующая; В - пережающаяся; Г - гектическая; Д -
извращенная; Е - волнообразаная; Ж - нормальная температура.
1. Постоянная (febris continua) -
длительное повышение температуры с суточными колебаниями не более 1°С;
2. Ремиттирующая (послабляющая) (febris remittens) - длительная
лихорадка с суточными колебаниями температуры от 1 до 1,5°С без снижения до нормального уровня;
. Перемежающаяся лихорадка (febris intermittens) характеризуется суточными
колебаниями температуры свыше 1°С, но в утренние часы отмечается ее снижение до нормального уровня.
. Гектическая (febris hectica)
(истощающая) - лихорадка, характеризующаяся большими (на 3-5°С) подъемами и быстрыми спадами
температуры тела, повторяющимися несколько раз в сутки. Падение температуры
тела происходит до нормальных или субнормальных цифр - ниже 36°С;
. Извращенная лихорадка (febris inversa) -
проявляется сменой обычного суточного ритма, при которой утренняя температура
выше вечерней.;
. Волнообразная лихорадка (febris indulans), при которой более или менее
длительные периоды постоянного повышения температуры чередуются с периодами
нормальной температуры на протяжении нескольких дней.
. Неправильная лихорадка (febris atypica), характеризуется отсутствием закономерностей
колебаний в течение суток.
По скорости снижения различают критическое и литическое падение
температуры.
Предложенные более века назад эти типы температурных кривых сохраняют
определенное диагностическое значение и в настоящее время, но широкое
применение современных антибактериальных и жаропонижающих средств уже с первых
дней заболевания приводит к тому, что температурная кривая утрачивает ту форму,
которая сохранилась бы при естественном течении заболевания.
Следует отметить, что больные субъективно по-разному переносят повышение
температуры: некоторые пациенты уже при субфебрильной температуре испытывают
тяжелое недомогание.
Уход за лихорадящими больными во многом зависит от стадии лихорадки.
Первая стадия лихорадки представляет собой период нарастания температуры.
Отмечается значительное преобладание теплопродукции над теплоотдачей. Клинически
это проявляется ознобом, тянущими болями в мышцах, головной болью, бледностью и
цианозом (синюшностью) конечностей. В таких случаях необходимо больного согреть
(уложить в постель, укрыть дополнительным одеялом, обложить грелками, напоить
горячим чаем), решить вопрос о необходимости медикаментозной терапии,
внимательно следить за состоянием различных органов и систем организма.
Вторая стадия - относительно устойчивый период сохранения температуры на
высоких цифрах и характеризуется преимущественным равновесием процессов
теплопродукции и теплоотдачи. Ослабевает озноб, уменьшается спазм сосудов кожи,
и бледность сменяется гиперемией (покраснением). Больные в этот период обычно
жалуются на общую слабость, головную боль, чувство жара, сухость во рту. Могут
возникать серьезные нарушения функции сердечно-сосудистой и дыхательной систем:
увеличение частоты пульса (тахикардия), учащение дыхания (тахипноэ), иногда
снижение артериального давления (артериальная гипотония), поэтому всегда
необходимо решить вопрос о назначении соответствующих лекарственных средств. В
этой стадии могут отмечаться выраженные расстройства со стороны центральной
нервной системы - головные боли, бессонница и др., галлюцинации, бред, а у
маленьких детей - судороги. Необходим тщательный уход за полостью рта
лихорадящих больных, смазывание появляющихся в углах рта и на губах трещин
вазелиновым маслом или глицерином. Рекомендуют частое, дробное, обильное питье
(соки, морсы, компоты, минеральные воды) при отсутствии противопоказаний. Больным
на строгом постельном режиме подают судно и мочеприемник, проводят профилактику
пролежней.
Третья стадия лихорадки - стадия спада температуры, которая
характеризуется значительным преобладанием теплоотдачи над теплопродукцией
вследствие расширения периферических кровеносных сосудов, значительного увеличения потоотделения. Медленное падение температуры, которое
происходит в течение нескольких дней, носит название литического или лизиса.
Быстрое, часто в течение 5-8 часов падение температуры с высоких цифр (39-40°С) до нормальных или даже
субнормальных значений называется кризисом. Критическое падение температуры
тела требует от медицинских работников принятия энергичных мер: введения
препаратов, возбуждающих дыхательный и сосудодвигательный центры, способствующих
усилению сердечных сокращений и повышению артериального давления. Больного
обкладывают грелками, дают ему крепкий горячий чай, своевременно меняют
постельное и нательное белье.
Простейшие физиопроцедуры
Применение грелки, пузыря со льдом, банок и компрессов. Водолечение.
Применение озокерита и парафина. Оксигенотерапия.
Водолечение (гидротерапия) применяется для лечения и профилактики
простудных заболеваний и обострений хронических воспалительных процессов, а
также для закаливания организма. Противопоказаниями к водолечению являются
выраженный атеросклероз, гипертоническая болезнь 3 стадии, инфекционные
заболевания, активные фазы туберкулеза, новообразования, кровоточивость,
заболевания крови и кроветворных органов. Водолечение проводят обычно курсом от
12 до 30 процедур, ежедневно или через день (в зависимости от индивидуальной
переносимости). В водолечебные процедуры входят: ванны, душ, кишечные
промывания, купание, обливание, обмывание, обтирание, укутывание. Ванны могут
быть общими и местными. Среди местных различают полуванны (нижняя часть тела до
пояса), сидячие ванны (таз, нижняя часть живота и верхняя часть бедер без
погружения ног), ножные ванны (от стоп до колен в зависимости от назначения).
По температуре воды ванны делят на холодные (до 20 °С), прохладные (до 30 °С),
индифферентные (34- 36 °С), теплые (до 38 °С), горячие (выше 39 °С).
Продолжительность принятия ванны обычно 15-30 минут. Непродолжительные холодные
ванны оказывают об-щетонизирующее действие, повышают обмен веществ, стимулируют
функции нервной и сердечнососудистой систем. Теплые ванны обладают
успокаивающим действием, нормализуя повышенную активность указанных систем
организма. Горячие ванны усиливают потоотделение и повышают обмен веществ.
Общие правила проведения процедуры принятия больным лечебной ванны. В
ванном помещении температура воздуха должна быть не ниже 25 °С и не должно быть
сквозняков. Ванну предварительно тщательно моют. Больного усаживают в ванну
так, чтобы он опирался на ее спинку, а под ноги при необходимости кладут
опорный щиток. При приеме любой ванны больного нельзя во время процедуры
оставлять одного, надо следить за его общим состоянием, цветом кожи (бледность,
резкое покраснение), пульсом.
Простая гигиеническая ванна из пресной воды является одним из способов
санитарной обработки. Температура воды 36-38°С, продолжительность процедуры
20-30 минут.
Общие ванны с постепенно повышаемой температурой являются
сильнодействующим раздражителем для системы кровообращения и дыхания. Во время
процедуры заметно учащаются пульс и дыхание. Ванну принимают не раньше чем
через час после еды. Медицинская сестра постоянно следит за состоянием
больного, повышая температуру воды с 37 до 40-42 °С. Продолжительность
процедуры не более 20 минут (у детей 5-7 минут). Во избежание перегрева на
голову пациента кладут платок, смоченный холодной водой. После ванны больного
насухо вытирают, укладывают в согретую постель (на кушетку), тепло укутывают. У
детей общие горячие ванны используют обычно при острых респираторных
заболеваниях, начинающемся синдроме крупа.
Ванны с растиранием применяют часто после тепловых водных процедур. Ванну
наполняют до половины водой температуры 34-35 °С. Спину сидящего в ванне
поливают водой из ковша и одновременно растирают мягкой щеткой, губкой. Затем
последовательно по той же методике растирают другие части тела (грудь, живот,
конечности). Процедуру повторяют, постепенно снижая температуру воды в ванне.
Длительность процедуры 10-15 минут. После ее окончания растирают кожу махровым
полотенцем, укладывают больного в постель, тепло укрывают. Курс лечения состоит
из нескольких процедур.
Жемчужные ванны получили свое название оттого, что пузырьки воздуха,
нагнетаемого под давлением в воду, напоминают жемчужины. Температура воды 35-
37 °С, продолжительность процедуры 10-20 минут, периодичность - через день. На
курс лечения обычно назначают до 15 ванн.
Горчичные ванны - Для приготовления общей горчичной ванны 200-300 г сухой
горчицы разводят в 10 л воды (38-40 °С) и полученный раствор выливают в ванну с
пресной водой необходимой температуры (обычно 37-38 °С для общей ванны).
Длительность процедуры 5-7 минут.
Шалфейные ванны назначают при невритах, травмах опорно-двигательного
аппарата, хронических аднекситах. Используют жидкий или сгущенный конденсат
мускатного шалфея из расчета соответственно 4-5 л или 200 г на 100 л воды.
Тщательно размешивают воду (35-37 °С) в ванне. Продолжительность процедуры
12-16 минут, курс лечения 15-20 ванн.
Хлоридно-натриевые ванны приготовляют путем растворения в горячей воде
поваренной соли (натрия хлорид) из расчета 2,5 кг соли на 100 л воды. Воду
охлаждают до 35-36 °С. Ванну принимают через день по 10-15 минут. На курс
лечения до 15 процедур.
У детей хлоридно-натриевые ванны готовят из расчета 100-150 г натрия
хлорида на ведро пресной воды (10 л). Детям до 1 года первую ванну готовят с
водой температуры 36-36,5 °С, а затем через каждые 3-4 дня понемногу снижают
температуру, доводя до 35 °С. Продолжительность первой ванны 3 минут. Затем
через каждые 2- 3 процедуры их длительность увеличивается на 1 минуту, доходя
до 10-15 минут (в зависимости от возраста ребенка). На курс лечения 15-20 ванн
через 1-2 дня. После соляной ванны детей обливают водой более низкой
температуры (на 1 °С), насухо вытирают, укладывают в постель и тепло укрывают.
Иногда в хлоридно-натриевую ванну добавляют хвойный экстракт.
Йодо-бромные ванны - Растворяют 100 г натрия иодида и 250 г калия бромида
в 1 л воды (хранят раствор в темной бутыли в защищенном от света месте). В
горячей воде растворяют 2 кг натрия хлорида, добавляют 100 мл раствора брома и
йода, выливают их в ванну и обычной водой доводят ее до нужного объема и
температуры (35-36 *С). Продолжительность процедуры 10-15 минут, периодичность
- через день, курс лечения 12-15 ванн.
Радоновые ванны - требуют для своего приготовления соблюдения техники
безопасности и инструктажа. Приготавливают ванны из раствора радона (газ),
полученного при распаде радия. Продолжительность процедуры 10-15 минут через
день при температуре воды 35-37 °С. На курс лечения 12-15 ванн.
Кислородные ванны приготавливают непосредственно перед процедурой. В
ванну объемом 200 л высыпают 100 г натрия гидрокарбоната, наливают 50 мл 5 %
раствора сульфата меди (медный купорос) и 200 мл технического пергидроля. Воду
тщательно перемешивают, через 10 минут происходит максимальное выделение
кислородных пузырьков, и больного помещают в ванну. Температура воды 35-37 °С,
длительность процедуры 10-15 минут, на курс лечения 15-20 ванн ежедневно или
через день.
Хвойные ванны - 20-30 мл хвойного экстракта, или 10-20 г- порошка
разводят в 100 л воды в ванне. Продолжительность процедуры 7-10 минут при
температуре воды 36-37°С. На курс лечения 15-20 процедур через день.
Ванны с перманганатом калия обычно применяют у детей при заболеваниях
кожи и опрелостях. В ванну добавляют 5 % раствор калия перманганата до
бледно-розовой окраски воды (или 2-3 кристалла на ведро воды). Температура воды
37-38 °С, продолжительность 5-10 минут, на курс лечения 6-10 ванн через день.
Крахмальные ванны оказывают подсушивающее и противозудное действие.
Картофельный крахмал разводят в холодной воде (100 г на 10 л) и добавляют в
ванну. Температура воды в ванне 37-38 °С, продолжительность 7-10 минут (у
детей) ежедневно или через день. На курс лечения 10-15 ванн.
Местные ванны. Из местных ванн чаще других используют сидячие ванны с
перманганатом калия, горячие ножные горчичные ванны (100-200 г горчицы на ведро
воды, температура воды 39-40 °С, экспозиция до 10-15 минут, сидячие крахмальные
ванны.
Контрастный душ. Кратковременный холодный и горячий душ обладает
тонизирующими и освежающими свойствами, продолжительный - понижает возбудимость
чувствительных и двигательных нервов, повышает обмен веществ. Теплый душ
оказывает седативное действие. Детям с 2 лет разрешается принимать душ в
качестве закаливающей процедуры.
Восходящий душ. Для восходящего душа имеется специальная установка в виде
стула с вырезом в сиденье, куда снизу поступает струя воды, распыляемая
сетчатой насадкой. В зависимости от показаний на промежность направляют теплую
или холодную воду. Длительность процедуры 2-5 минут ежедневно, на курс лечения
до 20 процедур.
Постановка горчичников
Горчичники - пластырь, лист плотной бумаги, покрытый слоем горчичного
порошка, вызывающий прилив крови и оказывающий противовоспалительное и
обезболивающее действие. Они применяются в качестве средства, раздражающего
кожу, расширяющего кожные кровеносные сосуды. Их используют при заболеваниях
верхних и нижних дыхательных путей, гипертонической болезни, болей в области
сердца. Действие горчичников обусловлено содержанием аллилового масла в
горчице. Пригодный к употреблению готовый горчичник не осыпается и издает
острый запах горчицы. Срок хранения горчичника 6-8 месяцев.
Постановка горчичников. Горчичник можно ставить на любой участок здоровой
кожи. Перед употреблением смачивают горчичник теплой водой и прикладывают
горчицей к коже на 10-15 минут. После постановки горчичников сверху кладут
сложенное полотенце и укрывают больного. При повышенной чувствительности кожи
можно проложить между кожей и горчицей смоченный в воде кусок папиросной или
туалетной бумаги. Ставить горчичник на кожу через газету, полотняную ткань или
стороной, обратной горчице, целесообразно только у детей раннего возраста. По
окончании процедуры кожу обмывают, удаляя остатки горчицы, и вытирают досуха.
Противопоказания горчичники нельзя ставить при заболеваниях кожи и при
кровотечениях. Не рекомендуется ставить горчичники на одно и то же место, так
как это может вызвать развитие пигментации кожи.
Постановка пиявок
Пиявки - двуполые черви оливково-зеленого цвета, живущие в пресной воде.
На головном узком конце пиявки имеют присос, в глубине которого расположен рот
с зубчиками. С помощью зубчиков пиявка прокусывает кожу человека, а затем
высасывает кровь. При этом пиявки выделяют гирудин, препятствующий свертыванию
крови. Применяются для местного кровоизвлечения и кровоотвлечения. Они показаны
при церебральной форме гипертонической болезни, прединсультных состояниях, воспалительных процессах, заболеваниях
печени, тромбофлебитах. Противопоказаниями к постановке пиявок являются: кровоточивость, малокровие,
одновременное лечение антикоагулянтами, болезни кожи, септические и
аллергические заболевания. Хранятся пиявки в стеклянных широкогорлых банках с
речной или водопроводной водой комнатной температуры. Хлорированную
водопроводную воду, губительную для пиявок, предварительно отстаивают в течение
суток. Меняют воду ежедневно. Для лечения пригодны подвижные пиявки,
сокращающиеся при прикосновении. Ели на теле пиявки есть узелки, уплотнения или
язвы, а тело мягкое и покрыто слизью - пиявка непригодна и подлежит удалению.
Для постановки пиявок готовят стерильный лоток, пинцет, перекись водорода,
подсоленную воду, раствор глюкозы, пробирку, мензурку, стерильные тампоны,
салфетки, перевязочный материал (Рис.24,Б).
Кожу на месте постановки пиявок при необходимости бреют, моют, протирают
ватой, смоченной горячей водой, вытирают. Во время процедуры больной должен
лежать. Пиявки охотно присасываются к теплой коже, смоченной сладкой водой.
Нельзя смазывать кожу пахучим мылом, эфиром или йодом, так как в этом случае
пиявка не присосется. Удобнее предварительно отсадить в отдельный сосуд из
общей банки чуть большее количество пиявок, чем предполагается для процедуры.
Достают пиявку, помещают ее в пробирку или мензурку хвостовым концом вниз и
подносят к коже, направляя пинцетом к месту присоса. После того как пиявка
прокусит кожу и присосется, в передней части ее тела появляются волнообразные
движения. Пробирку убирают, а под пиявку подкладывают кусочек марли или ваты,
чтобы не прикрепилась к коже задняя присоска (это уменьшает активность
сосания). Пиявка обычно держится от 30 до 60 минут и сама отпадает. Для
активации «заснувшей» пиявки вдоль ее тела можно провести несколько раз ватой,
смоченной теплой водой. Каждая пиявка отсасывает 2-10 мл крови и еще 10-40 мл
выделяется при кровотечении из места укуса (6-24 часа). Отпавших пиявок
уничтожают в растворе формалина или нашатырного спирта. Отрывать пиявку нельзя,
так как при этом можно поранить кожу больного и вызвать значительное
кровотечение. Если пиявки накладываются не для кровоизвлечения, а для того,
чтобы после прокусывания кожи выделился гирудин, то после присасывания
прикасаются к телу пиявки ватой, смоченной спиртом или йодом.
Пиявки не ставятся на ладони и подошвы, так как кожа в этих местах
слишком плотная, а также в местах, где вены и артерии расположены близко от
поверхности кожи или кожа отличается особой чувствительностью (Рис.,А).
На место укусов накладывают сухую стерильную повязку (при необходимости
давящую) с большим количеством ваты. Смену повязки производят через сутки.
Ранки заживают 2-3 дня. При стенокардии и инфаркте миокарда пиявок ставят на
область сердца слева от грудины (6-12 штук); при тромбофлебитах - вдоль
затромбированной вены в шахматном порядке на 1 см справа и слева от нее (6- 12
штук); при гипертонической болезни и тромбозах мозговых сосудов - на
сосцевидные отростки по вертикальной линии, отступая 1 см от ушной раковины (4-
6 штук); при глазных заболеваниях - на височную область на уровне глазной щели
(1-2 штуки); при геморрое - на область копчика и вокруг заднепроходного
отверстия (6-8 штук); при застойной печени - в правом подреберье вдоль
реберного края (8-12 штук).
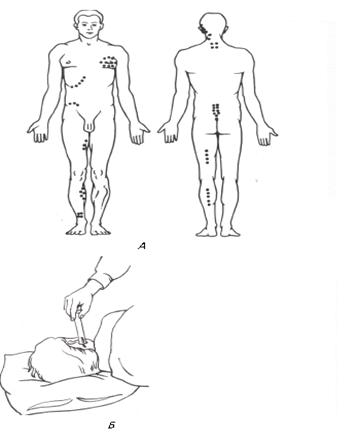
Рис.. Постановка пиявок.
А - Места постановки пиявок. Б - Техника постановки пиявок.
Медицинская сестра во время процедуры следит за состоянием больного, а
также за тем, чтобы пиявки не расползлись. Не рекомендуется показывать больному
пиявок перед проведением процедуры, так как это чаще всего вызывает неприятные
ощущения. Необходимо также следить за пульсом и артериальным давлением
пациента. Наблюдение за больным после снятия пиявок продолжается до момента
образования корочки на месте присасывания пиявки. У больных может появиться зуд
и нагноение при загрязнении ранок; кровотечение при неправильном выборе места
наложения над сосудом (пиявка прокусывает сосуд). Если через 2-3 дня после
постановки пиявок ранки от укусов все еще кровоточат, то их можно прижечь
кристаллами калия перманганата.
Компрессы представляют собой разновидность отвлекающей терапии. Они
применяются для рассасывания местных воспалительных процессов на коже, в
подкожной жировой клетчатке и нижележащих тканях. Противопоказаниями к
назначению компрессов являются гнойничковые заболевания, нарушения целости
кожного покрова, мокнутия кожи. Компрессы бывают общие и местные, а также
согревающие, холодные и горячие. К общим компрессам относится общее влажное
укутывание. Согревающий компресс вызывает прилив крови к очагу воспаления, что
способствует рассасыванию инфильтрата, снятию отека. Он применяется также как
спазмолитическое средство. Согревающий компресс состоит из 3 слоев: 1) кусок
ткани в несколько слоев, смоченный водой комнатной температуры, отжимают и
прикладывают к коже; 2) на него кладут кусок клеенки, вощеной бумаги или
пленки, на 2-3 см выступающий за края влажного слоя; 3) сверху укладывают
толстый слой ваты еще большего размера. Все слои плотно прикрепляют к телу
несколькими оборотами бинта, а также платком или шарфом. Через 6-8 часов
компресс заменяют сухой теплой повязкой или протирают кожу спиртом во избежание
мацерации. Помимо воды растворами для компресса могут быть водка, разбавленный
50 % спирт, одеколон, свинцовая вода, слабый уксус (1 чайная ложка на 500 мл
воды), камфорное масло и др. Холодные компрессы (примочки) применяют при
ушибах, лихорадке (на голову), при травмах, кровотечениях, острых
воспалительных процессах на коже с эрозиями и мокнутием. Для холодного
компресса берут кусок ткани, сложенный в несколько слоев, смачивают в холодной
(лучше со льдом) воде, отжимают и накладывают на нужное место. Каждые 2-3 минут
в течение часа компресс заменяют новым. Иногда к воде добавляют свинцовую воду,
уксус, жидкость Бурова (2 столовые ложки на 500 мл воды). Помимо этого для
лекарственных примочек используют раствор борной кислоты, раствор фурацилина
(1:1000). Горячий компресс состоит из ткани, сложенной в несколько слоев и
смоченной горячей водой (50-60 °С), клеенки и сверху толстой, желательно
шерстяной ткани. Через каждые 5-10 минут компресс надо менять.
Аналогичным действием обладают припарки. Для припарки вместо ткани
используют грелку или мешочек, наполненный льняным семенем (отрубями, ромашкой,
сенной трухой), предварительно проваренным или распаренным. Мешочек отжимают и,
остудив (чтобы не обжечь кожу), прикладывают к коже; сверху прикрывают клеенкой
и. теплой тканью (ватой), закрепляют бинтом. Процедура оказывает рассасывающее,
болеутоляющее действие на воспалительный очаг.
Холод применяется при острых воспалительных процессах, кровотечениях,
ушибах, как болеутоляющее, кровоостанавливающее средство вследствие сужения под
его влиянием кровеносных сосудов. Для местного применения холода используют
пузырь со льдом, в котором низкая температура сохраняется более длительно.
Пузырь для льда представляет собой резиновый мешок с широким отверстием и
плотно закручивающейся пробкой. Лед разбивают на мелкие кусочки и заполняют ими
мешок до половины объема. Выжимают из пузыря воздух и завинчивают пробку. Чтобы
не вызвать чрезмерного охлаждения кожи и даже ее отморожения пузырь кладут на
полотенце, сложенное вчетверо. Если пузырь стал мокрым, его следует вытереть.
При появлении резкой боли, его подвешивают над больным местом. По мере таяния
льда воду сливают и подкладывают новые кусочки льда. Холод можно держать в
течение суток с небольшими перерывами. В холодильнике у медсестры всегда должен
быть лед.
Грелки.
Используются как местная тепловая процедура при поверхностно расположенном
воспалительном очаге в фазе инфильтрации, рассасывании гематом, при миозитах,
для снятия спазмов гладкой мускулатуры желчного пузыря и желчных ходов,
кишечника и других органов. В домашних условиях они могут применяться для
согревания недоношенных детей.
Резиновую грелку заполняют горячей водой (температура 60-70ºС ) только наполовину. Воздух над
водой по возможности удаляется, после чего грелку плотно закрывают пробкой,
чтобы не протекала вода. Во избежание ожогов грелку перед наложением на больной
участок тела заворачивают в полотенце. Можно использовать электрические грелки.
Но к грелкам, как и к остальным методам теплового лечения, нужно относиться с
осторожностью. Противопоказанием к применению являются: острые воспалительные
процессы в органах брюшной полости (аппендицит, холецистит, панкреатит,
опухоли, кровотечения в первые часы после ушибов тканей).
Парафинолечение
Наслаивание
парафина. Расплавленный парафин температуры 52-55 ºС наносят слоем 1-2 см на
соответствующий участок кожи плоской малярной кистью. Затем покрывают
компрессной клеенкой или вощеной бумагой и укутывают одеялом или специальными
ватниками. Температура такой аппликации - около 50º
С.
Парафиновая ванна. Кисть, стопу сначала обмазывают парафином температуры
50-55 ºС , а затем погружают в деревянную
ванночку или клеенчатый мешок, наполненный расплавленным парафином с
температурой 60-65 ºС .
Салфетно-аппликационное применение парафина . После нанесения на кожу по
первому способу 1-2 слоев парафина (толщина - 0,5 см) накладывают марлевую
салфетку, сложенную в 8-10 слоев, смоченную в парафине с температурой 65-70ºС и слегка отжатую. Салфетку
покрывают клеенкой, а затем одеялом или ватником.
Кюветно-аппликационное применение парафина. Расплавленный парафин
разливают в кюветы глубиной 5 см, выложенные медицинской клеенкой, выступающей
за ее края на 5 см (размеры кюветы должны соответствовать площади наложения
парафина). Толщина слоя парафина в кювете должна быть не менее 1-2 см.
Остывающий, но еще мягкий парафин (50-54º С ) вынимают из кювета вместе с
клеенкой, накладывают на участок тела, подлежащий воздействию, а затем все
покрывают одеялом или ватником.
Процедура парафинолечения занимает от 30 до 60 мин, проводится через день
или ежедневно. Курс лечения - 12-20 процедур. После процедуры следует отдыхать
не менее 30-40 мин. При наложении парафина на небольшие участки с неровной
поверхностью лучше пользоваться методикой наслаивания. Методика парафиновой
ванны удобнее для суставов рук и ног. Салфетно-аппликационная и
кюветно-аппликационная методики широко применяют на ровных поверхностях кожи
различных размеров.
Озокеритовая ванна. Кисть или стопу обмазывают озокеритом с температурой
не выше 45-55 º С и погружают в клеенчатый мешок, заполненный озокеритом с
температурой 55-65 º С . Мешочек завязывают по краю стягивающим узлом.
Конечность, помещенную в мешочек, укутывают в теплое одеяло.
Салфетно-аппликационное применение озокерита (озокеритовый компресс).
Марлевую салфетку, смоченную в расплавленном озокерите и сложенную в 6-8 слоев,
отжимают корнцангом и кладут на клеенку для остывания до необходимой
температуры. Озокеритовый компресс делают из двух таких многослойных марлевых
салфеток, укладывая их одна на другую. Сверху покрывают вощеной бумагой,
клеенкой и ватником. Температура первой прокладки, прилегающей к коже, не выше
45-500 С, второй (меньшей по размеру) - 60 и даже 70-800 С.
Кюветно-аппликационное применение озокерита. Расплавленный озокерит наливают
в металлические кюветы глубиной 5 см на клеенку с выступающими краями до 5 см.
Размеры кюветы должны соответствовать площади наложения озокерита. Остывая,
озокерит превращается в лепешку толщиной 2-5 см. Такую лепешку извлекают из
кювета вместе с клеенкой и накладывают на кожу; поверх нее помещают слой серой
ваты или ватник и все укутывают. Процедуры длительностью 30-60 мин проводят
через день или 2 дня подряд с перерывом на 3-й день, реже - ежедневно. Курс
лечения - 10-15 процедур.
Оксигенотерапия. Этот метод применяют при многих заболеваниях органов
кровообращения и дыхания, активно используют и в гнойной хирургии, при
заболеваниях сосудов. Чистый кислород не применяется, так как он угнетает
дыхательный центр. При длительном вдыхании чистого кислорода развиваются
судороги и возможна потеря сознания. Оксигенотерапию можно осуществлять
ингаляционным (через дыхательные пути) либо неингаляционным (подкожно, а также
через пищеварительный тракт) методами. Введенный любым способом кислород не
только восполняет недостаток его в организме, но оказывает и местное
воздействие. Хранят и перевозят кислород в баллонах, окрашенных в голубой цвет.
В крупных лечебных учреждениях организована централизованная подача кислорода.
Кислородные баллоны находятся в специальном изолированном помещении, откуда по
системе металлических трубок кислород поступает к дозиметрам, где он
увлажняется и через носовой катетер подается больному (Рис).
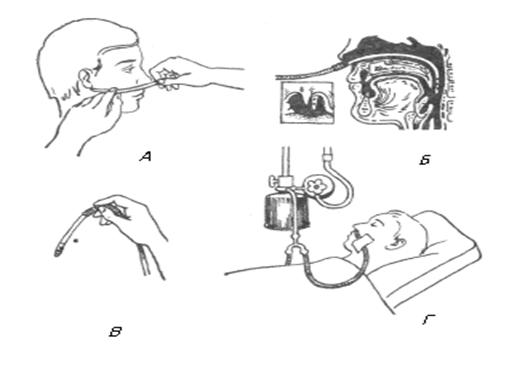
Рис.. Оксигенотерапия с помощью носового катетера.
А - Измерение глубины введения катетера. Б - Правильное положение
носового катетера. В - Носовой катетер. Г - Оксигенотерапия при
централизованной подаче кислорода.
Под оксигенотерапией понимают применение кислорода в лечебных целях,
Показания: острая или хроническая дыхательная недостаточность, сопровождающаяся
цианозом, (сердцебиением), снижением парциального давления кислорода в тканях. Для
лечения используют газовую смесь, содержащую 50-60% (до 80%) кислорода (чистый
кислород может оказать токсическое действие на организм человека). При
отравлении угарным газом применяют карбоген (газовая смесь, содержащая 95%
кислорода и 5% углекислого газа), при отеке легких - смесь из 50% кислорода и
50% спирта (этиловый спирт является пеногасителем).
Существуют следующие способы подачи кислорода:
- кислородная подушка - чаще применяется в домашних условиях,
больной вдыхает кислород через трубку или мундштук;
- через носовые катетеры - применяется в медицинских учреждениях с
использованием баллонов со сжатым кислородом или
централизованной подачей кислорода в палаты, при этом катетеры
вводят в носовые ходы на глубину, равную расстоянию от крыльев
носа до мочки уха; (Рис . А,Б,В).
- через маску - при накладывании на лицо маска покрывает
рот и нос, она имеет вдыхательный и выдыхательный каналы. Тубус
вдыхательного канала соединен с дыхательным мешком из тонкой
резины, в котором во время выдоха накапливается кислород, а при
вдохе он активно засасывается легкими.
Следует помнить, что кислород должен быть увлажнен (пропусканием через
воду в аппарате Боброва) (Рис.,Г).
Наиболее простым способом оксигенотерапии является ингаляционный способ
через подушку. Для наполнения подушки кислородом снимают мундштук, открывают
кран, подсоединяют трубку подушки к редуктору. Медленно открывают кран
(вентиль) редуктора, наполняют подушку, закрывают краны редуктора и подушки,
надевают мундштук. Перед употреблением мундштук протирают спиртом, обертывают
влажной марлей для увлажнения кислорода, прикладывают ко рту больного и
открывают кран на трубке подушки. Кислородные подушки бывают объемом 25-75 л.
Средняя скорость подачи кислорода должна быть 4- 5 л в минуту. При этом способе
оксигенотерапии происходит большая потеря кислорода, трудно установить его
концентрацию и равномерность поступления в дыхательные пути.
Правила пользования кислородной подушкой
лихорадка температура физиопроцедура кислородный
Оснащение: кислородная подушка (прорезиненный мешок емкостью 10 -25 л с
резиновой трубкой, вентилем и мундштуком), стерильные носовые катетеры, вазелин,
70% раствор спирта, лоток, пластырь, резиновая или пластиковая трубка.
Перед применением кислорода необходимо убедиться в проходимости
дыхательных путей!
1. Наполнить кислородную подушку из баллона (при этом следует
стоять сбоку, чтобы струя кислорода не повредила глаза),
2. Обработать воронку или мундштук подушки стерильной марлевой
салфеткой, смоченной в 70% растворе спирта,
. Положить в воронку (или обернуть мундштук) 2-3 слоя сте-
рильной марли, смоченной в воде для увлажнения кислорода,
. Приставить воронку ко рту пациента или вставить мундштук в рот,
после чего открыть вентиль на резиновой трубке.
. Скорость поступления кислорода можно регулировать путем нажатия
на подушку рукой.
Правила подачи кислорода через носовые катетеры
Оксигенотерапия через носовые катетеры. При этом способе потеря кислорода
уменьшается. Для проведения процедуры на трубку вместо мундштука надевают
тройник, а на два его свободных конца - два стерильных катетера, смазанных на
носовом конце вазелиновым маслом. Можно проделать в носовом конце катетеров
добавочные отверстия. Катетеры вводят через нижние носовые ходы в носоглотку и
фиксируют завязками у крыльев носа (Рис). Кислород можно подавать из подушки,
баллона или центрального распределителя и увлажнять через аппарат Боброва.
1. Стерильные носовые катетеры № 8- 12 смазать вазелином.
2. Ввести катетер через нос по нижнему носовому ходу до задней
стенки глотки на глубину, равную расстоянию от крыльев носа до мочки уха
пациента.
. Если больной в сознании, его можно попросить открыть рот и
визуально проконтролировать введение катетера в носоглотку.
. Наружную часть катетера соединить с резиновой или пластиковой
трубкой, соединенной с централизованной системой подачи кислорода в палаты.
. Открыть вентиль редукторного баллона с кислородом.
. Через каждые 30-60 минут менять положение катетера с
целью предупреждения пролежней и высушивания слизистой носовых ходов.
Необходимо помнить, что сжатый кислород при соприкосновении с маслами,
жирами, нефтью активно вступает с ними в соединения, вызывая воспламенение и
взрыв, поэтому недопустимо нахождение рядом с кислородными баллонами
промасленной ветоши, одежды, а также любых предметов, испачканных свежей
краской. Необходимо исключить курение в помещении, где хранится баллон, а также
нахождение его вблизи источников тепла и света. Существуют также способы подачи
кислорода через кислородную палатку. Последний способ наиболее эффективен и
позволяет дозировать скорость подачи и концентрацию кислорода в палатке.
Литература
лихорадка
температура физиопроцедура кислородный
Садикова,
Н.Б. Современный справочник медицинской сестры / Н.Б. Садикова. - Минск :
Современный литератор, 1998. - 736 с. 616 С-14 Аб/науч*
Сборник
ситуационных задач по сестринскому делу (с эталонами ответов) / А.Р. Вайсберг
[и др.] ; ред. Т.В. Поздеева. - Н.Новгород : НижГМА, 2010. - 72 с. 616 С-232
Аб/уч1, Аб/науч
Сестринское
дело : учебник для студ. мед. вузов. В 2-х т. / под ред. Г.П. Котельникова. -
2-е изд.. - Самара : Перспектива, 2004. 616 С-333 Аб уч/1, Аб/науч
Сестринское
дело : учебник для студентов факультетов высшего сестринского образования
медицинских вузов, студентов медицинских колледжей и училищ страны. В 2-х т.
Т.1.
Гуманитарный, психолого- педагогический, административно- управленческий блоки
/ под ред. А.Ф. Краснова. - Самара : Перспектива, 2002. - 368 с. 616 С-333 Аб
уч/1, Аб/науч