Наблюдение и уход за пациентами при нарушении функции органов желудочно-кишечного тракта, печени и желчевыводящих путей
Реферат
Наблюдение и
уход за пациентами при нарушении функции органов желудочно-кишечного тракта,
печени и желчевыводящих путей
Больные с различными заболеваниями пищеварительной системы,
такими как язвенная болезнь, хронический гастрит, холецистит, желчнокаменная
болезнь, панкреатит, энтерит, колит и т.д. составляют значительную часть
пациентов терапевтических и хирургических отделений и поликлиник. Причины
возникновения, течение, диагностику и лечение заболеваний пищеварительной
системы изучает раздел внутренних болезней - гастроэнтерология. В диагностике
заболеваний пищеварительной системы используются различные методы -
рентгенологические, эндоскопические и ультразвуковые, которые требуют
специальной подготовки больного.
Боли - относятся к наиболее частым симптомам
заболеваний пищеварительной системы. Механизм их возникновения может быть
различным. Боли, появляющиеся при нарушении моторной функции органов
пищеварения (спазме или, наоборот, растяжении), носят название висцеральных.
Они наблюдаются, например, при кишечной колике, почечной колике, неосложненной
язвенной болезни и т.д., имеют схваткообразный или напротив, ноющий диффузный
характер, распространяются в различные участки тела.
В тех случаях, когда в патологический процесс вовлекается
листок брюшины, покрывающий органы пищеварения, например, при прободной язве
желудка или двенадцатиперстной кишки. Начинают раздражаться его нервные
окончания, и появляются перитонеальные боли, обычно четко локализованные,
постоянные, носящие острый, режущий характер, усиливающиеся при движении и
сопровождающиеся напряжением мышц брюшной стенки. При оценке болей учитывают их
интенсивность, характер, локализацию, наличие или отсутствие распространения,
продолжительность, периодичность и др. Необходимо иметь в виду, что боли в
животе могут появляться не только при заболеваниях пищеварительной системы, но
и при болезнях сердца (инфаркт миокарда), органах дыхания (крупозная
пневмония), неврологических заболеваниях.
Нередко больные плохо переносят боли. Больного следует
успокоить, уложить, уточнить причины. О возникновении болей в животе следует
немедленно сообщить врачу. Медицинская сестра не имеет права самостоятельно
назначать в этих случаях какие-либо лекарственные средства или тепло (грелка)
на живот, так как иногда это может привести к тяжелым осложнениям. Кроме болей,
при заболеваниях органов пищеварения часто встречаются различные диспепсические
расстройства (нарушение пищеварения) к которым относятся тошнота, рвота,
отрыжка, изжога, нарушение аппетита, ощущение неприятного вкуса во рту, запор,
понос и др.
Изжога - ощущение жжения за грудиной и в верхней части
подложечной области, возникающее в результате заброса кислого содержимого
желудка в пищевод.
Отрыжка - обусловлена периодически возникающим сокращением
гладкой мускулатуры желудка и внезапным поступлением в полость рта воздуха, а
иногда и небольшой порции желудочного содержимого (срыгивание). Чаще всего
отрыжка возникает при повышенном газообразовании в желудке вследствие
усиленного брожения пищи при замедленной эвакуации из желудка.
Нарушение аппетита - понижение его вплоть
до полной потери (анорексия).
Запор - задержка стула.
Понос - частый жидкий стул.
Рвота - это непроизвольное выбрасывание
(сложнорефлекторный акт) содержимого желудка наружу через пищевод, глотку, рот
(иногда через носовые ходы). Рвота встречается при различных заболеваниях:
повышении внутричерепного давления ("центральная" рвота),
отравлениях, многих заболеваниях внутренних органов. Рвоте могут предшествовать
тошнота и слюнотечение. Обычно рвота желудочного происхождения приносит
больному облегчение. Следует отметить, что состояние больного в момент рвоты
независимо от причин ее вызвавших, тяжелое и задача медицинской сестры - помочь
больному справиться с этим тяжелым симптомом. Рвота как симптом имеет важное
диагностическое значение. Следует уточнять время возникновения данного
симптома, объем, характер, цвет, запах, консистенцию рвотных масс. Частая и
обильная рвота (неукротимая) приводит к развитию в организме обезвоживания и тяжелых
электролитных нарушений, которые в свою очередь, способствуют развитию
расстройств сердечной деятельности, нарушению функции почек и др.
Заболевания печени и желчевыводящих путей встречаются очень
часто и занимают значительное место среди болезней пищеварительной системы. Они
могут возникать самостоятельно, а также в результате других заболеваний органов
пищеварения (гастриты, язвенная болезнь, панкреатиты и др.). Поэтому проблема
заболеваний печени и желчевыводящих путей имеет не только медицинское, но и
социальное значение.
При заболеваниях печени и желчных путей наиболее часто наблюдаются
боли
в животе, диспепсические явления, кожный зуд, желтуха, увеличение размеров
живота, лихорадка.
Боли
локализуется в области правого подреберья, иногда в области надчревья и в
зависимости от вызывающих их причин имеют различный характер. В одних случаях
это длительные, тупые боли, в других - очень сильные, приступообразные.
Длительные
боли - неинтенсивные, продолжительные в области правого подреберья. Они
возникают от нарушения режима питания и могут быть обусловлены воспалительными
процессами в желчных путях и увеличением печени. Приступообразные боли
возникают внезапно и быстро приобретают чрезвычайно резкий характер.
Приступообразные боли в правом подреберье, возникающие после употребления
острой, жирной, жареной пищи и иррадирующие (распространяющиеся) в правую
лопатку, плечо и ключицу. Эти боли наблюдаются при заболеваниях желчных путей и
называются желчными коликами. Они непосредственно связаны с движением камней по
желчному протоку.
Во время желчной колики важно оказать помощь больному, так
как заболевание может осложняться кроме желчной колики, при крупных камнях
гангреной желчного пузыря, желчным перитонитом.
Диспепсические жалобы - понижение аппетита,
неприятный, часто горький вкус во рту, отрыжка, тошнота, рвота, запоры или
поносы.
Лихорадка наблюдается при остром воспалительном процессе в
желчном пузыре и желчных путях, при абсцессе и раке печени, гепатите.
Кожный зуд - частый симптом болезни печени и желчевыводящих
путей. Его появление обусловлено накоплением в крови значительного количества
желчных кислот.
Желтуха - часто встречающийся симптом при заболеваниях
печени и желчных путей. Ее появление объясняется повышенным содержанием в крови
билирубина.
Увеличение размеров живота может быть следствием накопления
асцитической жидкости в брюшной полости в результате затруднения оттока крови
от кишечника по воротной вене, значительного метеоризма.
Помощь
при желчной колике:
1. Вызвать
врача для оказания неотложной помощи.
2. Уложить пациента на бок или на спину, повернув
голову набок, для предупреждения аспирации рвотных масс.
3. Успокоить создать полный покой для снижения
интенсивности боли.
. Наблюдать за пациентом до прихода врача с целью
контроля за общим состоянием.
. Приготовить лекарственные средства для купирования
желчной колики.
. По назначению врача ввести 5 мл баралгина в\м или 1
мл 0,25 % раствора платифиллина (подкожно).
Во время рвоты важно своевременно оказать помощь больному,
так как рвотные массы, особенно при бессознательном состоянии больного, могут
попасть в дыхательные пути, вызывая тяжелую инспираторную одышку, а затем и
аспирационную пневмонию (Рис.).
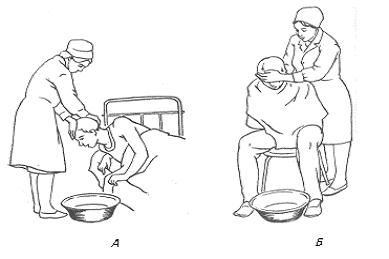
Рис. Помощь при рвоте.
А - Помощь при рвоте больному с постельным
режимом активности.
Б - Помощь при рвоте больному с общим режимом
активности.
Последовательность действий, если позволяет
состояние пациента таковы.
1. Усадите больного и наденьте клеенчатый фартук;
2. Подставьте к ногам таз или ведро;
. Придерживайте при рвоте голову больного, положив ему
ладонь на лоб;
. После рвоты дайте больному прополоскать рот водой и
вытрите ему лицо полотенцем;
. Оставьте рвотные массы в тазу до прихода врача.
При отравлении неизвестным ядом рвотные массы следует собрать
в чистую сухую банку, плотно закрыть ее крышкой и отправить в лабораторию,
заполнив направление. Помогая больному при рвоте, следует ободрить и успокоить
его.
Если больной настолько ослаблен, что не может сидеть, или
находится в бессознательном состоянии, то медицинская сестра должна сделать
следующее:
. Повернуть больного в постели набок (если невозможно
изменить положение больного, надо повернуть набок его голову во избежание
аспирации рвотных масс - попадании их в дыхательные пути);
2. Шею и грудь накрыть полотенцем;
. Подставить ко рту почкообразный лоток;
. После каждого акта рвоты обрабатывать полость рта
водой или 2% раствором натрия гидрокарбоната (при необходимости следует
предварительно отсосать рвотные массы из полости рта грушевидным баллоном).
Медицинская сестра должна неотлучно находиться рядом с
больным, внимательно наблюдая за его состоянием, не допуская аспирации рвотных
масс. Если в рвотных массах появилась алая кровь (кровотечение из пищевода) или
они имеют вид кофейной гущи (кровотечение из желудка), нужно немедленно сделать
следующее, поскольку это грозный симптом, требующий немедленных мероприятий.
. Уложить больного, приподняв ножной конец кровати;
2. Вызвать врача;
. Положить на эпигастральную область пузырь со льдом.
Больному следует обеспечить полный покой, не оставлять одного
до прихода врача. В течение первых суток кормить и поить не следует. Далее
питание холодное полужидкое.
Промывание желудка. Первой помощью при острых
отравлениях большими дозами лекарственных средств, принятых внутрь,
недоброкачественной пищей, алкоголем, грибами и т.д. Для этой процедуры следует
приготовить следующее:
. Толстый желудочный зонд (его длина 100-120 см,
наружный диаметр 10-15 мм, на слепом конце - два боковых овальных отверстия, а
на расстоянии 45, 55, 65 см от слепого конца метки, которые служат ориентиром
для определения длины введения зонда с целью промывания желудка. Длину
определить просто: рост больного минус 100 см. Так, например, при росте
больного 155 см, вторая метка (55 см) должна находиться на уровне зубов);
2. Резиновую трубку длиной 70 см (для удлинения зонда)
и стеклянную трубку диметром не менее 8 мм;
. Воронку вместимостью 1 л;
. Вазелиновое масло;
. Таз или ведро для промывных вод;
. Ведро с чистой водой комнатной температуры - примерно
10-12 литров и литровую кружку;
. Роторасширитель, языкодержатель и металлический
напальчник.
. Резиновые перчатки, клеенчатые фартуки.
. Промывание желудка - неприятная процедура, поэтому
больному следует объяснить цель, значение и порядок процедуры. (Рис. А, Б)
Последовательность действий:
1. Соберите систему для промывания желудка: зонд,
стеклянная трубка, резиновая трубка (воронку подсоединяют после введения зонда
в желудок);
2. Наденьте на себя и на больного фартук, усадите его,
заведите его руки за спинку стула и зафиксируйте их в таком положении
полотенцем или простыней;
. Встаньте сбоку или сзади от больного;
. 2 палец левой руки с надетым на него напальчником,
или роторасширитель введите между коренными зубами больного, отведите его
голову назад;
. Правой рукой положите на корень языка больного
смазанный вазелином или смоченный водой слепой конец зонда, предложите больному
сделать глотательное движение и глубоко дышать через нос;
. Как только больной сделает глотательное движение,
проведите зонд в пищевод (это нужно делать медленно, так как поспешное введение
может приводить к закручиванию зонда).
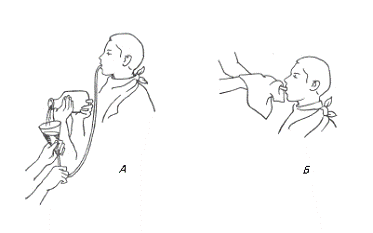
Рис. Промывание желудка.
А - Введение жидкости в желудок при помощи
желудочного зонда и
воронки.
Б - Извлечение зонда.
Если при введении зонда больной начинает кашлять, задыхаться,
лицо его становиться синюшным, следует немедленно извлечь зонд - он попал в
гортань или трахею, а не в пищевод.
. Доведя зонд до нужной метки, прекратите его
дальнейшее введение, подсоедините воронку и опустите ее до уровня колен
больного: из нее начнет выделяться желудочное содержимое, что свидетельствует о
правильном положении зонда (если содержимое желудка не вытекает, измените
положение зонда, продвинув его назад или вперед);
. Медленно поднимите воронку вверх. Как только вода
достигнет устья воронки, опустите ее ниже исходного положения, при этом
количество вышедшей воды должно приблизительно равняться количеству введенной;
. Вылейте содержимое воронки в таз;
. Повторяйте п п.8,9,10 до тех пор, пока промывные
воды не будут абсолютно чистыми;
. По окончании промывания отсоедините воронку и
выведите зонд из желудка, тщательно промойте его и воронку с наружной и
внутренней сторон.
Промывание желудка больному, находящемуся в бессознательном
состоянии, при отсутствии кашлевого и ларингеального рефлексов, для
предотвращения аспирации жидкости проводят только после предварительной
интубации трахеи, которую осуществляет врач или фельдшер.
Для фракционного исследования секреции желудочного сока
проводят желудочное зондирование. Оно имеет большое
диагностическое значение. Обычно применяется тонкий желудочный зонд диаметром
4-5 мм, который вводят в желудок, так же как и толстый зонд, за исключением
того, что больной при этом должен активно совершать глотательные движения.
После введения зонда к его свободному концу присоединяют 20-граммовый шприц,
которым откачивают содержимое желудка. Первая порция, полученная сразу же после
введения зонда (утром натощак), характеризует желудочную секрецию в ночное
время и носит название тощаковой секреции. В дальнейшем в течении часа, с
интервалом 15 минут, в соответственно пронумерованные пробирки собирают четыре
порции желудочного сока, которые составляют так называемую базальную секрецию,
т.е. выделение желудочного сока в межпищеварительный период. После этого вводят
стимулятор секреции (чаще всего гистамин из расчета 0,01 мг на кг массы тела) и
вновь в течение часа через каждые 15 минут получают четыре порции
стимулированной секреции. Введение указанных доз гистамина (субмаксимальных)
равнозначных по силе стимулирующего эффекта приему бифштекса с гарниром. Все
извлеченные порции желудочного сока отправляют в лабораторию, где определяют
его количество, цвет, консистенцию, запах, наличие примесей (слизь, желчь и
др.). С помощью титрования желудочного сока 0,1 н. раствором едкого натрия,
определяют свободную и общую кислотность в каждой порции, а затем по
специальной формуле рассчитывают базальную и стимулированную секрецию (дебит)
соляной кислоты.
Дуоденальное зондирование - введение зонда в
двенадцатиперстную кишку с целью получения ее содержимого, играет важную роль в
диагностике различных гастроэнтерологических заболеваний, в первую очередь
желчного пузыря и желчевыводящих путей, поджелудочной железы и
двенадцатиперстной кишки. Дуоденальное зондирование применяют и с лечебной
целью. Исследование проводят специальным зондом диаметром 4-5 мм и длиной до
1,5 метров, имеющего на конце металлическую оливу с отверстиями. На зонде
имеются три отметки: на расстоянии 45 см (расстояние от резцов до
субкардиального отдела желудка), 70 см (расстояние до выходного отдела
желудка), 80 см (расстояние до большого дуоденального сосочка). Процедуру проводят
утром натощак. Больному в положении сидя вводят дуоденальный зонд, используя
активные глотательные движения. Как только зонд достигнет отметки 45 см и
попадет в желудок (что проверяется отсасыванием через зонд желудочного
содержимого, имеющего кислую реакцию) больного укладывают на правый бок,
подложив валик или свернутое одеяло. (Рис.42) В таком положении он
продолжает медленно проглатывать зонд (примерно до расстояния 75 см), который
спустя определенное время (обычно 45 минут - 1 час) проходит привратник и
оказывается в просвете двенадцатиперстной кишки. Наружный конец зонда опускают
в одну из пробирок, штатив с которыми устанавливают ниже уровня койки, на
которой лежит больной. О правильном положении зонда судят по появлению в
пробирке содержимого желтого цвета, имеющего основную реакцию. Проверить
положение зонда можно и с помощью введения в него воздуха через шприц: если
зонд находится в двенадцатиперстной кишке, то введение в него воздуха не
сопровождается никакими звуками, если же зонд еще останется в желудке, то при
введении воздуха отмечается характерный клокочущий звук. При дуоденальном
зондировании обычно удается получить 3 порции дуоденального содержимого. Первая
порция (порция А), в норме прозрачная и имеющая золотисто-желтый цвет,
представляет собой смесь желчи, панкреатического секрета и кишечного сока. При
наличии примеси желудочного сока первая порция становится мутной. После
получения порции А через зонд вводят один из стимуляторов желчного пузыря:
25-40 мл 33% или 40-50 мл 25% раствора сульфата магния или 30-40 мл 40%
раствора глюкозы или 15-20 мл теплого растительного масла. Иногда парэнтерально
используют желчегонные средства гормональной природы (питуитрин,
холецистокинин). Спустя 10-15 минут после введения стимулятора через зонд начинает
поступать вторая порция (порция В) - пузырная желчь коричневого или
оливкового цвета, а при застое желчи - темно-зеленого цвета. При слабой
концентрационной функции желчного пузыря не всегда удается различить по цвету
порции А и В. В таких случаях целесообразно применять хроматическое
дуоденальное зондирование: после приема накануне исследования 0,15 г
метиленового синего в желатиновой капсуле получаемая пузырная желчь
окрашивается в синий цвет. При некоторых заболеваниях, например закупорке
камнем желчного протока, получить порцию В не удается. После выделения пузырной
желчи (в среднем 30-60 мл) через зонд начинает поступать более светлая
печеночная желчь (порция С).
Микроскопическое исследование полученных порций дуоденального
содержимого позволяет выявить признаки воспаления в желчном пузыре и
желчевыводящих путях (лейкоциты, клетки эпителия), обнаружить различные
бактерии и простейшие (например, лямблии), определить нарушения коллоидного
состояния желчи (большое количество кристаллов холестерина) и т.д.
Подготовка к процедуре.
1. Установить доверительные отношения, объяснить ход и
цель процедуры, получить согласие.
2. Назначить пациенту бесшлаковую диету за 3 дня до
исследования (диета № 4) - исключать продукты, вызывающие метеоризм - бобовые,
черный хлеб, продукты богатые клетчаткой.
. Применять на ночь грелку на область правого
подреберья.
. Выпивать на ночь ежедневно стакан сладкого чая.
. Предложить пациенту легкий ужин накануне вечером, не
позднее 19 часов.
. Исследование проводится утром натощак. Утром в день
исследования, нельзя есть, пить, принимать лекарственные средства, курить.
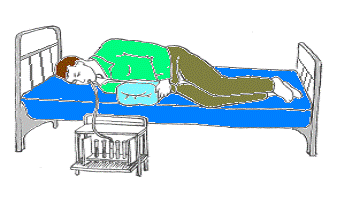
Рис. Дуоденальное зондирование.
Выполнение процедуры:
1. Ввести зонд обычным способом. Зонд продвигается в
желудок.
2. Предложить пациенту заглатывать зонд до первой метки
примерно 45 см, на свободный конец зонда наложить зажим. Пациент может сидеть
или ходить. Можно удалить содержимое желудка шприцем, присоединенным к зонду.
. Уложить пациента на кушетку на правый бок без
подушки, с согнутыми в коленях ногами.
. Подложить под таз пациента валик или подушку, а под
правое подреберье - грелку, завернутую в полотенце.
. Предложить пациенту заглатывать зонд до 7-8 метки.
. Опустить конец зонда в пробирку, когда он
продвинется до 9 метки, снять зажим, начнет выделяться золотисто-желтое
прозрачное, вязкое, содержимое щелочной реакции (это порция А).
. Наложить на конец зонда зажим, уложить пациента на
спину.
. Ввести теплый раствор 33% -ного магния сульфата -
25-50 мл через зонд, используя шприц как воронку.
. Наложить зажим на свободный конец зонда на 10-20
минут.
. Предложить пациенту снова лечь на правый бок.
. Опустить конец зонда в следующую пробирку, снять
зажим - начнет поступать темная прозрачная, более вязкая желчь. Это порция Б из
желчного пузыря. Собрать 10-15 мл для исследования.
. Переместить конец зонда в другую пробирку, как
только появится прозрачная, светлая, лимонно-желтая, менее вязкая желчь. Это
порция С из желчных протоков печени. Собрать 10-15 мл.
Окончание процедуры:
1. Извлечь осторожно зонд обычным способом.
2. Провести дезинфекцию зонда и использованных
предметов согласно действующим приказам.
. Отправить порции в клиническую лабораторию.
Клизмой (греч. Klysma - промывание) - называется процедура введения
через прямую кишку различных жидкостей с диагностической или лечебной целью.
Диагностическая клизма применяется, например, для распознавания кишечной
непроходимости. Для рентгенологического исследования толстой кишки
(ирригоскопии) используют так называемую контрастную клизму, содержащую взвесь
рентгеноконтрастного препарата. С лечебной целью применяют очистительные,
сифонные и лекарственные клизмы.
Очистительные клизмы, предназначенные для
разжижения и удаления содержимого нижних отделов толстой кишки, используют при
упорном запоре, для удаления токсичных веществ при отравлениях, перед
операциями и родами, рентгенологическими исследованиями пищеварительного тракта
и эндоскопическими исследованиями толстой кишки, перед применением
лекарственных клизм. Выполняются по назначению врача.
Очистительные клизмы противопоказаны при острых
воспалительных и эрозивно-язвенных поражениях толстой кишки. При некоторых
острых хирургических заболеваниях органов брюшной полости (острый аппендицит,
острый перитонит). А также при желудочно-кишечных кровотечениях, распадающихся
опухолях толстой кишки, кровоточащем геморрое, выпадении прямой кишки, в первые
дни после операции на органах брюшной полости, тяжелой сердечно-сосудистой
недостаточности.
Действует очистительная клизма мягко. При этом опорожняются
только нижний отдел кишечника. Вводимая жидкость оказывает механическое,
термическое и химическое воздействие на кишечник, что немного усиливает
перистальтику, разрыхляет каловые массы и облегчает их выведение. Больному не
приходится сильно тужиться, действие клизмы наступает через несколько минут.
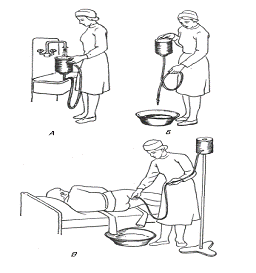
Рис. Этапы проведения очистительной клизмы.
А - Набор чистой воды.
Б - Подготовка кружки Эсмарха к работе.
В - Выполнение самой процедуры.
Если позволяет состояние больного, эта процедура выполняется
в специальном помещении - клизменной, где имеется кушетка, штатив-стойка для
подвешивания кружки Эсмарха, раковину, маркированные емкости для
"чистых" и "грязных" наконечников для клизм, дезинфицирующий
раствор, вазелин и т.п. Здесь же должна находиться и туалетная комната. Для
постановки очистительной клизмы нужно приготовить 1) Кружку Эсмарха и
наконечник (стеклянный, пластмассовый или эбонитовый);
) вазелин, клеенку;
) судно (если процедура выполняется в палате).
Последовательность действий:
Налейте в кружку Эсмарха 1,0 - 1,5 л воды комнатной
температуры (20°С). При атоническом запоре температура воды
должна быть ниже 12° С, а при спастическом - выше (до 42° С) (Рис43). Для
разжижения и облегчения выведения кала, в воду можно добавить масло
(касторовое, подсолнечное, вазелиновое) или столовую ложку мыльных стружек.
) Откройте вентиль на резиновой трубке и заполните ее
водой. Закройте вентиль (Рис., А).
2) Подвесьте кружку на стойку, смажьте наконечник
вазелином.
) На кушетку, покрытую клеенкой, свисающей в таз (на
случай, если больной не сможет удержать воду в кишечнике), уложите больного на
левый бок, при этом ноги его должны быть согнуты в коленях и слегка приведены к
животу (если больного невозможно уложить на бок, клизму ставят в положении
больного на спине).
) Объясните больному, что он должен постараться
задержать воду в кишечнике на несколько минут для лучшего разжижения каловых
масс.
) 1 и 2 пальцами левой руки раздвиньте ягодицы, а
правой рукой осторожно введите наконечник в анальное отверстие, продвигая его в
прямую кишку вначале по направлению к пупку (3-4 см), а затем параллельно
позвоночнику на глубину 8-10 см.
) Приоткройте вентиль - вода начнет поступать в
кишечник (следите, чтобы вода не вытекала быстро, так как это может вызвать
боли). Если вода не поступает в кишечник, поднимите кружку выше, и измените
положение наконечника: проведите его глубже или слегка вытяните наружу. Если
это не помогает (видимо, наконечник забит каловыми массами), извлеките наконечник,
промойте его под сильной струей воды и введите вновь (Рис.43, В).
7) После введения воды в кишечник закройте вентиль и
осторожно извлеките наконечник.
) Быстро подайте судно (если процедура выполнялась не
в "клизменной").
Очистительную клизму можно считать успешной, если с водой
через несколько минут выйдут и каловые массы.
Послабляющие клизмы (масляную и гипертоническую) применяют
при неэффективности очистительной клизмы, в первые дни после операций на
органах брюшной полости и после родов, а также при массивных отеках.
Масляная клизма (Рис.44, А, Б, В, Г). Введенное в кишечник
масло обволакивает и размягчает каловые массы. После масляной клизмы
опорожнение кишечника наступает через 10-12 часов. Для постановки масляной
клизмы необходимо приготовить:
) грушевидный баллон или шприц Жане (Рис.44, В);
) газоотводную трубку, вазелин (Рис.44, В, Г);
) 100-200 мл масла растительного или вазелинового,
подогретого до 37 - 38°С;
) наконечники (Рис., А, Б). После постановки масляной
клизмы больной должен лежать несколько часов, иначе масло, введенное в
кишечник, вытечет. Поэтому ставить эту клизму надо на ночь.
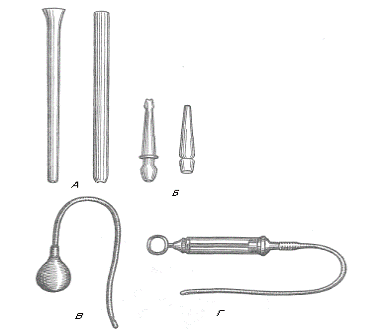
Рис. Инструментарий для масляной клизмы.
А - Формы наконечников.
Б - Наконечники
В - Резиновый баллончик с трубкой
Г - Шприц Жане с резиновой трубкой
1. Предупредите больного, о том, что после клизмы он не
должен вставать с постели до утра.
2. Наберите в грушевидный баллон 100-200 мл теплого
масла.
. Смажьте газоотводную трубку вазелином.
. Уложите больного на левый бок с согнутыми и
приведенными к животу ногами.
. Раздвинув ягодицы, введите газоотводную трубку в
прямую кишку на 15-20см.
. Подсоедините к трубке грушевидный баллон, и медленно
введите масло.
Извлеките газоотводную трубку и погрузите ее в
дезинфицирующий раствор, а баллон промойте с мылом проточной водой.
К лекарственным клизмам относятся лечебные
клизмы для введения различных лекарственных средств, их объем обычно 50-100 мл
(микроклизмы). Перед их применением, как правило, ставят очистительную клизму.
Различают лекарственные клизмы общего (резорбтивного) и местного действия.
Местное действие основано на местном эффекте для лечения, например, воспаление
сигмовидной кишки (настой ромашки и др.). Общее действие основано на всасывании
лекарственного средства в кровь, минуя печень и отделы пищеварительного тракта.
Техника лекарственной клизмы аналогична постановке масляной клизмы. Питательные
клизмы, ранее применявшиеся в качестве одного из способов искусственного
питания, в настоящее время не применяются, поскольку малоэффективны.
Показанием для введения газоотводной трубки - является
метеоризм (вздутие кишечника). Газоотводная трубка - мягкая толстостенная
резиновая длиной 30-50 см и диаметром 3-5 мм. Конец, вводимый в кишечник, закруглен
вокруг центрального отверстия, другой конец косо срезан. Чистую трубку
смазывают вазелином и вводят в заднепроходное отверстие на расстояние 20-30 см
так, чтобы ее наружный конец выступал из заднего прохода на 5-6 см. Наружный
конец опускают в подкладное резиновое судно или на вчетверо сложенную простыню,
подложенную под больного, так как из трубки может вытекать жидкое кишечное
содержимое. Вводят трубку медленно, вращательными движениями, чтобы не
причинять больному боли. Трубка остается в кишечнике до тех пор, пока не
отойдут газы, но не более 2 часов. После извлечения газоотводной трубки
окружность заднего прохода вытирают ватой, при раздражении смазывают мазью.
Гипертоническая клизма. Для ее постановки
используют 10% раствор натрия хлорида или 20-30% раствор магния сульфата. Они
усиливают перистальтику и вызывают обильную транссудацию жидкости в просвет
кишки, что приводит к обильному жидкому стулу. Противопоказана гипертоническая
клизма при острых воспалительных и язвенных процессах в нижних отделах толстой
кишки, трещинах в области анального отверстия.
Для постановки гипертонической клизмы необходимы те же
приборы, что и для постановки масляной клизмы. Больному вводят 50-100 мл
гипертонического раствора, подогретого до 37-38°С, при этом больной
должен задерживать раствор в кишечнике 20-30 мин.
Сифонная клизма (Рис.) используется для
очищения кишечника, при ней кишечник промывается многократно. Показания:
) отсутствие эффекта от очистительной, послабляющих клизм и
приема слабительных;
) необходимость выведения из кишечника ядовитых веществ,
попавших в него через рот или выделившихся в кишечник через его слизистую
оболочку;
) подозрение на кишечную непроходимость.
Принцип постановки сифонной клизмы во многом сходен с
принципом промывания желудка.
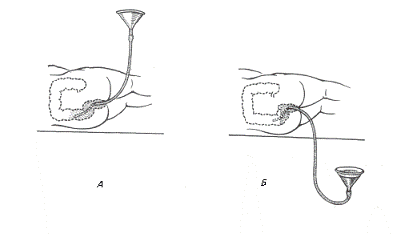
Рис. Сифонная клизма.
А - Начало процедуры: в воронку наливается вода
Б - Опорожнение воронки.
Для постановки сифонной клизмы нужно приготовить: 2 толстых
желудочных зонда длиной 1 метр и внутренним диаметром не менее 10 мм,
соединенных стеклянной трубкой, и воронку вместимостью 1 л; 10-12 л воды
комнатной температуры; кувшин (кружку); ведро для собирания промывных вод;
клеенку, фартук, вазелин. Сифонная клизма - тяжелая манипуляция для больного,
поэтому следует внимательно следить за его состоянием.
Последовательность действий.
1. Уложите больного в такое же положение, как и для
очистительной клизмы.
2. Слепой конец зонда смажьте вазелином на протяжении
30-40 см.
. Раздвиньте ягодицы больного и введите слепой конец
зонда в кишечник на глубину 30-40 см.
. Подсоедините воронку.
. Далее промывайте кишечник аналогично промыванию
желудка до "чистых" промывных вод, используя закон сообщающихся
сосудов. Нужно следить, чтобы вода уходила из воронки лишь до ее устья, иначе
закон сообщающихся сосудов нарушится и воду трудно будет вернуть из кишечника в
воронку. Нельзя допустить, чтобы в кишечник с водой засасывался и воздух. Для
того чтобы этого избежать, наливая воду, воронку удерживают в несколько
наклонном положении.
. Вылейте последнюю порцию промывных вод и медленно
извлеките зонд.
Стерилизация наконечников и газоотводных трубок.
Резиновые изделия и наконечники для постановки клизм после
использования нужно на 30 минут погрузить в раздельные, специально
маркированные емкости, содержащие дезинфицирующий раствор (1% хлорамина), затем
промыть проточной водой и прокипятить в течение 30 минут. Хранить их следует в
чистой, сухой, специально промаркированной посуде.
Работа
эндоскопического кабинета
Эндоскопические методы исследования позволяют с помощью
специального оптического прибора (эндоскопа) осмотреть слизистую оболочку
бронхиального дерева, пищевода, желудка, двенадцатиперстной кишки
(эзофагогастродуоденоскопия), прямой и сигмовидной кишки (ректороманоскопия),
толстой кишки (колоноскопия), органы брюшной полости (лапароскопия). Они
позволяют провести в необходимых случаях биопсию (взять кусочек ткани) с
последующим гистологическим исследованием, осуществить лечебные манипуляции
(например, обкалывание язвенного дефекта лекарственными препаратами, облучение
его гелий-неоновым лазером, удаление небольших полипов, конкрементов,
находящихся в общем желчном протоке и т.д.).
Главной задачей эндоскопии является наиболее раннее выявление
онкопатологии, в связи с этим - приказом Минздрава регламентировано создание в
ЛПУ эндоскопических кабинетов. В эндоскопическом кабинете работают
врач-эндоскопист, медсестра, санитарка.
желчная колика дуоденальное зондирование
В обязанности врача-эндоскописта входит проведение
эндоскопических исследований, участие во врачебных разборах, конференциях,
обучение и контролирование работы среднего и младшего медперсонала, освоение
новых методик и техник.
В обязанности медсестры эндоскопического кабинета входит
подготовка пациента и пособие врачу в проведении эндоскопических исследований,
уход за аппаратурой и инструментарием, используемым во время процедуры, ведение
соответствующей документации.
В обязанности санитарки входит проведение текущей и
генеральной уборок кабинета, смена дезинфицирующих растворов.
Оснащение кабинета осуществляется в соответствие с уровнем и
профилем ЛПУ. Кабинеты эндоскопии должны быть обеспечены: питанием
электроэнергией высокого напряжения (стабилизированным) - 380 вольт; системой
заземления; централизованной подачей медицинских газов (кислород, закись
азота); принудительной вентиляцией.
Оснащение эндоскопического кабинета:
- источник холодного света;
- электроотсос, специально предназначенный для
эндоскопии;
щипцы различной конструкции для производства
прицельной биопсии;
катетеры для инстилляции лекарственных средств;
аптечка для неотложной помощи;
медицинский шкаф с лекарственными препаратами;
емкости для проведения стерилизации.
Во время исследования эндоскоп соприкасается со слизистой
оболочкой пациента и может быть контаминирован на всем протяжении (Рис.46). Необходимым
условием для безопасного выполнения процедуры правильная дезинфекция эндоскопа.
Обработку эндоскопа проводят в следующей последовательности:
предварительная очистка, предстерилизационная очистка, дезинфекция высокого
уровня, стерилизация. Предварительную отчистку проводят ручным способом -
эндоскоп обрабатывают моющим средством (2% р-р "Лотоса", нейтрального
мыла) снаружи и промывают биопсийный канал. Затем смывают моющее средство и
помещают в емкость с дезинфицирующим средством (не менее 5 литров).
Для предстерилизационной очистки и дезинфекции используют 5%
р-р ааламинола, бианола, "Сайдекса", "Виркон",
"Лизоформина-3000" и т.д., данный вещества не повреждают оптику,
резину и пластмассу. Один и тот же раствор может быть использован для
дезинфекции и для стерилизации.
Например: 0,5% р-р "Виркон" используется
многократно в течении 1 суток при условии, что он не потерял своей розовой
окраски, продолжительность дезинфекции 10 минут, стерилизации 10 часов.
По окончании стерилизации эндоскопы отмывают в проточной
воде, пропуская через биопсийный канал. После этого эндоскопы обрабатывают 700
спиртом снаружи, пропуская через биопсийный канал. Стерильный эндоскоп помещают
в стерильную простыню. Срок хранения стерильного эндоскопа не более 3 суток.
Рис. Фиброгастродуоденоскопия.
Бронхоскопия - метод визуального исследования
внутренней поверхности трахеи и бронхов с помощью оптического прибора:
бронхоскопа.
Во время бронхоскопии можно произвести анестезию слизистой
оболочки, распыление лекарственных веществ, отсасывание бронхиального секрета,
осуществить биопсию, удалить инородное тело или новообразование.
Диагностическая бронхоскопия проводится больным с подозрением
на опухоли трахеи или бронхов, при туберкулезе легких и инородных телах в
бронхах или трахее.
Бронхоскоп состоит из полых металлических или эластических
(фибробронхоскоп) трубок с осветительной и оптической системами.
Производят бронхоскопию натощак или через 2-3 часа после завтрака
в перевязочной или эндоскопической комнате. Медицинская сестра моет руки, как
перед операцией, и помогает врачу. Сестра поддерживает больного в определенном
положении и следит за его состоянием. В обязанности медицинской сестры также
входит проверка исправности бронхоскопа и стерилизация смотровых трубок и
других деталей аппарата.
Премедикацию проводят 0,1 % раствором атропина или метацина
(для уменьшения секреции и снижения мышечного тонуса бронхов). Процедуру
проводят под наркозом или местной анестезией. При бронхоскопии больной лежит на
спине, под плечи ему подкладывают плотную нетолстую подушку стандартных
размеров (60x60x5 см). Голову и шею приподнимают на 10-12 см валиком или
специальным держателем, разгибая тем самым шею.
Если бронхоскопию проводят в положении больного сидя, то
больной располагается напротив врача, слегка наклонив туловище кпереди. Руки
пациента опущены между ног, голова несколько запрокинута назад.
У детей бронхоскопию проводят только под наркозом, натощак,
освободив мочевой пузырь и прямую кишку. После исследования. ребенок должен
лежать в постели в горизонтальном положении. На случай рвоты должны быть
приготовлены отсос с катетерами для удаления рвотных масс, аппарат для
искусственной вентиляции легких. Питье и пищу дают не ранее чем через 3 часа
после бронхоскопии.
Подготовка
больных к эндоскопическим исследованиям органов пищеварения
При эзофагогастродуоденоскопии специальной подготовки
больных не требуется. Плановую гастроскопию проводят утром, натощак; экстренную
гастроскопию (например, при желудочном кровотечении) выполняют в любое время
суток. За 30 минут до исследования больному вводят подкожно 1 мл 0,1 % раствора
атропина; непосредственно перед исследованием проводят местную анестезию
слизистой оболочки глотки раствором дикаина (см. "Гастроскопия") (Рис.).
После эзофагогастродуоденоскопии в течение 1 - 1,5 часа
больным не разрешают принимать пищу (до полного восстановления нормального
глотания). Бели бралась биопсия, то пищу в этот день дают только холодной.
Подготовка к ректороманоскопии включает в себя
постановку очистительных клизм накануне вечером и утром за 1,5-2 часа до
исследования. При острых воспалительных заболеваниях, например дизентерии, а
также при значительной кровоточивости слизистой оболочки прямой и ситовидной
кишок исследование проводят бее предварительной подготовки (см.
"Ректороманоскопия").
Подготовка к колоноскопии аналогична таковой при ирригоскопии.
Накануне исследования днем больному дают 30-50 мл касторового масла, вечером и
утром: {за 2 часа до исследования) повторно ставят очистительную клизму. При
необходимости проведения экстренной колоноскопии (например при подозрении на
непроходимость даястой кишки) подготовку ограничивают сифонной клизмой; через
30-60 минут после нее проводят колоноскопикь
Гастроскопия (эзофагогастродуоденоскопия)
- метод исследования слизистой оболочки пищевода, желудка и двенадцатиперстной
кишки с помощью оптического прибора (гастроскопа). При
эзофагогастродуоденоскопии специальной подготовки больных не требуется.
Плановую гастроскопию проводят утром, натощак; экстренную гастроскопию
(например, при желудочном кровотечении) выполняют в любое время суток. За 30
минут до исследования больному вводят подкожно 1 мл 0,1 % раствора атропина;
непосредственно перед исследованием проводят местную анестезию слизистой
оболочки глотки раствором дикаи-на. Гастроскоп стерилизации не подлежит.
Обработка его производится спиртом. Гастроскопию проводят натощак. За 30 минут
до исследования больному вводят 0,1 % раствор атропина. Перед введением
гастроскопа проводят смазывание глотки 2 % раствором дикаина. Во время
процедуры больной находится на левом боку с вытянутой левой ногой, правая нога
при этом согнута в коленном и тазобедренном суставах. Медицинская сестра,
помогающая врачу, должна стоять сзади больного и поддерживать его голову в
таком положении, чтобы глотка и пищевод составляли одну линию. Больному нельзя
пить, и есть в течение 1,5 часа после процедуры. Если бралась биопсия, то пищу
в этот день дают только холодной.
Ректороманоскопия - метод исследования
внутренней поверхности прямой и начальной части сигмовидной кишки. Подготовка к
ректороманоскопии включает в себя постановку очистительных клизм
накануне вечером и утром за 1,5-2 часа до исследования. При острых
воспалительных заболеваниях, например дизентерии, а также при значительной
кровоточивости слизистой оболочки прямой и сигмовидной кишки исследование
проводят без предварительной подготовки. Ректоскоп состоит из набора
металлических трубок диаметром 20-25 мм и длиной 25-30 см с обтураторами-мандренами,
оптической и осветительной систем и баллона для нагнетания воздуха в кишку. В
наборе имеются ватодержатели, щипцы для биопсии, ложечки для соскабливания
слизистой оболочки. Перед исследованием стерилизуют трубки, обтураторы, головку,
навинчивающуюся на трубки, ватодержатели, ложечки, щипцы. Остальные части
ректоскопа протирают спиртом и помещают в 0,5 % раствор хлорамина.
Помимо ректоскопа, к процедуре готовят таз для возможных жидких испражнений,
стерильные ватные шарики, 0,1 % раствор атропина,20 % раствор нитрата
серебра, спирт, вазелин. Накануне вечером и утром, за 2-3 часа до исследования
больному ставят очистительную клизму. Больной становится на перевязочный стол
на раздвинутые колени так, чтобы ступни ног свисали за край стола. Раздвинутыми
локтями он опирается о стол, стараясь максимально приблизить грудную клетку к
поверхности стола (коленно-локтевое или коленно-грудное положение). Другое
возможное положение - лежа на боку с приподнятым тазом (на клеенчатой подушке
или валике). Больного покрывают простыней с отверстием для введения ректоскопа,
на ноги кладут широкую клеенку. Ректоскоп перед введением слегка подогревают и
смазывают вазелином. После процедуры разбирают ректоскоп, моют и протирают
стерилизуемые его части, остальные части протирают спиртом и хлорамином.
Подготовка к колоноскопии аналогична таковой при ирригоскопии. Накануне
исследования днем больному дают 30-50 мл касторового масла, вечером и утром (за
2 часа до исследования) повторно ставят очистительную клизму. При необходимости
проведения экстренной колоноскопии (например, при подозрении на непроходимость
толстой кишки) подготовку ограничивают сифонной клизмой; через 30-60 минут
после нее проводят колоноскопию.
Ультразвуковое
исследование (УЗИ).
Ультразвуковая
эхография (эхография, эхолокация, ультразвуковое сканирование, сонография, УЗИ)
(Рис. Рис.) базируется на акустических высокочастотных колебаниях от 2 x
104 до 108 Гц, которые уже не воспринимаются человеческим ухом. Ультразвук
хорошо распространяется по тканям организма даже при низких уровнях энергии
(0,005-0,008 Вт/см2), которые в сотни и тысячи раз меньше доз,
используемых при терапевтических воздействиях. Отраженные ультразвуковые
сигналы улавливаются, трансформируются и передаются на воспроизводящее устройство
(осциллоскоп), с которого и воспринимаются эти сигналы. Применение эхографии в
кардиологии позволяет определить наличие и характер порока сердца,
обызвествление створок клапанов при ревматическом пороке, выявить опухоль
сердца и другие его изменения. При диффузных поражениях печени эхография
позволяет различить цирроз, гепатит, жировую дистрофию, определить расширенную
и извитую воротную вену.
Рис. Проведение УЗ-исследования.
Эхографическое
исследование селезенки позволяет установить ее расположение, выявить увеличение
(что может быть одним из косвенных признаков цирроза печени), изучить структуру
этого органа. Метод ультразвуковой эхографии используется в неврологии
(исследование головного мозга, величины отслойки сетчатки, определение
локализации и размеров инородных тел, диагностика опухолей глаза и глазницы), в
оториноларингологии (дифференциальная диагностика причин поражения слуха и
др.), в акушерстве и гинекологии (определение сроков беременности, многоплодной
и внематочной беременности, диагностика новообразований женских половых
органов, пио - и гидросальпикса, исследование молочных желез и др.), в урологии
(исследование мочевого пузыря, предстательной железы). В настоящее время под
контролем эхографии выполняют прицельную биопсию внутренних органов -
щитовидной железы, печени, почек и др., извлекают с помощью специальных
пункционных игл содержимое кист, абсцессов печени, поджелудочной железы и др.,
при наличии специальных показаний вводят растворы антибиотиков непосредственно
в желчный пузырь при обострении холецистита или в полость нагноившихся кист
печени, поджелудочной железы и др., проводят и другие диагностические и
лечебные манипуляции.
Рис. Ультразвуковое исследование (УЗИ)
Подготовка к ультразвуковому исследованию. Эхографию
органов брюшной полости проводят, как правило, натощак. Подготовка к ней
сводится обычно к борьбе с метеоризмом, так как скопление газов в петлях
кишечника затрудняет ультразвуковую визуализацию органов. Кроме уже
упоминавшихся ограничений в диете с целью устранения метеоризма в течение 2-3
дней перед исследованием больным назначают прием активированного угля или
карболена (по 0,5-1,0 г 3-4 раза в день), а также (по показаниям) прием
ферментных препаратов, например, фестала.
Литература
1. Андреев,
Д.А. Уход за больными в хирургическом стационаре: учебное пособие / Д.А.
Андреев, Е.Л. Найман. - М.: Медицинское информационное агентство, 2004. - 208
с.617-089 А-655 Аб/науч
3. Барыкина,
Н.В. Сестринское дело в хирургии: практикум / Н.В. Барыкина, О.В. Чернова. - 4
- е изд. - Ростов-на-Дону: Феникс, 2007. - 476 с. - (Медицина для Вас).617
Б-269 Аб/науч*
4. Белоусова,
А.К. Сестринское дело при инфекционных болезнях с курсом ВИЧ - инфекции и
эпидемиологии: учебник / А.К. Белоусова, В.Н. Дунайцева; под ред. Б.В.
Кабарухина. - Ростов-на-Дону: Феникс, 2004. - 384 с. - (Среднее
профессиональное образование).616.9 Б-438 Аб/науч*
5. Бортникова,
С.М. Сестринское дело в неврологии и психиатрии с курсом наркологии: учебное
пособие для студ. мед. училищ и колледжей / С.М. Бортникова, Т.В. Зубахина; под
общ. ред. Б.В. Кабарухина. - Ростов на-Дону: Феникс, 2003. - 448 с. - (Медицина
для Вас).616.8 Б-82 Аб/науч*