Физическая реабилитация больных ишемическим инсультом
Введение
Актуальность.
Инсульт - внезапное расстройство функций головного мозга, вызванное нарушением
его кровоснабжения. Термин «инсульт» (от лат. Insul-tus - приступ)
подчеркивает, что неврологические симптомы развиваются внезапно. В условиях
прекращения притока кислорода нервные клетки гибнут в течение пяти минут.
Инсульт называют также «острым нарушением мозгового кровообращения»,
«апоплексией», «ударом».
Нарушения мозгового
кровообращения являются одной из наиболее частых причин инвалидности и смертности
среди населения. По данным Всемирной Организации Здравоохранения, ежегодно
регистрируются 100 - 300 случаев инсультов на каждые 100000 населения.
В России этот
показатель составляет 250 - 300 инсультов среди городского населения (по данным
регистров инсульта по Тушинскому району г. Москвы и по г. Новосибирску) и 170 -
среди сельского населения (данные по сельскому региону Ставропольского края).
Первичные инсульты составляют в среднем 75%, повторные - около 25% всех случаев
инсульта. После 45 лет каждое десятилетие число инсультов в соответствующей
возрастной группе удваивается.
По данным Всемирной
организации здравоохранения (ВОЗ), инсульт занимает третье место, после
болезней сердца и онкологических заболеваний, среди причин смерти взрослого
населения планеты. Его средняя частота встречаемости в развитых странах
составляет около 2500 случаев на 1 млн. населения в год, тогда как для
транзиторной ишемической атаки названный показатель составляет около 500
случаев. Особенно высок риск развития инсульта у пациентов, достигших 55
летнего возраста. В течение первого месяца после развития ишемического инсульта
смертность от него составляет 8 - 20%, тогда как при субарахноидаль-ном
кровоизлиянии и Геморрагическом инсульте она достигает 50%. При этом около 30%
пациентов погибают непосредственно от субарахноидального кровоизлияния, еще
столько же - в последующие три месяца в результате рецидива Инсульт является
одной из основных причин инвалидизации взрослого населения, поскольку даже в
случае своевременного оказания квалифицированной медицинской помощи у
перенесшего инсульт пациента наблюдается неполное восстановление утраченных в
острый период болезни функций. Так, по данным Всемирной организации
здравоохранения, у более, чем 62% перенесших инсульт пациентов сохраняются
различной степени выраженности нарушения движений, расстройства координации,
чувствительности, речи, интеллекта, памяти. Кроме того, после перенесшего
ишемического инсульта сохраняется достаточно высокая вероятность его
повторения, особенно в течение первого года (около 10%). С каждым последующим
годом жизни риск повторного инсульта возрастает на 5 - 8%.
Инсульт нередко
оставляет после себя тяжелые последствия в виде двигательных, речевых и иных
нарушений, значительно инвалидизируя больных. По данным европейских
исследователей, на каждые 100 тысяч населения приходиться 600 больных с
последствиями инсульта, из них 360 (60%) являются инвалидами. Экономическая
потеря от инсульта составляет в США около 30 млрд. долларов в год.
Наиболее частыми
последствиями инсульта являются двигательные расстройства в виде параличей и
парезов, чаще всего односторонних гемипарезов различной степени выраженности.
По данным Регистра инсульта ПИИ неврологии РАМН, к концу острого периода
инсульта гемипарезы наблюдались у 81,2% выживших больных, в том числе
гемиплегия - у 11,2%, грубый и выраженный ге-мипарез - у 11,1%, легкий и
умеренный гемипарез - у 58,9% [4]. По данным Folks с соавт. [8], собравшим
большой банк данных по инсульту, двигательные расстройства наблюдались у 88% больных.
Основным методом
коррекции двигательных расстройств является кинезотерапия, включающая активную
и пассивную лечебную гимнастику и биоуправление с обратной связью. В качестве
дополнительных методов используется массаж и электростимуляция нервно - мышечного
аппарата.
Двигательные
нарушения (параличи и парезы) часто сочетаются с другим неврологическим
дефицитом: нарушением чувствительности, речевыми расстройствами (при очагах в
левом полушарии), мозжечковыми расстройствами и т.д.
Вторым по
значимости и распространенности постинсультным дефектом являются речевые
нарушения, которые обычно сочетаются с двигательными расстройствами. По данным
Регистра инсульта НИИ неврологии РАМН, к концу острого периода инсульта афазия
наблюдалась у 35,9%, дизартрия - у 13,4% больных [4].
Инсульт остается
крайне важной медико-социальной проблемой, поскольку является одной из наиболее
частых причин инвалидизации, в большинстве случаев связанной с двигательными
нарушениями [2]. Гемипарез в остром периоде инсульта выявляется у 80 - 90%
больных [4]. Кроме того, примерно в 40 - 59% случаев отмечаются сенсорные
расстройства. Остаточные явления переносного инсульта различной степени
выраженности и характера выявляются примерно у 2/3 больных [9].
В настоящее время
большое значение придается использованию различных методов профилактики
инсульта, а так же активной терапии в первые часы от начала заболевания с целью
ограничить объем пораженной ткани. Однако по завершению первых часов от начала
заболевания формируется зона пораженной ткани, клиническим выражением которой
является очаговый неврологический дефект, нередко весьма выраженный. В ряде
случаев восстановление после перенесенного инсульта наступает спонтанно.
Больные, пережившие
инсульт, нуждаются в проведении разнообразных реабилитационных мероприятий,
наблюдении со стороны участковых или семейных врачей, невропатолога
поликлиники, опеке социальных органов, заботе со стороны родных и близких.
Только совместные усилия реабилитолога, врачей поликлиник, социальных
работников, родных и близких позволят больным после инсульта восстановить
полностью или частично нарушенные функции, социальную активность (а в
значительной части случаев и трудоспособность), приблизить качество жизни к
доинсультному периоду.
Целью нашей работы
является определить рациональность сочетания различных средств физической
реабилитации при остром нарушении мозгового кровообращения.
Для этого решались
следующие задачи:
1. Изучить литературу по данной проблеме.
2. Дать этиопатогенетическую и клиническую характеристику острого
нарушения мозгового кровообращения.
3. Рассмотреть влияние различных средств физической реабилитации при
инсульте на организм больного.
4. Составить комплексную программу физической реабилитации больных,
перенесших ишемический инсульт.
5. Охарактеризовать методы оценки эффективности физической
реабилитации больных после ишемического инсульта.
Новизна
нашей работы заключается в том, что мы рекомендуем использовать
комплексное применение ЛФК, массажа и физиотерапии при остром нарушении
мозгового кровообращении с учетом двигательного режима на основе проведенного
анализа данных современной специальной литературы и практической работы с
данным контингентом больных.
Практическая
и теоретическая значимость работы состоит
в том, что полученные нами данные можно использовать в процессе физической
реабилитации больных, перенесших мозговой инсульт в учебном процессе в ВУЗах
физической культуры по дисциплине «Физическая реабилитация в неврологии».
Объем
работы. Работа написана на 91 страницах
компьютерной верстки, состоит из введения, трех глав, выводов, практических
рекомендаций, списка литературы (50 источников) и приложений (2). Работа
иллюстрирована рисунками (2), комплексами лечебной гимнастики (2) и таблицами
(3).
1.
Общая характеристика инсультов
.1
Общее понятие об инсультах
ишемический реабилитация физический лечебный
Особенностью
мозгового кровообращения является относительная стабильность в силу своеобразия структуры мозговых сосудов и совершенства
регуляции мозгового кровотока. Интенсивность метаболических процессов в
мозговой ткани такова, что при массе мозга примерно 1400 г., что составляет 2%
массы тела, он поглощает приблизительно 20% всего кислорода и 17% всей глюкозы,
поступающих в организм. Если коронарный кровоток при физической нагрузке возрастает
в 10 - 15 раз и более, то мозговой кровоток при интенсивной умственной
деятельности в целом не возрастает, лишь перераспределяется из областей мозга
менее активных в функциональном отношении в области с интенсивной
деятельностью. Таким образом, картина мозгового кровообращения представляется
подвижной мозаикой с непрерывно меняющейся локальным кровотоком в различны
участках при относительном постоянстве общего притока крови к мозгу. Конечно,
уменьшение общего притока крови к мозгу (при инфаркте миокарда или падении
системного артериального давления) приводит к срыву регуляции мозговой
гемодинамики и к нарушению мозгового кровообращения. Аналогичная картина может
возникнуть и при недостаточности притока крови к мозгу в целом, например,
стенозе одного из магистральных сосудов головы, когда кровоснабжение участка
мозга уже находиться на низком уровне, а своевременный приток крови к нему
невозможен.
Инсульт
представляет собой группу заболеваний, обусловленных острой сосудистой
патологией мозга, которые характеризуются внезапным появлением жалоб и / или
симптомов исчезновения местных (локальных), нередко и общих мозговых функций
(см. ниже) длящихся более 24 часов или приводящих к смерти. При этом не важно -
обнаруживаются или нет признаки инсульта при проведении компьютерной
томографии. Если инсульт обусловлен кровоизлиянием под твердую оболочку мозга
(т.н. субарахноидальное кровоизлияние), то его первыми признаками могут быть
внезапная и резкая боль, нередко сочетающаяся с неоднократной рвотой, повышенная
чувствительность к звуковым, световым и тактильным (прикосновение)
раздражителям, усиливающиеся при попытке выполнить какое-либо движение (согнуть
шею, распрямить ногу и т.п.) напряжение различных групп мышц. Вышеназванный
симптомокомплекс носит название менингиального синдрома. При этом признаки
локальной или общей дисфункции головного мозга могут сразу не определиться, а
потому пациент, находясь в сознании и не осознавая тяжесть своего состояния,
способен самостоятельно перемещаться, нанося тем самым нередко непоправимый
вред своему здоровью.
В зависимости от
механизма развития острой сосудистой патологии мозга выделяют несколько видов
инсульта. Наиболее часто (до 80% всех случаев) заболевание развивается
вследствие острого нарушения поступления крови к определенному участку мозга
(т.н. ишемический инсульт или инфаркта мозга). Если острая сосудистая патология
характеризуется пропитыванием кровью его участка, то это геморрагический
инсульт, или внутримозговое кровоизлияние (около 10% всех случаев). Еще около
5% составляют субарахноидальные кровоизлияния. Причина оставшихся 5% инсультов
остается невыясненной.
Если у пациента
остро возникли клинические проявления инсульта, которые полностью исчезли в
течении первых 24 часов от момента проявления (не зависимо от того, проводилось
лечение или нет), то говорят о транзиторной (преходящей) ишемической атаке.
Механизм ее возникновения такой же, как и ишемического инсульта, однако,
необратимые изменения в ткани мозга не развиваются.
Причины
возникновения. Около половины всех
случаев ишемического инсульта обусловлено атеросклеротическим поражением
сонных, позвоночных и внутримозговых артерий. Среди других причин - сужение или
закупорка более мелких внутримозговых артерий (артериол), обусловленная
сердечной патологией (см. факторы риска) закупорка кровяным сгустком (тромбом),
или тромбоэмболия внутримозговых сосудов. Что касается геморрагического
инсульта, то около половины всех случаев вызваны артериальной гипертензией.
Патология стенки внутримозговых артерий, опухали и прием лекарственных
препаратов, разжижающих кровь (см. факторы риска), вызывают развитие
геморрагического инсульта примерно в равной пропорции (по 10%). На долю других
причин геморрагического инсульта приходится около 20% случаев заболевания.
Субарахнои-дальное кровоизлияние в основном возникают в результате разрыва
артериальных аневризм или других аномалий сосудистой стенки, чаще всего
врожденных.
Процессы
происходящие в головном мозге в случае развития инсульта, достаточно
специфичны. После развития повреждения структур головного мозга, инициируется
воспалительный процесс, направленных на удалений погибших структур и замещение
их рубцовой тканью (нейроглией) или образованием одной или нескольких
плоскостей (кист) тканей внутримозговои ткани. Выявление природы инсульта
непременное условие правильного лечения.
.2
Клиническая характеристика инсультов
Среди клинических
проявлений, определение которых не требуют специальной медицинской подготовки,
следует назвать:
1. Нарушения
жизненно важных функций человеческого организма
1.
Сознания (оглушенность или полное отсутствие)
2.
Изменение ритма, глубины и частоты дыхания, а в тяжелых случаях -
остановка дыхания
3.
Падение системного артериального давления, учащенное сердцебиение,
возможна остановка сердечной деятельности
4.
Непроизвольные мочеиспускания и / или опорожнение кишечника
(дефекация)
2. Очаговая
неврологическая симптоматика
.1. Нарушение
функций черепных нервов:
2.1.1. Остро
возникшая асимметрия лица (односторонняя сглаженность кожных складок на лбу, в области
носа, опущение угла рта) 2.1.1. Невнятная речь 2.1.1. Нарушение зрения, в том
числе и односторонние
2.
Отсутствие речи (афазия), непонимание обращенной речи
3.
Частичный или полный паралич конечностей с повышением тонуса
поперечнополосатой мускулатуры (чаще одностороннее)
4.
Судорожный синдром
3. Проявление
менингиального синдрома, обусловленного раздражением мозговых оболочек
В тех случаях,
когда у пациента обнаруживаются указанные симптомы и проявления, требуется
немедленный вызов бригады скорой помощи, а при остановки сердечной деятельности
или дыхания - неотложная помощь в виде искусственного дыхания и наружной
стимуляции сердечной деятельности.
По мере сокращения
зоны охранительного торможения и восстановления возбудимости спинного мозга
мышечный тонус и рефлексы повышаются. Тонус различных групп мышц, как правило,
повышается не равномерно. Он преобладает в сгибателях предплечья, в
разгибателях голени, сгибателях стопы, в мышцах, приводящих бедро и ротирующих
их наружу. Тонус и сила мышц-антагонистов (разгибатели предплечья, кисти и
пальцев, супинаторы предплечья, мышц, отводящие и премирующие бедро) остаются,
как правило, ослабленными. В связи с этими особенностями может формироваться
своеобразная порочная поза - согнутая и приведенная к туловищу рука, вытянутая
нога (поза Вернике-Манна, рис 1.1.).
В более поздние
сроки инсульта (2-5 недели от начала заболевания) у пациента может возникнуть
так называемый «синдром болевого плеча». Его развитие связывают с выпадением
головки плеча из суставной впадины из-за растяжения суставной сумки, под
действием тяжести паретичной руки и вследствие паралича мышц, на фоне
нейротрофических расстройств. Его признаками являются:
боль в плече,
возрастающая при попытке отвести или повернуть руку в плечевом суставе, а также
припухлость указанного сустава.

Рис. 1.1. Поза
Вернике-Манна
Речь,
интеллектуальные способности пациента, равно как и двигательная активность,
являются важной составляющей его общения с окружающими. Потому о видах этих
нарушений следует остановиться несколько поподробнее.
Нарушение речевых
функций встречаются более чем у трети пациентов с инсультом. Самым тяжелым
видом нарушения речи является отсутствие, как речевой продукции так и понимания
обращений окружающих (сенсомоторная или тотальная афазия). Возможно, что у
пациента нарушается лишь произвольная собственная речь при сохранении понимания
(моторная афазия), или наоборот нарушение только понимания речи окружающих
(сенсорная афазия). Забывание слов, характеризующих отдельные предметы,
явления, действия (амнестическая афазия) также является одним из видов речевых
нарушений. Как правило афазия сочетается с нарушением письма (аграфия). Более
легкой формой речевых нарушений следует считать нарушение правильного произношения
(артикуляции) звуков при сохранности «внутренней» речи, понимания речи
окружающих, чтения и письма (дизартрия). Возникновение в остром инсульте
тотальной афазии и отсутствие значимого улучшения речевой продукции в
последующие 3-4 месяца рассматриваются как неблагоприятный прогностический
признак в плане восстановления речи.
Среди
других нарушений высшей нервной деятельности следует выделить:
·
снижение памяти, интеллекта. Концентрации внимания (когнитивные
нарушения)
·
эмоционально-волевые расстройства
·
нарушение выполнения сложных двигательных актов при отсутствии
парезов, нарушения чувствительности и координации движений
·
нарушений способности к счету (акалькулия)
·
пространственная дезориентация и др.
Характер
последствий зависит от того, в каком именно месте произошло кровоизлияние или
образование тромба. Чаще всего страдает небольшой участок мозга, но последствия
этого могут быть весьма значительными.
Рассмотрим
структуру мозга (рис. 1.2.)
Мозг состоит из
двух полушарий. Каждое полушарие состоит из четырех частей - лобной, теменной,
височной и затылочной.
В лобной части
находиться отдел эмоций и центры управления движениями - правое полушарие
отвечает за движение левой руки и ноги, а левое за движение правой руки и ноги.
При кровоизлиянии в этих областях возникает паралич или ограничение движений.
В теменной части
находиться зона телесных ощущений и осязаний. Расстройство кровообращения в
этой области способствует нарушению чувствительности - температурной или
болевой, могут возникать онемения или покалывания конечности.
К теменной части
примыкает височная, в которой расположены центр речи, слуха и вкуса. При
поражении этой области человек воспринимать речь как набор звуков, в речи может
путать слова, звуки. Не понимает поставленных вопросов.
В затылочной части
расположен зрительный отдел, при поражении которого больной теряет зрение на
один глаз. Также в затылочной области расположен отдел распознавания окружающих
предметов посредством зрения, при нарушении кровотока в котором больной не
узнает предметы.
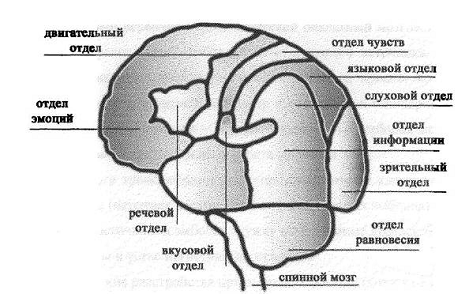
Рис. 1.2. Строение
головного мозга
Какое или какие из
указанных нарушений возникнут у конкретного пациента зависит в значительной от
локализации очага(-ов) поражениж мозга. Если очаг повреждения находиться в
лобной области мозга, весьма вероятно появления таких изменений личности, как
отсутствие интереса к жизни (апатия), в том числе и побуждений к деятельности,
снижение волевых функций (абулия), интеллекта и критики. Указанный комплекс
симптомов специалисты называют апатико-абулическим синдромом. К сожалению,
развитие этого синдрома рассматривается как неблагоприятный прогностический
признак в отношении восстановления самообслуживания. Многие пациенты остаются
полностью беспомощными в повседневной жизни.
При обширных
поражения правого полушария мозга у пациентов на фоне снижения психической и
двигательной активности наблюдается недооценка имеющихся двигательных
расстройств, а поэтому они не особо стремятся к их устранению. Нередко они
становятся эмоционально раскрепощенными, утрачивающими меры чувства и такта.
Все это затрудняет их социальную адаптацию.
Ишемический инсульт
Чаще всего
встречаются два типа ишемического инсульта - тромботический, обусловленный
первичной тромботической окклюзией мозгового сосуда, и эмболический,
обусловленный эмболией из отдаленного источника. Первичная тромботическая
окклюзия обычно развивается в сосуде, просвет которого уже сужен в результате
атеросклероза, например в сонной или базилярной артерии. Самый частый источник
эмболии - сердце. Кардиогенная эмболия может возникать при мерцательной аритмии
или инфаркте миокарда
(из-за
пристеночного тромбообразования), протезированных клапанах, инфекционном
эндокардите (источник септических или фибриновых эмболов), и миксоме
предсердия. Реже источником эмболов служат изъязвленные атеросклеротические
бляшки в дуге аорты и устье магистральных сосудов.
Неврологические
расстройства при эмболиях обычно (хотя и не всегда) развиваются внезапно и
сразу достигают максимальной выраженности; инсульту могут предшествовать
приступы преходящей ишемии мозга, однако они наблюдаются значительно реже, чем
в случае первичной тромботической окклюзии. При тромботических инсультах
неврологическая симптоматика обычно нарастает постепенно или ступенчато (в виде
серии острых эпизодов) в течение нескольких часов или суток (прогрессирующий
инсульт); возможна волнообразная смена улучшений и ухудшений.
Среди заболеваний,
приводящих к развитию ишемического инсульта (ИИ), первое место
принадлежит атеросклерозу, нередко в сочетании с сахарным диабетом. Несколько
реже основной причиной является гипертоническая болезнь так же на фоне
атеросклероза мозговых сосудов. Среди других заболеваний, которые могут
осложняться ИИ, следует назвать клапанные пороки сердца с эмбо-лиями, васкулиты
при коллагенозах, болезни крови (эритмии, лейкозы).
Фактором,
непосредственно вызывающим снижение мозгового кровотока и способствующим
развитию ИИ, является стеноз и окклюзия экстракраниальных сосудов мозга. В
некоторых случаях играет роль наличие сосудистых аномалий, реже, особенно при
инсультах в вертебробазилярном бассейне, - шейный остеохондроз с дископатией.
Определенное значение придается атерогенным эмболиям из распадающихся бляшек и
пристеночных тромбов магистральных сосудов головы при атеросклерозе.
Роль разрешающего
фактора в развитии ИИ нередко принадлежит психическому и физическому
перенапряжению (стрессовые состояния, тепловое воздействие, переутомление).
Основным
патогенетическим условием ИИ в любом случае является недостаточный приток крови
к определенному участку мозга с последующим развитием очага гипоксии и далее -
некрозообразованием. Ограничение очага ИИ определяется возможностью развития
коллатерального кровообращения, которая резко снижается в пожилом возрасте.
Развитию ИИ часто
предшествуют преходящие нарушения мозгового кровообращения (транзиторные
ишемические атаки). Наиболее характерно возникновение его во сне или сразу
после сна. Нередко ИИ развивается во время инфаркта миокарда.
Очаговые
неврологические симптомы нарастают постепенно - на протяжении часов, иногда и
трех - четырех дней. При этом нарастание симптоматики может сменяться
ослаблением (мерцание симптомов в начальном периоде инсульта). Почти в 1/3
случаев бывает апоплектиформное развитие инсульта, когда неврологические
симптомы возникают сразу и выражены в максимальной степени. Такая клиника
особенно характерна для эмболии. Эти случаи трудны для дифференциальной
диагностики с геморрагическим инсультом (ГИ), однако люмбальная пункция, как
правило, помогает в решении - при кровоизлиянии в спинномозговой жидкости
определяется кровь.
Характерной чертой
ИИ является превалирование очаговой симптоматики над общемозговой и тесная
связь очаговых симптомов с бассейном определенного сосуда.
ИИ в каротидном
бассейне встречаются значительно чаще, чем в вертебро-базилярной сосудистой
системе (по некоторым данным в 3 - 5 раз). При ИИ в стволовой части мозга
развиваются т.н. альтернирующие синдромы - ядерные поражения черепно-мозговых
нервов на стороне очага и гемипарез на противоположной стороне.
Большое значение
для диагностики инсульта имеет оценка состояния сердечно - сосудистой аритмии,
снижение пульсации и сосудистый шум на одной из каротидных артерий, данные
доплерографического исследования подтверждают ишемическую природу инсульта.
Гиперкоаргуляция
крови (увеличение протромбина, фибриногена, повышение толерантности плазмы к
гепарину, повышение адгезивности и агрегации тромбоцитов) при наличии других
весомых клинических критериев также приобретают важное значение в диагностике
ИИ. Спинномозговая жидкость, как правило, не измена.
В диагностике ИИ
огромное значение, начиная со вторых суток, имеет компьютерное томографическое
исследование (КТ - исследование мозга), обнаруживающее локализацию и размеры
очага размягчения, зону трифокального отека мозга.
У большинства
больных наибольшая тяжесть состояния отмечается в первые два - три дня.
Смертность от ИИ - около 20%. Общее течение заболевания с третьего - пятого дня
начинает улучшаться, но темп восстановления нарушенных функций может быть
быстрым и торпидным. Затем наступает относительная стабилизация очаговых
симптомов с остаточными явлениями различной глубины или же почти полным
восстановлением функций.
Таким образом, у
большинства больных наибольшая тяжесть состояния отмечается в первые два - три
дня. Смертность от ИИ - около 20%. Общее течение заболевания с третьего -
пятого дня начинает улучшаться, но темп восстановления нарушенных функций может
быть быстрым и торпидным. Затем наступает относительная стабилизация очаговых
симптомов с остаточными явлениями различной глубины или же почти полным
восстановлением функций.
2.
Современный подход физической реабилитации после ишемического инсульта
2.1
Общая характеристика реабилитационных мероприятий при ишемическом инсульте
Основной задачей
реабилитации является восстановление нарушенных функций и социальная
реадаптация больных, включая восстановление навыков самообслуживания,
социальной активности, межперсональных отношений, когда это возможно -
трудоспособности [13,17]. Хотя роль восстановительного лечения ни у кого не
вызывает сомнений, удельный вес спонтанного и направленного восстановления
остается еще достаточно не определенным. Неясны еще и многие методические
аспекты восстановительной терапии: сроки ее начала, длительность проведения,
отбор больных, необходимость повторных курсов и т.д.
Одним из наиболее
важных направлений, улучшающих восстановление после инсульта, является
воздействие на биологические адаптивные механизмы. Среди этих механизмов
следует особо выделить восстановление функционирования нейронов (коррекция
токсико-метаболических расстройств, нормализация регионального и общего
мозгового кровотока, уменьшение отека головного мозга) и активацию нейрональных
путей, частично сохранивших в условиях острой ишемии. На клеточном уровне имеет
значение восстановление синоптической передачи и регенерация аксонов и
дендритов [31].
Период времени
(«терапевтическое окно»), когда возможно восстановление потенциально обратимых
повреждений нейронов, относительно непродолжителен. Помимо временного фактора,
этот механизм восстановления утраченных функций, вероятно, является не столь
значимым в случае обширного инсульта, как ишемического, так и геморрагического.
В дальнейшем
периоде после инсульта восстановление утраченных неврологических функций также
возможно, однако оно определяется иными механизмами, связанными со структурой и
функциональной реорганизацией центральной нервной системы, обозначаемыми
термином «пластичность» или «нейропластич-ность» [4, 18, 21]. Под пластичностью
головного мозга обычно понимается его способность к компенсации структурных и
функциональных расстройств при органическом поражении [23]. Анатомической
основой пластичности является реорганизация кортикальных отделов, увеличение
эффективности использования сохранившихся структур и более активное
использование альтернативных нисходящих путей [17]. Следует заметить, что этот
процесс реорганизации начинается уже в острую фазу инсульта [21].
Таким образом,
среди механизмов, обеспечивающих восстановление после инсульта, наиболее ранний
связан с регрессом локальных повреждающих факторов, (исчезновение локального
отека головного мозга, резорбция образовавшихся в результате ишемии и некроза
токсинов, улучшение кровотока в зоне инфаркта, восстановление функционирования
частично поврежденных нейронов). Параллельно с этими процессами или несколько
позже возникают компенсаторные изменения, связанные с нейропластичностью -
образование новых синоптических связей, вовлечение ранее не участвующих в
осуществлении нарушенной функции структур головного мозга, а также разрешение
изменений, связанных с диашизом. Под диашизом понимается функциональная
деактивация, возникающая на расстоянии от очага поражения вследствие
непосредственного повреждения путей или нарушения модулирующего влияния
различных нейросистем [8]. Так, например, при инфаркте в области таламуса
отмечается снижение метаболизма в лоб-нотеменных корковых зонах, а при
поражении хвостатого ядра - в дорсолате-ральной лобной коре. Поэтому
теоретически и практически обоснованным является коррекция этой функциональной
деактивации анатомически сохранных отделов центральной нервной системы.
Продолжительность
этого периода довольно велика - до нескольких месяцев [10]. Особая роль в
процессах нейропластичности принадлежит восстановлению частично поврежденных
связей и вовлечению в осуществление нарушенных функций невральных структур, в
обычных условиях в них не участвующих. Ключевым аспектом нейропластичности,
имеющим принципиальное значение для реабилитации, является то, что характер и
степень реорганизации нейрональных связей определяется нагрузкой, на них
возлагаемой. Свидетельством этому является результаты как экспериментальных,
так и клинических исследований, свидетельствующих о положительном влиянии
форсированной нагрузки и функционального тренинга на степень восстановления
утраченных функций.
При восстановлении
после инсульта в последнее время особое значение придается увеличению
активности церебральных структур, располагающихся ипсилатерально по отношению к
пораженной стороне тела, хотя не все считают эти изменения клинически
значимыми.
Ранее считалось,
что одной из целей реабилитации больных, перенесших инсульт, является
применение методик, в которых основной акцент делался на использовании
непораженных конечностях с целью большей независимости пациентов в повседневной
жизни. При этом на пораженные конечности сколь либо значительная нагрузка не
оказывалась. В настоящее время доказано, что активизация пораженных конечностей
непосредственно влияет на процессы функциональной церебральной реорганизации и
таким образом способствует лучшему восстановлению невролгического дефекта
[13,14,17,29]. Длительная (более 28 дней) проприоцептивная стимуляция у больных
с инсультом, которая осуществляется путем совершения пассивных движений,
сопровождается повышением активности сенсомоторной и дополнительной моторной
коры по данным функциональной МРТ [29].
Максимально более
ранняя терапия инсульта в немалой степени определяет успех проводимых в
последующем реабилитационных мероприятий. Наиболее значительное восстановление
возможно в первые 3 месяца от начала инсульта, после 6 месяцев, как правило,
возможно только незначительное улучшение. Однако процесс восстановления может у
ряда больных продолжаться и более продолжительный период времени после инсульта
[13].
Важность раннего
начала реабилитации связана, во-первых, с рядом осложнений острого периода, во
многом обусловленных гипокинезией и гиподинамией (тромбофлебиты конечностей,
тромбоэмболии легочной артерии, застойные явления в легких и т.д.), и,
во-вторых, с опасностью развития и прогрессирова-ния вторичных патологических
состояний (таких как, например, спастические контрактуры, «телеграфный стиль»
при моторной афазии и т.д.). На значение ранней реабилитации указывает
большинство исследователей [9, 10, 11, 17, 18], многие из них подчеркивают, что
более раннее ее начало способствует более полному восстановлению функций,
влияет на темп восстановления. Некоторые исследователи считают раннее начало
реабилитации даже более важным для восстановления функций, чем ее длительность
[9,10, 18].
Наиболее
эффективна, как считают многие исследователи [1, 2, 9], трех-звенная схема
поэтапного восстановительного лечения:
·
1 этап (ранний восстановительный): реабилитационные мероприятия начинают уже во время пребывания
больных в отделении для лечения острых нарушений мозгового кровообращения, куда
они доставляются машиной скорой помощи, затем продолжают в восстановительном
отделении, из которого через 1,5-2 месяца следует выписка на амбулаторное
лечение. При речевых, при очень грубых двигательных нарушениях, при медленном
темпе восстановления и сопутствующих заболеваниях этот срок может удлиняться до
3 мес.
·
2 этап (поздний восстановительный): Больные должны и после выписки продолжать лечение в
восстановительных отделениях районных поликлиник, в районных врачебно -
физкультурных диспансерах и на дому (до года).
·
3 этап (резидуальный): Компенсация остаточных нарушений двигательных функций (более
года).
Следует
подчеркнуть, что необходимым условием начала активной реабилитации является
стабилизация общего состояния больного, в том числе гемодинамики, определенный
уровень бодрствования и высокая степень мотивации, определяющие способность к
обучению.
В отношении
длительности реабилитации среди специалистов не существует единого мнения.
Некоторые исследователи [13, 19] считают, что восстановительный период длится
до 6 месяцев. В то же время другие полагают, что восстановление может продолжаться
и после 6 месяцев.
Некоторые
исследователи [8 - 10] подчеркивают, что наиболее целесообразно проводить
реабилитацию больных, перенесших инсульт, во всяком случае, на первом этапе, не
в реабилитационных центрах общего типа, а в специализированных реабилитационных
инсультных отделениях. Два фактора говорят о целесообразности создания таких
отделений:
1)
сохранение медицинского преемственности после острой стадии
инсульта;
2)
наличие реабилитационного персонала, специализирующегося на
восстановлении после инсульта.
Сразу после
развития инсульта мышечный тонус в паретичных конечностях чаще снижен, однако в
течение 2-3 дней он повышается, приводя, в конечном счете, к характерной позе с
повышением тонуса в аддукторах и флекторах руки и аддукторах и экстензорах
ноги. Любопытно заметить, что невыраженные изменения в двигательной сфере в
виде некоторого снижения мышечной силы и оживления рефлексов могут отмечаться и
на ипсилатеральной стороне. В реабилитационном периоде вначале происходит
восстановление движений в проксимальных отделах конечностей, затем - в
дистальных [11]. Обычно при инсульте соответствующей локализации слабость в
верхних конечностях возникает раньше, чем слабость в нижних конечностях, и, как
правило, восстановление нормальных двигательных функций в гемипаретичной руке
происходит хуже, чем в ноге. Одним из объяснений этому является то, что
функциональное восстановление способности к выполнению тонких скоординированных
движений. В отличие от этого, функциональное восстановление в ноге, что проявляется
восстановлением ходьбы, может протекать даже при незначительном или умеренном
нарастании мышечной силы. Кроме того, успех реабилитационных мероприятий в руке
может быть в значительной мере ограничен с этим возникновением боли.
Существенно хуже
прогноз на восстановления двигательных функций в руке, если плегия отмечается
сразу в начале заболевания, а также в случае, если через 4 недели от начала
заболевания не происходит восстановление хватания рукой. Однако, примерно у 9%
больных с выраженным парезом в руке в остром периоде заболевания в
последующем можно добиться удовлетворительного восстановления, а у 70%
пациентов, у которых отмечаются некоторые улучшения двигательных функций в
течение первых 4 недель от начала заболевания, в последующем отмечается полное
или значительное восстановление двигательных функций в руке [4]. Считается, что
если у пациента в течение первых 2-х недель от начала инсульта отсутствует
активные движения в конечностях, то в дальнейшем полного регресса двигательных
расстройств не будет [31].
Внезапно возникший
вследствие инсульта гемипарез приводит к нарушениям ходьбы, которые нередко
наиболее тяжело переносятся больными. Причины этого вполне очевидны -
зависимость от помощи окружающих при попытки выполнения даже минимальных действий,
связанных с ходьбой. Отсутствие восстановления способности к ходьбе (помимо
отсутствия положительной динамики пареза) может быть связано с выраженными
нарушениями перцепции и праксиса, спастичностью, приводящей к тяжелым
контрактурам, или туловищной атаксией.
В случае
самостоятельного полного восстановления утраченных двигательных функций
длительность периода восстановления, как правило, не превышает 3-х месяцев
(обычно 1,5-2 месяца после инсульта), однако в ряде случаев некоторое улучшение
может продолжаться до 6 - 12 месяцев и даже более длительный период времени.
Реабилитация
пациентов, перенесших инсульт, заключается в комбинированном и координированном
использовании медико-социальных мероприятий, направленных на восстановление
физической, психологической и профессиональной активности больных. При
проведении реабилитационных мероприятий важная роль придается изменению
поведенческой стратегии больных, что позволяет даже при сохранности
двигательного дефекта достигнуть лучшей адаптации.
В настоящее время
не вызывает сомнений то, что реабилитация больных с инсультом потенциально
эффективна, причем ни возраст больных, ни наличие сопутствующих инсульту
неврологических и соматических заболеваний, ни значительная важность
постинсультного дефекта, не являются признаками, абсолютно исключающими
эффективность реабилитационных мероприятий.
Степень, характер и
длительность восстановления утраченных вследствие инсульта функций весьма
вариабельны. Наиболее существенное улучшение в состоянии больных под действием
реабилитационных программ отмечается в первые 6 месяцев от начала инсульта,
хотя не менее чем у 5% больных отмечается улучшение в течение года [4].
Частичной или полной независимости в повседневной жизни можно достигнуть в 47 -
76% случаев.
Необходимо принимать
во внимание и то, что имеются существенные различия между «мышечной слабостью»
и «восстановлением функции» - нередко пациенты даже с выраженным гемипарезом,
не претерпевшим существенного уменьшения после инсульта, могут при проведении
адекватных реабилитационных мероприятий передвигаться в пределах квартиры [9].
В этой связи любопытно заметить, что в большинстве случаев восстановление
двигательных функций достигает своеобразного «плато» примерно через 3 месяца от
начала инсульта, а функциональное улучшение продолжается до 6 - 12 месяцев [11,
15]. Еще одной проблемой является наличие сенсорных расстройств у пациентов,
что в ряде случаев может приводить к столь же существенной бытовой дезадаптации
даже в отсутствие значительных постинсультных двигательных нарушений. При этом
наличие сенсорных нарушений, как считается, являемся неблагоприятным
прогностическим фактором последующего восстановления двигательных функций.
К неблагоприятным в
плане восстановления двигательных функций после инсульта факторам относя,
помимо тяжести инсульта и выраженности пареза, пожилой возраст больных, наличие
сопутствующих соматических заболеваний (инфаркт миокарда, сахарный диабет),
когнитивные расстройства, тазовые и сенсорные нарушения, а также задержка с
началом реабилитационных мероприятий [11; 19]. При этом инфаркт миокарда
является наиболее частой причиной детального исхода у больных, перенесших
инсульт или транзиторную ишемическую атаку [31]. Не отмечено сколь либо
значительного влияния на степень восстановления ни пола, ни стороны развития
инсульта.
Введение больных в
постинсультном периоде может быть затруднено из-за возникновения болевых
синдромов различного генеза, депрессии или тревожности, что необходимо
принимать во внимание, планируя реабилитационные мероприятия [16; 25]. Однако в
практической деятельности это не всегда учитывается. Так, например, депрессия
развивается в первый год после инсульта у 30 - 50%, а также локализация очагов
в лобных отделах левого полушария головного мозга и в субкортикальных отделах
правого полушария [31]. Назначение (при соответствующих показаниях) ингибиторов
обратного захвата серотонина может способствовать не только регрессу депрессии,
но и лучшему восстановлению двигательных функций.
Считается, что
реабилитационные мероприятия могут быть эффективны у 80% лиц перенесших инсульт
(у 10% отмечается полное самостоятельное восстановление двигательного дефекта,
а у 10% реабилитационные мероприятия являются бесперспективными) [11].
Таким образом,
основным методом коррекции двигательных расстройств является кинезотерапия,
включающая активную и пассивную лечебную гимнастику. В настоящее время не
вызывает сомнений то, что ранняя активация больных, расширение их двигательного
режима не только способствует лучшему восстановлению утраченных функций [1-3,
30], но и существенно снижает риск развития тромбоэмболических осложнений,
пневмонии и в конечном итоге - летальности после инсульта [14]. Важным является
сочетанное использование лечебной гимнастики и фармакологической терапии,
поскольку лекарственные препараты могут существенно улучшать процессы
пластичности [13, 14]. В восстановительном периоде проводится профилактика
повторного инсульта, назначаются препараты, улучшающие мозговой кровоток и
метаболизм, а также лекарственные средства, снижающие мышечный тонус.
Важной составляющей
реабилитационного процесса является информированность пациента и его
родственников об инсульте, его причинах и профилактике, особенностях процесса
восстановления.
У большинства
больных с последствиями инсульта в той или иной мере наблюдается нарушение
психологической и социальной адаптации, чему способствуют такие факторы, как
выраженный двигательный и речевой дефицит, болевой синдром, потеря социального
статуса. Такие больные нуждаются в здоровом психологическом климате в семье,
созданию которого во многом должны способствовать разъяснительные беседы,
проводимые с родными больного реабилитоло-гами. Семья должна, с одной стороны,
оказывать больному психологическую поддержку, способствовать созданию
оптимистического настроя, а с другой помогать выработать у него реалистический
подход к имеющемуся недугу, к возможностям и пределам восстановления. Если
больной не в состоянии вернутся на работу, необходимо по мере возможности
привлекать его к выполнению домашних дел, помочь найти ему интересное хобби,
привлекать к участию в различных культурных и общественных мероприятиях.
.2
Лечебная физическая культура при ишемическом инсульте
Своевременно
начатое лечение положением и раннее применение физических упражнений, в
частности в форме пассивных движений, позволяют в значительной степени
предотвратить развитие повышенного тонуса мышц, формирование порочной позы,
синкинезий. Благоприятное влияние на больного может ока-зать лечебная
гимнастика в сочетании с точечным массажем, а так же с избирательным для
отдельных групп обычным массажем.
Лечебная физическая
культура в комплексе с другими лечебными мероприятиями используется на всем
протяжении восстановительного лечения. На первых 2-х этапах средства лечебной
физкультуры содействуют в основном восстановлению нарушенных двигательных
функций. На 3-м этапе они способствуют преимущественно формированию
соответствующих компенсаций.
Все средства
лечебной физкультуры с первых дней их применения должны быть направлены на
восстановление управления движениями и нормального соотношения силы и тонуса
мышц - антагонистов. Особенное внимание следует уделять нормализации функций
конечностей и предотвращению формирования порочных компенсаций, которые
появляются при попытках самостоятельного бесконтрольного восстановления
больными функций дефектной конечности.
В соответствии с
особенностями течения заболевания у больных последовательно используются
следующие лечебные режимы:
·
строгий постельный режим - все активные упражнения исключены; все
перемещения больного в кровати осуществляются медицинским персоналом;
·
умеренно расширенный постельный режим - перемещение и смена
положений больного в кровати производится с помощью медицинского персонала; при
привыкании пациента к режиму допускаются самостоятельные повороты и переход в
положение сидя;
·
палатный режим - больной с помощью медицинского персонала и
самостоятельно с опорой (спинка стула или кровати, костыли) передвигается в
пределах палаты, выполняет доступные виды самообслуживания (ест, умывается и
пр.);
·
свободный режим - больной выполняет доступные активные движения и
совершенствует навыки самообслуживания, самостоятельно ходит по отделению и
поднимается по лестнице. Лечебная гимнастика проводится с использованием
исходных положений (лежа, сидя, стоя), допускаемых предписанным режимом.
·
Выполняемые упражнения должны быть простыми и доступными. Для
создания двигательной доминанты их следует повторять многократно.
При планировании
реабилитационных программ следует учитывать наличие существовавших еще до инсульта
нарушений (артериальная гипертензия, сахарный диабет), вторичных осложнений
инсульта (тромбоз глубоких вен нижних конечностей, пневмония), а также
возможную декомпенсацию имеющихся соматических расстройств (например, учащение
после инсульта приступов стенокардии у пациентов с ишемической болезнью сердца)
[4]. При этом в ряде случаев дезадаптация больных может быть обусловлена не
столько перенесенным инсультом и его последствиями, сколько наличием
сопутствующих заболеваний. Состояние больного во время проведения
реабилитационных мероприятий может ухудшиться - так примерно 5 - 20% больных,
находившихся в реабилитационных центрах, потребовался повторный перевод в
отделения интенсивной терапии [8,26].
Противопоказаниями
для активной двигательной реабилитации служат сердечная
недостаточность, стенокардия покоя и напряжения, острые воспалительные
заболевания, хроническая почечная недостаточность, недостаточность
кровообращения III степени, активная фаза ревматизма, выраженные изменения психики и
т.д.
Наличие афазии не
является противопоказанием для назначения больному лечебной гимнастики. При
затруднении контакта с больным, что обусловлено речевыми нарушениями или
изменениями психики, выборочно используются пассивные движения, лечение
положением, точечный массаж.
Основным методом
реабилитации инсультных больных с нарушениями движений (парезы, нарушения
статики и координации) является лечебная физкультура (кинезотерапия), в задачи
которой входит восстановление объема движений, силы и ловкости в пораженных
конечностях, функции равновесия, навыков самообслуживания.
Ранняя двигательная
активация больных не только способствует лучшему восстановлению двигательных
функций, но также снижает риск развития аспирационных осложнений и тромбоза
глубоких вен нижних конечностей. Постельный режим показан больным лишь в
течение первых суток от начала заболевания. Естественно, в эту категорию не
входят пациенты с нарушениями сознания или прогрессирующим нарастанием
неврологического дефекта.
Занятия лечебной
физкультурой начинают уже в первые дни после инсульта, как только позволят
общее состояние больного и состояние его сознания. Сначала это пассивная
гимнастика (движения во всех суставах пораженных конечностей совершает не
больной, а методист либо инструктируемые им родственники или сиделка).
Упражнения проводятся под контролем пульса и давления с обязательными паузами
для отдыха. В дальнейшем упражнения усложняются, больного начинают сажать, а
затем обучают садиться самостоятельно и вставать с постели. У больных с
выраженным парезом ноги этому этапу предшествует имитация ходьбы лежа в постели
или сидя в кресле. Больной учится стоять вначале с поддержкой методиста, затем
самостоятельно, держась за прикроватную раму или спинку кровати. При этом
больной старается равномерно распределять вес тела на пораженную и здоровую
ноги. В дальнейшем пациент обучается ходьбе. Передвижения по палате (комнате) в
начале осуществляются при помощи и под контролем инструктора лечебной
физкультуры. Как правило, пациента водят со стороны пареза, закидывая
ослабленную руку себе на плечо. Сначала это ходьба на., месте, затем ходьба по
палате с опорой на прикроватную раму, потом самостоятельная ходьба по палате с
опорой на четырех - или трехножную трость. К самостоятельной ходьбе без опоры
на палку больной может приступить только при хорошем равновесии и умеренном или
легком парезе ноги. Расстояние и объем передвижений постепенно увеличиваются:
ходьба по палате (или квартире), затем ходьба по больничному коридору, по
лестнице, выход на улицу и, наконец, пользование транспортом.
Кроме передвижений
следует стимулировать пациента к бытовой адаптации. Восстановление
самообслуживания и других бытовых навыков также происходит поэтапно. Вначале
это обучение простейшим навыкам самообслуживания: брать третичной рукой предметы
обихода, самостоятельно принимать пищу; навыкам личной гигиены, таким, как
умывание, бритье и так далее (речь идет о тяжелых больных, у которых эти навыки
утрачены); затем обучение самостоятельному одеванию (что довольно непросто при
парализованной руке), пользованию туалетом и ванной. Самостоятельно
пользоваться туалетом и ванной больным с гемипарезом (паралич одной половины
тела) и атаксией (расстройством координации) помогают различные технические
приспособления поручни у унитаза, скобы в стенах ванной комнаты, деревянные
стульчики в ванне. Эти приспособления нетрудно сделать как в больнице, так и в
домашних условиях.
Таким образом,
больные и члены их семей должны принимать активное участие в реабилитационном
процессе (в частности, в выполнении «домашних заданий» во второй половине дня и
в выходные дни).
Основные
этапы расширения двигательного режима. Двигательный
режим и его изменения должны назначаться лечащим врачом строго индивидуально, с
учетом состояния больного и динамики заболевания. При благоприятном развитии
восстановительных процессов ориентировочно определяются примерные сроки
расширения режима. Так, с целью профилактики застойных явлений в легких и
других осложнений, а также для подготовки к переходу в положение сидя, поворот
больных на бок осуществляется на 2 - 5 день от начала заболевания.
Перевод больного в
положение сидя назначается на 3 - 4 неделе. Положение стоя и ходьба назначаются
на 4 - 6 неделе.
Смена положений в
первые 3-4 дня осуществляется только с помощью персонала.
Для поворота на
здоровый бок больному необходимо:
1. самостоятельно или с помощью персонала переместить туловище к краю
кровати в сторону паретичных конечностей.
2. Положить согнутую в локте паретичную руку на грудь.
3. Согнуть паретичную ногу в коленном суставе с помощью здоровой ноги
(или используя манжетку с лямкой, фиксированной на голеностопном суставе
паретичной ноги).
4. Опираясь на здоровую руку и стопы умеренно согнутых ног,
повернуться на здоровый бок. Если больной не в состоянии самостоятельно
повернуться, ему следует помочь, поддерживая за плечи. В последующем больного
обучают повороту и в сторону паретичных конечностей. Длительность однократного
пребывания на боку первые дни не должна превышать 15-20 мин. Смена положений
должна проводиться 3-4 раза в сутки.
Ко времени перевода
в положение сидя больной должен быть адаптирован к нему, применяя в этих целях
подголовник под углом 45° - 70°. Каждое пребывание на подголовнике
ограничивается 20 - 30 мин.
При обучении
самостоятельному переходу из положения лежа на боку в положение сидя и стоя
больной должен:
1) положить согнутую здоровую руку под туловище;
2) опустить ноги с постели (больную с помощью здоровой);
3) сесть, опираясь здоровой рукой о постель.
В положении сидя (с
опорой на подушки или без нее) первоначально больной проводит 5-10 мин. Затем
пребывание в этом положении увеличивается до 20 - 30 мин. (3-4 раза в день).
При обучении
самостоятельному переходу в положение стоя из положения сидя и подготовке к
ходьбе предварительно выполняются следующие упражнения:
1) из исходного положения сидя, с ногами, согнутыми в коленных
суставах под острым углом, стопы на полу, опора здоровой рукой о край кровати -
умеренный наклон туловища вперед с одновременным небольшим подъемом таза;
2) пересаживание на стул, стоящий боком к кровати;
3) вставание с опорой здоровой рукой спинку стула, с поддержкой со
стороны паретичных конечностей; распределение массы тела на обе ноги; перенос
массы тела с одной конечности на другую.
4) Шаги на месте, ходьба с посторонней помощью или с дополнительной
опорой по палате, отделению, лестнице.
Общетонизирующие
и дыхательные упражнения. Длительная
гиподинамия больного сама по себе вызывает значительное снижение тонуса коры
больших полушарий, сердечнососудистой, дыхательной, других систем, а также мышц
опорно-двигательного аппарата. Общетонизирующие упражнения способствуют
повышению активности коры больших полушарий, улучшают условия проведения
импульсов по нервным путям, стимулируют функции сердечно - сосудистой системы и
дыхательного аппарата, предупреждают возможные осложнения со стороны легких и
желудочно-кишечного тракта, активизируют обмен веществ и деятельность органов
выделения. Эти упражнения подбираются в соответствии с двигательным режимом в
зависимости от общего состояния и возраста больного. При постельном режиме
наряду со специальными упражнениями для паретичных конечностей применяются
также повороты на бок, активные движения в мелких и средних суставах здоровых
конечностей с полной амплитудой и в крупных - с неполной.
На последующих
этапах (II и III режимах и в позднем восстановительном периоде) общетонизирующее
воздействие увеличивается за счет расширения двигательного режима (перевода
больного в положение сидя, стоя, увеличения продолжительности ходьбы), движений
во всех суставах здоровых конечностей по полной амплитуде, добавления
упражнений для мышц туловища, увеличения количества повторений упражнений и
выполнения появившихся активных движений в паретичных конечностях.
При II-V степенях нарушения двигательных
функций применяются плавные движения в суставах здоровых конечностей (темп
медленный и средний), осуществляется контроль за положением паретичных
конечностей (подавление синкинезий). Для правильного распределения физической
нагрузки в занятии упражнения следует начинать здоровыми конечностями, в мелких
суставах, постепенно увеличивая амплитуду движений и включая все более крупные
мышечные группы.
При остром
нарушении мозгового кровообращения часто возникают нарушение ритма и учащение
дыхания, уменьшение амплитуды дыхательных движений и другие изменения
дыхательной деятельности. Поверхностное дыхание усугубляет гипоксию (снижение
содержания кислорода в тканях). Длительная обездвиженность больного является
одной из причин возникновения застойных явлений в легких и легочных осложнений.
Для улучшения
функции дыхания и предупреждения осложнений применяются дыхательные упражнения,
которые способствуют увеличению подвижности диафрагмы и урежению частоты
дыхания, тем самым улучшая вентиляционную функцию легких.
Дыхательные
упражнения используются на протяжении всего курса лечения. При выполнении этих
упражнений не должны иметь место задержка дыхания, натуживание. После полного
выдоха используется короткая пауза (1-3 е.) - Этим обеспечивается хороший вдох
Дышать следует через нос. кроме случаев, когда носовое дыхание затруднено.
Дыхание должно быть медленным, плавным, ритмичным, средней глубины, с
равномерным участием ребер и диафрагмы, так называемым «латным дыханием». Вдох
форсировать не следует, он будет непроизвольно углубляться по мере увеличения
мощности выдоха.
С первых же дней
занятий следует уделять внимание увеличению подвижности диафрагмы, являющейся
мощной дыхательной мышцей. Полноценное участие диафрагмы в акте дыхания
обеспечивает эффективную вентиляцию нижних отделов легких, играет существенную
роль в кровообращении и в поддержании нормальной функции органов брюшной
полости.
В остром периоде
лечения (I-II режим) применяются «статические» дыхательные упражнения,
выполняемые без сочетания с движениями конечностей и туловища. С расширением
двигательных возможностей больного включается применение
<<динамических>> дыхательных упражнений, сопровождаемых движениями
конечностей и туловища.
Не рекомендуется
производить форсированные глубокие вдохи, делать большое количество повторений
дыхательных движений подряд (оптимально 3 -4 раза). Дыхательные упражнения
чередуются со специальными и общетонизируюшими.
Дыхание оказывает
существенное влияние на состояние мышечного тонуса конечностей. При вдохе тонус
мышц повышается, а при выдохе - понижается. Фазу выдоха необходимо использовать
для уменьшения спастичности мышц. Пассивные или активные упражнения для мышц с
резко повышенным тонусом рациональнее выполнять одновременно с удлиненным
выдохом. Такое сочетание повышает эффективность применения специальных
упражнений.
Применение
пассивных движений. Пассивные движения вызывают потоки центростремительных
импульсов от проприорецепторов мышц, сухожилий и суставов к коре головного
мозга, способствуя уменьшению развития парабиоза в соседних с очагом поражения
участках головного мозга. Они обеспечивают активизацию проводимости нервных
путей, улучшают крово- и лимфообращение, содействуют улучшению трофики тканей,
снижению повышенного тонуса мышц и сохранению подвижности суставов, уменьшают
опасность образования контрактур. Применение пассивных движений способствует
также восстановлению мышечно-суставной чувствительности и утраченных активных
движений.
Пассивные
упражнения должны выполняться плавно, не вызывая болезненных ощущений, в
медленном темпе, изолированно в каждом суставе, во всех плоскостях. Амплитуда
движений должна быть оптимальной с постепенным нарастанием, без
перерастягивания гипотоничных групп мышц. При выполнении пассивного движения
суставам всей конечности должно придаваться всегда положение, противоположное
позе Вернике-Манна.
Пассивные
упражнения должны назначаться уже через 3-4 дня после начала заболевания. Они
выполняются во всех суставах паретичных конечностей ежедневно и многократно.
Движения в каждом суставе повторяются до 10 - 15 раз.
Следует учитывать
реакцию больного на движения, не допускать появления болей, задержки дыхания,
повышения спастичности. Для выполнения пассивных упражнений наиболее
благоприятной позой является положение больного лежа на спине.
В остром периоде
болезни пассивные движения следует начинать с дистальных отделов (кисть,
стопа), учитывая, что движения в мелких суставах почти не отражаются на общем
кровообращении. Через несколько дней следует включать движения в локтевом,
плечевом, а затем в коленном и тазобедренном суставах. В случаях, когда
наблюдаются повышенный тонус и начальные проявления контрактур и синкинезий,
движения рекомендуется начинать с крупных суставов конечностей, переходя к
более мелким. Такая последовательность способствует уменьшению возможности
появления или усиления синкинезий. Одновременно это препятствует повышению
спастичности мышц паретичной руки и ноги. Пассивные упражнения для суставов
верхних конечностей: 1. Пассивные упражнения для плечевого сустава.
Сгибание
- разгибание. Исходное положение (и.
п.) - лежа на спине, рука вдоль туловища, предплечье - в среднем положении.
Одной рукой методист держит ладонь паретичной руки больного, другой - фиксирует
локтевой сустав. Движения выполняются выпрямленной рукой больного.
Отведение
приведение И. п. и фиксация те же.
Движения выполняются выпрямленной рукой больного.
Супинация
- пронация. И. п. - лежа на спине,
рука выпрямлена и отведена от туловища на 15° - 20°, предплечье - в среднем
положении. Фиксация та же. Супинация и пронация выполняются выпрямленной рукой
больного.
Круговые
движения. И. п. и фиксация те же. При
выполнении этого движения осуществляется легкое давление по оси конечности на
суставную впадину лопатки.
2. Пассивные
упражнения для локтевого сустава.
Сгибание
- разгибание. И. п. - лежа на спине,
рука выпрямлена и отведена от туловища на 15° - 20°, предплечье супинировано,
пальцы и кисть в разогнутом положении, с отведенным I пальцем. Сгибание предплечья
необходимо выполнять без перерастягивания трехглавой мышцы плеча.
Супинация
- пронация И. п. - лежа, рука
выпрямлена, отведена на 15° - 20° от туловища, пальцы разогнуты, I палец отведен. Одной рукой методист
держит паретичную кисть, другой - фиксирует нижнюю треть плеча пациента
Выполняются пассивные супинация и пронация предплечья.
3. Пассивные
упражнения для лучезапястного сустава.
Сгибание
- разгибание. И. п. - лежа на спине,
выпрямленная рука отведена в сторону, кисть супинирована или находится в
среднем положении. Одна рука методиста держит выпрямленные пальцы больного, другая
- фиксирует нижнюю треть предплечья. Выполняются пассивные сгибание кисти.
Движение следует выполнять, избегая перерастягивания и без того ослабленных
мышечных групп.
Приведение
- отведение, круговые движения кистью. И. п. то же.
4. Пассивные
упражнения для межфаланговых и пястнофаланговых суставов.
Сгибание
- разгибание в межфаланговых и
пястно-фаланговых суставах.
Рука выпрямлена,
предплечье находится в среднем положении. Движения рекомендуется выполнять
отдельно каждым пальцем и совместно П - V пальцами. Отведение - приведение
в пястно-фаланговых суставах. И. п. то же. 5. Пассивные упражнения для
суставов I пальца кисти. И. п. то же, предплечье в среднем положении. Сгибание
- разгибание, приведение - отведение, противопоставление и круговые движения.
Пассивные
упражнения для тазобедренного и коленного суставов. Сгибание - разгибание. И.
п. - лежа на спине, нога полусогнута в коленном и тазобедренном суставах. Одной
рукой методист поддерживает паретичную ногу больного в области подколенной
ямки, другой - фиксирует стопу под углом 90°.
Супинация
- пронация (ротация) в тазобедренном суставе. И. п. и
фиксация те же. Ротационные движения выполняются согнутой в коленном и
тазобедренном суставах конечностью.
Отведение-приведение.
И. п. - лежа, нога выпрямлена. Поддержка нижней конечности
осуществляется таким же образом. Круговые движения в тазобедренном суставе. И.
п. - лежа, паретичная нога полусогнута. Поддержка ноги та же.
Круговые
движения выполняются умеренным давлением по
оси бедра на суставную впадину.
. Пассивные
упражнения для голеностопного сустава. Сгибание - разгибание. И. п. -
лежа на спине, нога согнута в коленном суставе, по отношению к бедру под углом
120°, опора на стопу. При пассивном движении разгибание должно преобладать над
сгибанием стопы.
Отведение
сочетанное с пронацией (ротацией внутрь) и последующее приведение в среднее
положение. И. п. то же.
Восстановление
активных движений. Основная задача лечебной гимнастики - содействие
растормашиванию и стимуляции деятельности нервных элементов в зоне повреждения
центральной нервной системы. Лечебные мероприятия направлены на снижение
повышенного тонуса напряженных мышц, восстановление движений ослабленных
мышечных групп и улучшение их сочетаний(реципрокной) иннервации. Методика
лечебной гимнастики должна быть направлена, прежде всего, на противодействие
формированию контрактур и восстановлению изолированных активных движений.
Подбор специальных упражнений для занятия лечебной гимнастикой следует
осуществлять по принципу: рука «длинная» (разогнутая во всех суставах), нога
«короткая» (согнутая в коленном и тазобедренном суставах и разогнутая в
голеностопном суставе).
При отсутствии
активных сокращений мышц, «удлиняющих» руку и «укорачивающих» ногу, необходимо
возбуждение (стимуляция) сокращения именно этих мышц.
Стимуляция активных
движений избранной мышечной группы начинается с выполнения пассивного движения
по небольшой амплитуде одновременно с волевой посылкой больным двигательного
импульса к этому движению. Очень важно совпадение по времени пассивного
движения с проявляющимся напряжением упражняемой мышечной группы.
Стимуляции
подлежат, как правило, следующие мышечные группы:
·
на верхней конечности - разгибатели предплечья, отводящие мышцы
плеча, разгибатели руки, разгибатели пальцев, отводящие мышцы I пальца, мышцы, отводящие П, IV, V пальцы, мышца - супинатор
предплечья, мышцы плечевого пояса (движения плечевого пояса вверх и назад);
·
на нижней конечности - мышцы - сгибатели голени, мышцы - пронаторы
бедра, мышцы, отводящие бедро, мышцы разгибатели стопы (мышцы, выполняющие
тыльное сгибание стопы), мышцы-пронаторы стопы. Стимуляция мышц проводится из
и. п. лежа на спине на ровной опоре. На верхней конечности стимуляцию мышц
следует осуществлять изолированно для каждого звена конечности в горизонтальной
плоскости. Необходимо соблюдать принцип рассеивания нагрузки в связи с быстрой
истощаемостью корковых центров и в целях восстановления процессов концентрации
возбуждения и торможения. Стимуляция мышц проводится в условиях полного
«снятия» массы звена паретичной конечности, передаваемого на руки инструктора.
Чтобы не создавать возбуждения спастичных мышц, возвращение звена конечности в
исходное положение проводится пассивно, даже при наличии у больного возможности
частичного активного выполнения этого движения. Начинать стимуляцию на верхней
конечности лучше с трехглавой мышцы плеча как основной мышцы, разгибающей руку;
на нижней конечности - с мышц - сгибателей голени как основной группы,
сгибающей ногу. Количество повторений для одной мышечной группы -3-6 раз. В
течение занятия следует возвращаться к стимуляции избранной мышечной группы 2 -
3 раза.
Перед началом
стимуляции необходимо сочетать объяснение задания больному с показом активных
движений на здоровой конечности и пассивных - на паретичной. С целью создания
лучшего представления о движении следует полнее использовать слуховой,
зрительный, тактильный и кинестатический анализаторы. При выполнении стимуляции
необходимо помнить о шейно - тонических рефлексах, которые при движении шеи и
головы повышают тонус мышц рук: так, при повороте головы вправо (влево)
повышается тонус мышц сгибателей правой (левой) руки; при сгибании головы
вперед повышается тонус мышц - сгибателей обеих рук. Поэтому при стимулировании
следует препятствовать сгибанию головы и ее поворотам в сторону паретичной
конечности. Во время стимуляции необходимо устранять факторы, отвлекающие
больного от выполнения задания. Все внимание пациента сосредотачивается на
посылке волевого импульса к стимулируемой группе мышц. Стимуляция активных
движений должна начинаться в раннем восстановительном периоде. Проведение
стимуляции возможно лишь при наличии сознательного, позитивного отношения
больного к упражнению. При высоком мышечном тонусе целесообразно перед
стимуляцией применять «тормозной» метод точечного массажа для расслабления
спастичных мышц и «тонизирующий» метод для стимуляции мышечных сокращений их
антагонистов. С целью снижения спастичности следует предварительно использовать
пассивные движения.
Упражнение в
стимуляции мышечной группы заканчивается при появлении в ней активных
сокращений, способных хотя бы незначительно перемещать звено конечности. При
достижении активного изолированного сокращения мышцы или группы мышц необходимо
переходить к выполнению активного движения, осуществляемого с помощью
методиста.
Активные движения
при этом постепенно увеличиваются по амплитуде, и больной получает возможность
выполнять их все более уверенно и четко. Темп движений должен быть медленным.
Возврат перемещающегося звена конечности в исходное положение осуществляется
пассивно. Количество повторений - 4 - 6 раз.
После освоения
активного изолированного движения с посторонней помощью следует приступать к
самостоятельному выполнению этого же движения. В начале занятий возврат звена
конечности в исходное положение производится пассивно, потом - активно.
Количество повторений постепенно увеличивается до появления признаков утомления
мышц, которое проявляется уменьшением амплитуды движений.
Условия выполнения
движения постепенно усложняются за счет применения оптимального сопротивления,
от преодоления минимального противодействия, оказываемого методистом, до
преодоления сопротивления, оказываемого растягиванием резинового бинта.
Количество повторений индивидуально - до появления признаков утомления мышечной
группы. Темп медленный. Применение сопротивления усиливает поток
проприоцептивных импульсов в центральную нервную систему, активизирует
заторможенные нервные клетки и улучшает реципрокную иннервацию мышц.
Восстановление
активных изолированных движений так же, как и стимуляцию на верхней конечности,
эффективнее начинать с мышц-разгибателей предплечья, на нижней конечностей - с
мышц-сгибателей голени.
Активные упражнения
с помощью методиста, без помощи и сопротивлением проводятся для мышечных групп,
«удлиняющих» (разгибающих) руку и «укорачивающих» (сгибающих) ногу. Следует
избегать активных движений для мышечных групп, находящихся в состоянии
повышенного тонуса: сгибателей пальцев и кисти, мышц, приводящих пальцы,
мышц-сгибателей и пронаторов предплечья, приводящих мышц плеча, разгибателей
бедра, супинирующих бедро.
Активные свободные
движения, выполняемые перечисленными мышечными группами, можно включать в
занятие лишь тогда, когда значительно снизится спастичность, а
мышцы-антагонисты смогут преодолеть силу тяжести сегмента конечности при
движении его в направлении снизу вверх. По 5 - бальной шкале оценки мышечной
силы это соответствует 4 баллам. Преждевременное включение активных движений за
счет спастичных мышц затруднит и отдалит сроки восстановления, реципрокных
взаимоотношений мышц паретичной конечности. Упражнения с предметами для
паретичной руки не следует применять у больных с повышенным мышечным тонусом и
слабостью соответствующих мышц-антагонистов. Большое внимание необходимо
уделять восстановлению активных сокращений мышц - разгибателей пальцев, кисти,
а также отводящих пальцы. Особого внимания требует восстановление движений I пальца, имеющего большую зону
представительства в двигательной области коры больших полушарий.
Восстановление
навыков ходьбы. Через 3 - 4 недели от начала заболевания, с учетом общего
состояния больного, следует приступить к восстановлению навыков ходьбы.
Для сохранения
разогнутого положения руки через здоровое плечо больного надевается лямка
шириной 5 - 7 см, а паретичная рука в разогнутом положении опирается на лямку у
бедра При наличии высокого тонуса мышц или патологической синкинезии
целесообразно применять двухсегментную лонгету.
Последовательность
восстановления навыков ходьбы:
1. Имитация ходьбы согнутыми ногами в положении лежа.
2. Имитация ходьбы согнутыми ногами в положении сидя.
3. Перенос массы тела с одной ноги на другую из и. п. стоя, ноги - на
ширине плеч (здоровая рука на опоре, больная - у бедра опирается на лямку).
4. Переступание с ноги на ногу.
5. В положении стоя - больная нога впереди, затем здоровая впереди;
масса тела равномерно распределяется на обе ноги. Затем осуществляется перенос
массы тела с одной ноги на другую.
6. Шаги на месте у неподвижной опоры.
7. Положение стоя на паретичной ноге, здоровая - приподнята.
8. Ходьба у неподвижной опоры (спинка кровати, брусья) и с подвижной
опорой (стул, ходилки, костыль палка) или без нее.
Ходьба с опорой
здоровой рукой о спинку стула (увеличение дополнительной площади опоры)
помогает самостоятельному передвижению.
При восстановлении
механизма ходьбы необходимо следить за равномерным распределением тяжести тела
на паретичную и на здоровую конечности. Шаги должны быть небольшими,
одинаковыми по длине и с опорой на всю стопу. Паретичная нога при выносе ее
вперед должна находиться в положении достаточного тройного «укорочения»
(сгибания в тазобедренном, коленном и разгибания в голеностопном суставах), без
отведения ее в сторону. При этом стопа не должна задевать носком пола.
Паретичная рука должна быть выпрямлена с опорой на лямку или находиться в
лонгете. При ходьбе следует поддерживать (страховать) больного со стороны
паретичных конечностей.
Одновременно с
восстановлением механизма ходьбы необходимо продолжать применение упражнений
для укрепления сгибателей голени и разгибателей стопы.
После освоения
рекомендуемых упражнений можно переходить к восстановлению механизма ходьбы в
усложненных условиях: ходьба без дополнительной опоры вперед, назад и
приставными шагами в сторону; обучение поворотам (стоя на месте и а процессе
ходьбы); ходьба по лестнице, сначала приставными шагами (вверх - здоровой, вниз
- больной); ходьба с перешагиванием через предметы, ходьба в различном темпе,
ходьба по узкой дорожке; ходьба в сочетании с различными простейшими движениями
рук.
Противодействие
патологическим синкинезиям. Синкинезии - свойственные здоровому человеку
движения, сопровождающие произвольные, преимущественно локомоторные, движения
(взмахи рук при ходьбе). Это физиологические синкинезии.
При недостаточной
концентрации процесса возбуждения в коре головного мозга возбуждение
распространяется на области, которые не должны принимать участия в
осуществлении данного двигательного акта. В таких случаях формируются
патологические синкинезии.
Различают следующие
виды патологических синкинезии: глобальные, имитационные, координационные.
Глобальные синкинезии проявляются на фоне спастических гемипарезов и
гемиплегий. При попытках выполнения движения больными конечностями происходит
увеличение сгибания руки и разгибания ноги, т.е. усиливается контрактура,
характерная для гемиплегий. Например: при попытке произвести изолированное
сгибание или разгибание в локтевом суставе наступает общая сгибательная
синергия руки: плечо приподнимается и приводится, предплечье сгибается и
пронируется, кисть сгибается, пальцы сжимаются в кулак; нога в это время
разгибается. Такие синкинезии наблюдаются также при сильном напряжении мышц
здоровой стороны во время ходьбы.
Когда наряду с
пирамидным поражаются и другие пути, наблюдаются имитационные синкинезии - движения
на больной стороне, вызываемые тождественными движениями здоровой стороны
(движения одной (здоровой) руки вызывают подобные движения другой руки).
При координационных
синкинезиях больной не может выполнить изолированно движения, которые
производятся обычно в целостном двигательном акте. Например, больной при
пирамидном парезе выполняет тыльное сгибание стопы только при сгибании
паретичной ноги в коленном суставе. Особенно четко это выявляется, если
оказывать сопротивление сгибанию ноги.
В ходе занятий
лечебной гимнастикой необходимо добиваться восстановления изолированных
движений и подавления патологических синкинезии. Если не противодействовать
проявлению глобальных синкинезии они могут закрепляться. Координационные и
имитационные синкинезии могут использоваться и в лечебных целях - для
стимуляции появляющихся активных движений.
Следует
рекомендовать следующие методические приемы, которые могут применяться для
борьбы синкинезиями при лечении больных с гемипарезами: /. Пассивное
подавление синкинезии: занятиях лечебной гимнастикой следует придавать
конечности больного положение, препятствующее появлению синкинезий. Например:
при выполнении активных движений ногой руки фиксируются за головой или вдоль
туловища, а кисти рук подкладываются под ягодицы и т.д.;
б) при выполнении
активных изолированных движений одной конечностью другая, имеющая склонность к
синкинезий, грузом или руками методиста фиксируется в нужном положении.
Например: при выполнении движения ногой рука разогнута в локтевом и
лучезапястном суставах, супинирывана, несколько отведена и фиксирована;
в) при выполнении
активных движений методист пассивно выполняет противосодружественные движения.
Так, при активном сгибании здоровой руки в локтевом суставе методист пассивно
разгибает паретичную руку.
2. Активное
подавление синкинезий:
а) сегменты
конечностей, непроизвольные движения которых должны быть исключены, активно
удерживаются в нужном положении самим больным. Например: при сгибании ноги
больной волевым усилием противодействует сгибанию руки, удерживая ее в
разогнутом положении;
б) во время занятий
выполняются сочетания движений, при которых конечности производят
противосодружественные действия: разгибание руки с одновременным сгибанием ноги
в коленном суставе; сжатие пальцев здоровой руки в кулак с одновременным
разгибание пальцев больной руки и т.д.
Систематическое
использование на занятиях подобных приемов способствует постепенному уменьшению
выраженности патологических синкинезий и восстановлению нормальных
физиологических координации.
Упражнения на
восстановление общей координации движений. Координация движений - тонкое и
точное согласование работы всех мышц - синергистов и антагонистов нашего тела.
Координационные движения выполняются пластично, размеренно, экономично. У
постинсультных больных» в результате нарушения согласованности процессов
торможения и возбуждения в центральной нервной системе, страдает координация
движений. В процессе восстановления нарушенных функций появляющийся у больного
активные движения длительно остаются неловкими, замедленными, неточными,
несогласованными. Восстановление координации движений можно начинать в тот
период, когда у больного почти отсутствуют мышечная гипертония и синкинезии и
становится возможным выполнение активных, изолированных движений во всех суставах
(при I - П степени нарушений двигательных функций).
Для восстановления
и совершенствования координации движений рекомендуется выполнять упражнения из
различных исходных положений (лежа, сидя, стоя и при ходьбе), начиная с
доступных для больного простейших движений.
Упражнения,
улучшающие координацию движений, характеризуются более сложной
согласованностью, которая для данных больных осуществляется выполнением
движений одновременно, поочередно, последовательно, с включением большего
количества мышечных групп:
1. Одновременное движение в одном направлении в суставах верхних
(нижних) конечностей, например сгибание рук в локтевых суставах.
2. Одновременное движение в противоположных направлениях одних и тех
же суставах верхних или нижних конечностей, например сгибание правой верхней
конечности в локтевом суставе с одновременным разгибанием левой руки (смена
положения рук).
3. Одновременное движение в суставах одноименных (правых или левых)
конечностей, например сгибание правой руки в локтевом суставе, правой ноги - в
коленном суставе, затем их разгибание.
4. Одновременное движение в суставах одноименных конечностей - правой
верхней и левой нижней, например сгибание правой руки в локтевом суставе, левой
ноги - в коленном и разгибание их.
5. Поочередное движение в одинаковых суставах верхних и нижних
конечностей в одном направлении, например сгибание и разгибание правой руки в
локтевом суставе, то же - левой рукой.
6. Последовательное
выполнение различных движений по команде, например правую руку в сторону,
левую руку в сторону, правую руку вверх; левую руку вверх, правую руку в
сторону, левую руку в сторону; правую руку вниз, левую руку вниз.
В дальнейшем
упражнения усложняются за счет изменения исходных положений, с участием
большого количества мышечных групп, изменения темпа, амплитуды, направлений
движения, применения упражнений с дозированным мышечным напряжением и т.д.
Особое внимание
следует уделить улучшенную координации движений пальцев кисти паретичной
конечности применяя следующие упражнения: разведение и сведение пальцев,
отведение 1 пальца, круговые движения 1-м пальцем, бытовые навыки: брать
паретичной рукой предметы обихода, самостоятельно принимать пишу; обучение
навыкам личной гигиены, таким, как умывание, бритье и так далее (речь идет о тяжелых
больных, у которых эти навыки утрачены); затем обучение самостоятельному
одеванию (что довольно непросто при парализованной руке), пользованию туалетом
и ванной. Самостоятельно пользоваться туалетом и ванной больным с гемипарезом и
расстройством координации помогают различные технические приспособления:
поручни у унитаза, скобы в стенах ванной комнаты, деревянные стульчике в ванне.
Механизм лечебного
действия физических упражнений
Исследователями,
посвященными изучению влияния мышечной деятельности на лечение болезней,
выявлены основные механизмы лечебного эффекта физических упражнений:
тонизирующее действие, трофическое действие, норматизация функций и
формирование компенсаций.
При лечении больных
с последствиями острого нарушения мозгового кровообращения средства лечебной
физкультуры широко применяются прежде всего с общетонизирующей целью, так как
тонус центральной нервной системы у бальных с нарушением мозгового
кровообращения значительно снижен. Резко сказывается отрицательное влияние
гиподинамии. Общетонизирующие упражнение дозируются в соответствии с
состоянием больного. Вначале их интенсивность минимальная. Постепенно она
увеличивается. При этом осуществляется постоянный контроль за реакцией больного
на нагрузку (подсчет пульса, измерение артериального давлениях за его
самочувствием и субъективным состоянием.
В ходе занятий
постоянно осуществляется воздействие на трофические функции. Это достигается
применением специальных упражнений, трофики тканей, обменных процессов.
Используются пассивные и активные движения и лечение положением. Для
профилактики осложнений со стороны внутренних органов широко применяются
дыхательные упражнения.
Потоки центробежных
и центростремительных импульсов, возникающие при выполнении пассивных и
активных движений, содействуют нормализации процессов нейродинамики в коре и
подкорке, способствуют растормаживанию находящихся в состоянии угнетения
участков центральной нервной системы, ускоряют восстановление нарушенных
условно-рефлекторных связей. [5,10]
Пассивные движения,
вызывающие раздражение проприорецепторов и способствующие восстановлению
иннервации, начинают применяться в ранние сроки и используются в ходе всего
восстановительного лечения, Учитывая повышенную рефлекторную возбудимость у
больных, они должны выполняться плавно, в медленном темпе, с постепенным
увеличением амплитуды, не допуская перерастягивания ослабленных мышц.
Стимуляция активных
движений начинается с посылки импульсов к напряжению отдельных ослабленных
мышечных групп. Появляющиеся активные движения выполняются вначале с помощью
методиста - из облегченных исходных положений. Учитывая быструю истощаемость
нервной системы, упражнения должны быть простыми. Они выполняются в медленном
темпе, без значительного напряжения, с оптимальным распределением нагрузки между
отдельными мышечными группами и сегментами тела [19].
При появлении
активных движений сначала уделяется внимание укреплению наиболее ослабленных
мышечных групп (разгибатели предплечья, разгибатели кисти и пальцев, сгибатели
голени, разгибатели стопы и др.). Обязательным условием методики является
активное изолированное выполнение движений, осуществляемых соответствующими
мышечными группами [11]. Возвращение в исходное положение при спастическом
состоянии мышц-антагонистов осуществляется пассивно (расчлененное выполнение
упражнений).
При восстановлении
активных движений надо добиваться того, чтобы они выполнялись точно,
изолированно, так как при этом происходит концентрация потоков импульсов в
соответствующих нейронах и их активизация. В случае появления непроизвольных
патологических синкинезий необходимо противодействовать их закреплению [14,24].
Постоянное внимание
уделяется специальным упражнением для спастически напряженных мышечных групп:
медленное и плавное растягивание мышц, пассивные движения, элементы
расслабляющего точечного массажа, волевое расслабление мышц. Повышение тонуса
мышц можно уменьшить путем наложения шин и укладок конечностей в выгодном
положении (лечение положением). При этом потоки импульсов с периферии
способствуют снижению возбудимости мотонейронов, спастичности мышц.
Таким образом, ЛФК
формирует в коре головного мозга новый сложный стереотип, устраняющий
патологический, нормализирует деятельность и тем самым способствует ликвидации
очагового процесса с его влиянием на организм.
Также ЛФК оказывает
стимулирующее действие на регенеративные и трофические процессы, препятствует
развитию атрофии мышц, тугоподвижности в суставах, застойных явлений,
способствует восстановлению нарушенных функций, нормализации функции
желудочно-кишечного тракта и органов малого таза, развитию и совершенствованию
компенсаторных и заместительных навыков, повышает общий и эмоциональный тонус
больного, вселяет уверенность в выздоровлении. Мышечная деятельность усиливает
все виды обмена, активизирует и корригирует окислительно-восстановительные
процессы. Систематические занятия физическими упражнениями восстанавливают
полноценную регуляцию вегетативных функций [12, 24].
Таким образом, ЛФК
формирует в коре головного мозга новый сложный стереотип, устраняющий патологический,
нормализирует деятельность и тем самым способствует ликвидации очагового
процесса с его влиянием на организм. Также ЛФК оказывает стимулирующее действие
на регенеративные и трофические процессы, препятствует развитию атрофии мышц,
тугоподвижности в суставах, застойных явлений, способствует восстановлению
нарушенных функций, нормализации функции желудочно-кишечного тракта и органов
малого таза, развитию и совершенствованию компенсаторных и заместительных
навыков, повышает общий и эмоциональный тонус больного, вселяет уверенность в
выздоровлении. Мышечная деятельность усиливает все виды обмена, активизирует и
корригирует окислительно-восстановительные процессы. Систематически занятия
физическими упражнениями восстанавливают полноценную регуляцию вегетативных
функций [17, 31,44].
Следовательно,
биологическая основа процессов восстановления после инсульта различна в
зависимости от сроков начала заболевания. Для уменьшения выраженности
двигательных нарушений терапевтические мероприятия необходимо проводить с
первых часов инсульта. В остром периоде инсульта лечение должно быть
направленно на уменьшение отека головного мозга и восстановление
функционирования ишемически поврежденной, но не разрушенной ткани мозга. Этот
процесс протекает в течение первых дней от начала заболевания. Другим
механизмом, значение которого особенно велико по завершении острого периода
инсульта, является пластичность. Для усиления процессов пластичности
используются специальные реабилитационные программы, направленные на восстановление
утраченные функций, а также различные медикаментозные средства, улучшающие
мозговой кровоток и метаболизм [19, 26].
Задачи, цель
средства, формы, методы и методика ЛФК при ишемическом инсульте.
Для каждого периода
инсульта существуют свои основные задачи кинезотерапии. Так, в остром
периоде основными задачами являются: => ранняя активация больных;
=>
предупреждение развития патологических состояний (спастических контрактур,
артропатий) и осложнений (тромбофлейбитов, пролежней, застойных явлений в легких),
связанных с гипокинезией;
=> выработка
активных движений.
В раннем восстановительном
периоде основными задачами являются:
=> ранняя
активизация больных; => обучение больных целенаправленным действиям;
=>
предупреждение развития патологических состояний (спастических контрактур,
артропатий) и осложнений (тромбофлебитов, пролежней застойных явлений в
легких), связанных с гипокинезией;
=> стимуляция
активных движений;
=> способствовать нормализации процессов нейродинамики в коре
головного мозга и подкорке;
=>
способствовать растормаживанию находящихся в угнетенном состоянии участков ЦНС;
=> ускорение
восстановления нарушенных условно-рефлекторных связей;
=> профилактика
закрепления патологических синкинезий;
=> укрепление
ослабленных мышечных групп;
=> совершенствование
двигательных качеств;
=>
восстановление навыка опороспособности и движения;
=>
общетонизирующее воздействие на организм;
=> содействие улучшению общего и локального крово- и лимфообращения,
повышение всех обменных процессов;
=> улучшение и
нормализация трофики тканей;
=> профилактика
осложнений со стороны всех внутренних органов.
Основные задачи двигательной
реабилитации в позднем восстановительном периоде заключаются в
дальнейшем развитии активных движений, снижении спастичности, преодолении синкинезий,
совершенствовании функции ходьбы, повышении толерантности к физическим
нагрузкам, тренировки устойчивости вертикальной позы, обучении навыкам
самообслуживания [24].
Основной целью занятий
лечебной физкультурой является содействие восстановлению двигательных функций,
которое происходит главным образом за счет уменьшения зоны разлитого
торможения.
То есть, ранняя
двигательная активация больных не только способствует лучшему восстановлению
двигательных функций, но также снижает риск развития аспирационных осложнений и
тромбоза глубоких вен нижних конечностей.
Если у больного
выявляются явления апраксии (утраты тех или иных двигательных навыков), в
процесс занятий осуществляется специальное обучение больного выполнению
«забытых» движений.
При удовлетворительном
восстановлении двигательных функций, когда у больного сохраняются неловкость и
замедленность движений, на занятиях лечебной гимнастикой уделяется внимание
совершенствованию двигательных качеств - ловкости, координации движений,
повышению скорости. Используются знакомые больному действия. При их выполнении
мобилизируются зрительный и слуховой анализаторы (движения объясняются,
выполняются по команде или сигналу, контролируются зрением и др.) Все приемы
способствуют улучшению качества движений.
Упражнения,
направленные на укрепление силы, применяются при появлении активных движений и
используются на протяжении всего курса лечения. Они предназначены для
тренировки разгибателей руки, сгибателей голени и разгибателей стопы, в
основном в форме движений с оптимальным сопротивлением [15].
Постепенно в
процессе занятий лечебной гимнастикой двигательный режим больного расширяется.
Вначале больного обучают поворотам в постели, переходам в положение сидя, стоя;
затем начинается обучение ходьбе. Восстановлению каждого из этих навыков можно
посвящать отдельные занятия. Обращается внимание на правильную постановку
паретичной конечности, на координацию движений рук, и ног, на осанку больного.
По мере усвоения задания, увеличивается дозировка выполняемых упражнений [18,
29].
На раннем и позднем
этапах восстановительного лечения физические упражнения используются в основном
с целью максимального содействия восстановлению нарушенных иннервационных
механизмов [8].
На этапе остаточных
нарушений двигательных функций улучшение движений может осуществляться за счет
формирования соответствующих компенсаций, поскольку механизмы двигательных
функций рассеяны в различных отделах коры головного мозга [39]. Нарушения в
коре мозга могут частично компенсироваться и за счет подкорковых образований
[5].
На протяжении всего
лечения осуществляется контроль за изменением функционального состояния
больного, за его реакцией на предлагаемые нагрузки, производится их
корректировка.
Лечебная
физкультура применяется при лечении постинсультных больных с последствиями
острого нарушения мозгового кровообращения является лечебная гимнастика. Кроме
того, применяются гигиеническая гимнастика, лечебная ходьба, игровые
упражнения. Занятия лечебной гимнастикой в зависимости от степени нарушения
двигательных функций проводятся индивидуальным или малогрупповым методом [39].
I - вводная часть
занятия. Задачи: установить контакт с больным, сосредоточить его
внимание на предстоящих занятиях, придать паретичным конечностям
«корригированное положение», умеренно активизировать (тонизировать) организм
больного, подготовить к выполнению упражнений основной части занятия лечебной
гимнастики.
Средства:
активные движения здоровыми конечностями, упражнения в
расслаблении мышц, дыхательные упражнения. Элементы аутогенной тренировки и
точечного массажа. При наличии повышенного мышечного тонуса и патологических
синкинезий паретичным конечностям придается положение, противоположное позе
Вернике-Манна.
Все упражнения
должны быть доступными для больного, не требующими длительного пояснения.
Физиологическая нагрузка, определяемая по частоте пульса, в конце вводной части
не должна превышать 20% от исходного показателя.
II - основная часть
занятия. Задачи: способствовать восстановлению нарушенных
двигательных функций; обеспечить дальнейшую активизацию организма больного.
Средства:
упражнения для паретичных конечностей (пассивные движения,
стимуляция активных изолированных движений с помощью методиста, активные
изолированные движения), упражнения с сопротивлением для мышц, «удлиняющих»
руку и «укорачивающих» ногу, в чередовании с активными свободными упражнениями
для здоровых конечностей и мышц туловища, дыхательными упражнениями и
упражнениями на расслабление мышц. По показаниям применяются элементы точечного
массажа и аутогенной тренировки. В соответствии с возможностью осуществляются
перевод больного в положение лежа на боку, сидя, стоя, подготовка к ходьбе,
обучение правильному механизму ходьбы, тренировка ходьбы, восстановление
прикладно-бытовых движений.
При стойком
восстановлении активных изолированных движений в паретичных конечностях
применяются упражнения, улучшающие координацию движений, с постепенно
возрастающей степенью сложности.
Физиологическая
нагрузка в основной части занятия не должна превышать 35% от исходного показателя
по пульсу.
III -заключительная
часть. Задачи: снизить нагрузку, доведя функциональное состояние
организма до уровня, несколько превышающий исходный. Закрепить достигнутые
результаты улучшения нарушенных двигательных функций.
Средства:
активные упражнения для мелких мышечных групп здоровых конечностей
в медленном темпе, упражнения в расслаблении групп здоровых конечностей в
медленном темпе, упражнения в расслаблении мышц здоровых и паретичных
конечностей, дыхательные упражнения, элементы аутогенной тренировки. По
показаниям - лечение положением («корригированное положение» паретичных
конечностей).
Во всех режимах как
раннего, так и позднего восстановительного периода в процессе занятий лечебной
гимнастикой необходимо соблюдать принцип рассеивания нагрузки (чередование
упражнений и упражнений в расслаблении мышц), учитывая повышенную истощаемость
корковых клеток при нарушениях кровообращения головного мозга.
При проведении
лечебной гимнастики следует обращать постоянное внимание на сохранение
правильного положения конечностей с целью снижения повышенного тонуса
паретичных мышц и противодействия синкинезиям [27].
Широко используются
упражнения в расслаблении мышц. Необходимо обучать пациента волевому
расслаблению мышц сначала здоровой, а затем третичной конечности.
Активные упражнения
следует применять только такой степени трудности, чтобы при их выполнении у
больного не повышалась спастичность и не появлялись синкинезии [8].
Больного необходимо
настроить на активное участие в предстоящем занятии, сконцентрировать его
внимание не выполнение заданий.
При последствиях
острого нарушения мозгового кровообращения психология больного существенно
отличается от психологии здорового. Необходимо представить себе состояние
человека, еще вчера бывшего на работе, общавшегося с такими же, как и он,
здоровыми людьми и потерявшего способность двигаться, а иногда и говорить.
Больной с моторной афазией все слышит и понимает, но, находясь в заторможенном
состоянии, лишен возможности ответить. Во избежании усиления процессов торможения
с этими больными следует говорить в пол голоса [17,33].
Больные с апраксией
совершают неправильные действия (причесываются ложкой, рубашку натягивают на
ноги и т.п.). Медицинский персонал не должен забывать о том, что психически это
- нормальные люди и относиться к ним необходимо с особым тактом, окружая
вниманием и заботой.
Лечебная
физкультура является активным методом лечения. Успех восстановления утраченных
функций во многом зависит от степени участия больного в занятиях лечебной
гимнастикой [22 - 25].
Вселяя в пациента
уверенность в том, что для него будет сделано все возможное, чтобы восстановить
утраченные функции, следует неуклонно и упорно заставлять его систематически
заниматься подобранными для него упражнениями. Необходимо постоянно контролировать
выполнение заданий. Больной должен быть уверен, что окружающий его медицинский
персонал сделал все, от него зависящее, чтобы содействовать его выздоровлению
[13].
.3
Массаж и другие средства реабилитации при ишемическом инсульте
Одним из грозных
осложнений постинсультного периода является нарастание тонуса (спастичности) в
мышцах пораженных конечностей. Мероприятия, направленные на уменьшение
спастичности и предотвращение развития контрактур, включают:
Лечение положением.
Лечение положением назначается в сочетании с постельным режимом преимущественно
в раннем восстановительном периоде при выраженных клинических проявлениях
инсульта [9].
Длительное
пребывание паретичных конечностей больного в одном и том же положении (в
частности, в позе Вернике-Манна) создает постоянную афферентацию с мышц, точки
прикрепления которых сближены. Это приводит к образованию в соответствующих
отделах центральной нервной системы очагов застойного возбуждения,
приобретающих черты доминанты, и способствующих еще большему повышению тонуса
мышц конечностей.
Необходимо избегать
длительного нахождения конечности без изменения положения. Следует регулярно
менять сгибательное положение на разгибательное, применяя специальные укладки и
шины в положении, противоположном позе Вернике-Манна. Мышцы, склонные к
спастическим контрактурам, должны быть при этом растянуты, а точки прикрепления
их анатагонистов - сближены. Периодическая смена положения конечностей вызывает
изменение афферентации с одних и тех же мышечных групп, посылку с периферии
различных потоков импульсов, меняющих функциональное состояние нервной системы
- снижающий возбудимость мотонейронов. При этом уменьшается спастичность мышц,
предупреждается развитие мышечных контрактур и тугоподвижности суставов [9,
40].
При сформировавшихся
уже нестойких контрактурах лечение положением способствует уменьшению степени
их выраженности.
Лечение положением
должно назначаться до появления спастичности, в период, когда тонус мышц еще
остается низким. Это предупреждает образование контрактур и облегчает
восстановление активных движений.
Лечение положением
осуществляется из исходного положения лежа на спине (щит под матрацем).
Паретичные конечности больного укладываются в «корригированное положение» -
противоположное гемиплегической контрактуре.
Руку укладывают на
подушку так, чтобы плечевой сустав и вся конечность находились на одном уровне
в горизонтальной плоскости, и отводят в сторону на 30° - 40°. В последующем
угол отведения доводят до 90°. Между туловищем и плечом помещают ватно-марлевый
валик или мешочек с песком. Предплечье разогнуто и супинирывано. Пальцы кисти
разогнуты, I палец отведен. На ладонь и пальцы кладется груз от 1 кг и более
(величина груза зависит от степени выраженности гипертонуса). Груз удерживается
от 15 мин. До 1 ч. Кисть и пальцы фиксируются в разогнутом положении с помощью
лонгеты. Под коленный сустав пассируются в разогнутом положении с помощью
лонгеты. Под коленный сустав паретичной конечности подкладывается валик высотой
20 см. Стопа разогнута под углом 90°, находится в упоре о деревянный ящик или
фиксируется гипсовой лонгетой. Для предотвращения супинации бедра снаружи стопы
и голени укладывается длинный мешочек с песком [40, 44].
При положении
больного на здоровом боку паретичная нога должна быть согнута в тазобедренном и
коленном суставах, а рука - выпрямлена вдоль туловища.
Длительность
лечения положением устанавливается индивидуально. При появлении жалоб на
онемение, неприятные ощущения, боль следует менять положение конечности.
Укладку паретичных конечностей не рекомендуется сохранять на время приема пищи
и в период послеобеденного отдыха.
Регулярная смена
положения тела и конечностей способствует не только снижению тонуса
спастических мышц и улучшению периферического кровообращения, но и
предупреждению застойных явлений в легких [11].
В течение дня
лечение положением должно чередоваться с занятиями лечебной гимнастикой,
массажем, а также шире использоваться в процессе занятий. Лечение положением
назначается по показаниям не только в раннем, но и в позднем восстановительном
периоде лечения [18].
Массаж в тех мышцах, где тонус повышен (например, в сгибателях
предплечья, кисти, пальцев и разгибателях голени), применяется лишь легкое
поглаживание в медленном темпе, а в мышцах - антагонистах, где тонус или не
изменен, или слегка повышен, используются растирание и неглубокое разминание в
более быстром темпе. При снижении мышечного тонуса в парализованных конечностях
также используется массаж по специальной активирующей методике. При кажущейся
простоте массажа к нему следует относиться весьма осторожно, поскольку его
неквалифицированное проведение может усилить спазм мышц конечностей, который в
дальнейшем может стать причиной развития контрактуры. Так при массаже мышц
сгибателей руки и разгибателей ноги желательно лишь легкое их поглаживание. Эта
манипуляция должна проводится профессионалами, имеющими достаточный опыт его
проведения именно данной категории больных.
Точечный
массаж. Для скорейшего снижения спастичности
мышц и стимуляции восстановления активных движений целесообразно сочетать
занятия лечебной гимнастикой с элементами точечного массажа. Точечный массаж
заключается в воздействии на биологически активные точки. Он способствует
регулированию процессов возбуждения и торможения в коре головного мозга и
нормализации рецепторных взаимоотношений мышц - антагонистов. Различают
«тормозной» и «тонизирующий» точечный массаж. Для понижения тонуса мышц с
повешенным тонусом используется «тормозной» метод; для стимуляции мышц с
пониженным тонусом - «тонизирующий» метод. «Тормозной» метод осуществляется
путем постепенного наращивания интенсивности давления кончиком пальца на
избранную точку, задержкой его на оптимальной глубине с последующим постепенным
снижением давления и прекращением его («выходом»). Воздействие на одну точку
продолжается от 309 с до 1 минуты. Эффект расслабления контролируется рукой,
придерживающий конечность в дистальном отделе. «Тонизирующий» метод заключается
в нанесении кончиком пальца вибрирующих, коротких, быстрых движений
последовательно в ряд точек, стимулирующих определенное движение [21].
Сочетание
лечебной гимнастики с элементами аутогенной тренировки. Аутогенная тренировка (AT) является системой упражнений, используя которую больной под
руководствам врача или инструктора лечебной физической культуры может добиться
целенаправленной релаксации (расслабления) мышц и улучшение волевой регуляции
нарушенных движений. В основе этих упражнений лежит вызываемое самовнушением
умением добиться ощущения покоя, чувства тяжести и тепла в расслабляемых частях
тела. К настоящему времени разработана система целенаправленных формул
внушения. Больные обучаются некоторым из них в процессе занятия лечебной
гимнастикой. Они применяют полученные навыки самостоятельно в домашних условиях
после выписки из при пробуждении и перед отходом ко сну. Эта методика
применяется с целью улучшения общего самочувствия больного и исправления
двигательных дефектов. AT предусматривает воздействие на патологически повышенный мышечный
тонус с целью его снижения, для увеличения амплитуды движений, улучшения
координации движений, чувствительности, трофики и снятия болевого синдрома.
Вначале
осуществляется обучение пациента активному расслаблению мышц. Затем используют
идеомоторные (мысленно выполняемые) движения с целью локального воздействия на
изолированные группы мышц на фоне общего расслабления. Позднее применяются
идеомоторные движения, способствующие восстановления правильной ходьбы и
самообслуживания.
Специалистам
лечебной физкультуры на занятиях с пациентами рекомендуется применять элементы
аутогенной тренировки. Целесообразно использовать 4 группы формулировок,
которые методист тихим голосом предлагает больному мысленно повторять и
стараться выполнять [5, 13].
-я группа: общее
расслабление - «Я спокоен». «Я совершенно спокоен». «Все мои мышцы приятно
расслаблены». «Мое тело, руки, ноги приятно отдыхают».
-я группа:
Расслабление здоровых конечностей - «Я чувствую приятную тяжесть в здоровой
руке». «Моя здоровая рука стала тяжелой». «Теплая кровь согревает мою здоровую
руку». «Я чувствую приятную тяжесть в здоровой ноге». «Моя здоровая нога стала
тяжелой». «Здоровая нога стала теплой».
-я группа:
расслабление больных конечностей - использование аналогичных формулировок для
паретичных конечностей.
-я группа:
идеомоторные движения - «Я разгибаю свою больную руку в локтевом суставе».
«Ощущение стягивания в больной руке исчезло, я могу свободно разогнуть пальцы».
«Я выпрямляю пальцы». «Я чувствую свою больную ногу свободной. Ощущение
стягивания исчезло». «Я могу согнуть больную ногу в колене». «Я могу разогнуть
стопу», (инструктор уточняет направление движения). «Я разгибаю стопу».
Сочетанные занятия
проводятся из исходных положений лежа и сидя.
-я группа
формулировок используется в начале, но может включаться и по ходу занятия. 2-я,
3-я и 4-я группы формулировок применяются перед активным решением в ходе
занятий идентичных задач. Мысленно расслабление тех или иных мышечных групп,
применяется, например, перед выполнением упражнений на расслабление. Перед
активным выполнением тех или иных движений больному предлагается мысленно их
представить. После формулировок, подразумевающих сложное действие (например,
ходьба), предлагается сделать удлиненную паузу, чтобы больной смог представить
выполнение данного задания во всех деталях.
Физиотерапия:
Электрофорез с йодом и бромом на воротниковую зону; йодо-бромные,
хвойные, кислородные ванны; СМТ на растянутые мышцы; электростимуляция мышц;
микроволновая терапия; магнитотерапия; теплолечение - парафиновые или
озокеритовые аппликации на спастичные мышцы [47].
Комплекс лечения
постинсультных артропатий, включает обезболивающие электропроцедуры (средствами
выбора являются диадинамические токи, синуи-дально-модулированные токи,
чрескожная стимуляционная аналгезия, электрофорез лекарственный,
иглорефлексотерапия), а также методы, улучшающие трофику суставов и окружающих
их мягких тканей (парафино - или озокеритолечение, вакуумный массаж,
турбулентный гидромассаж). Лечение проводится в сочетании с методами,
направленными на восстановление движений (кинезотерапия, массаж и др.). При
выпадении головки плеча показаны ношение фиксирующей повязки, электростимуляция
мышц плеча и плечевого пояса. Рекомендуется начинать лечение сразу же после
появления первых признаков трофических изменений суставов (небольшая
припухлость в области сустава, нерезкая болезненность при движениях в нем и
надавливании и др.) [18, 47].
Важным аспектом
реабилитации пациента является рациональное питание пациента. Питание
должно быть частым, дробным и суточным каллоражем пищи на уровне 2200-2500 ккал.
Обязательно в пищевом рационе должна присутствовать растительная клетчатка
(профилактика или коррекция запоров), жиры, особенно жаренные или копченые,
мучные продукты, соль должны быть ограничены
Еще одним важным
направлением восстановительного лечения пациента с инсультом является психологическая
реабилитация. Известно, у данной категории пациентов заостряются
характерологические особенности личности: у части преобладает апатия,
плаксивость, а части агрессия, грубость, раздражительность. Резко снижается
память, в первую очередь на текущие события [50]. У многих пациентов имеются те
или иные нарушения речи. Все эти аспекты следует учитывать в процессе общения с
данной категорией пациентов. С одной стороны следует избегать конфликтов,
терпимо относиться к их капризам и прихотям, с другой - потакать им,
стимулировать и поощрять двигательную и речевую и другие виды активности. Для
таких пациентов весьма полезно общение, в котором легче восстанавливаются
утраченные ассоциации и навыки [6,48]. Среди возможных тем общения: беседы об
окружающих пациента людях, обстановке, людях, которые перенесли инсульт или
восстановились после него. При этом следует активно вовлекать пациента в
разговор, вместе с ним проговаривать слова и выражения и бурно приветствовать
каждый, пусть даже «маленький успех». Если пациент до болезни активно
интересовался общественной жизнью - читать ему свежие газеты и журналы или
давать слушать радиопередачи, после чего просить их пересказывать или обсуждать
с ним прочитанное или услышанное [33].
Таким образом, при
инсульте в мозге образуется очаг из погибших нервных клеток, размер которого
определяет степень нарушения той или иной функции. А вокруг и вблизи него -
клетки временно инактивированные. Им-то и необходимо вернуть активность. Есть и
такие, которые прежде не были задействованы в обеспечении компенсировать
бездействие, взять на себя обязанности погибших. «Научить» их передавать нужные
импульсы, устраняя тем самым препятствия для нормальной работы тех или иных
областей мозга, удается только с помощью физических упражнений. Известно, что
нервная система обладает высокой пластичностью; т.е. способностью
приспосабливать свои функции к воздействию многообразных внешних и внутренних
воздействий [31]. Физические упражнения повышают подвижность нервных процессов,
выявляют элементы приспособительных реакций, способствуют выработке новых
условно-рефлекторных связей, формированию оптимальных двигательных стереотипов.
Именно это, прежде всего, и является целью реабилитации больных инсультом.
Восстановление нарушенных функций происходит медленно, поэтому больные,
перенесшие инсульт, требуют особого внимания и тщательного профессионального
ухода.
Сила мышц
сгибателей пальцев измеряется динамометром только при I степени нарушения двигательной
функции (по В.Я. Пороховой) [30];
г) наличие и форма
апраксии;
д) наличие
патологических синкинезий, их локализация и степень выраженности;
е) степень
нарушения двигательных функций по В.Я. Пороховой (выраженность позы
Вернике-Манна - верхняя конечность согнута во всех суставах, предплечье
пронирывано, нижняя конечность выпрямлена):
V степень - плегия (паралич); поза стойкая, сохраняется и в
положении лежа;
IV степень - глубокий парез; поза выражена во всех положениях;
III степень парез; поза выражена в положении стоя, при ходьбе, лежа -
сглажена;
II степень - умеренный парез; поза сглажена в положении стоя и при
ходьбе
I степень - легкий парез; поза отсутствует во всех исходных
положениях;
ж) характеристика
качества движений (при I и II степени нарушения двигательных функций). Определяется степень
волевого управления: мышечным напряжением, скоростью движения, амплитудой
движения, точностью движения позаданию, под счет.
6) Для определения
координационных возможностей больному предлагается выполнить:
а) пальценосовую и
коленопяточную пробы;
- одновременные
движения в одном направлении (синергисты обеих конечностей), например: поднять
выпрямленные руки вверх, ладонями вперед, I палец отведен, а затем опустить
руки; согнуть руки в локтевых суставах и разогнуть, предплечья в положении
супинации, пальцы разогнуты; согнуть ноги в коленных суставах и разогнуть их и
т.д.;
- одновременные
движения в противоположных направлениях (синергисты на одной конечности и
антагонисты на другой), например: поднять правую руку вверх, левую - опустить
вниз, сменить положение рук; согнуть правую ногу, левую - выпрямить, сменить
положения конечностей и т.д.;
в) одновременные
движения одноименными верхней и нижней конечностями, например: согнуть правый
локтевой сустав и правый коленный сустав, затем разогнуть; повторить упражнение
левыми конечностями и т.д.
г) движения
разноименными верхней и нижней конечностями, например: поднять правую руку и
левую ногу вперед - вернуть в исходное положение, сменить положение конечностей
и т.д.
Все контрольные
упражнения повторяются по 4 - 6 раз в медленном и быстром темпе;
д) возможность
дифференцированных движений пальцами (при I-II степени двигательных
нарушений): выполнение щелчков одной - двумя руками, имитация игры на рояле,
застегивание и расстегивание пуговиц, шнурование, завязывание и развязывание
узлов и др.
7. Способность
сохранять равновесие тела (выявление вестибулярных нарушений): устойчивость в
положении стоя (пробы Ромберга) и при ходьбе (обычная ходьба по прямой линии,
ходьба с поворотами и т.д.). В заключение проведенного обследования
устанавливается развернутый функциональный диагноз с указанием степени
двигательных нарушений; назначается двигательный режим и ставятся конкретные
задачи по лечебной гимнастике, индивидуальные для каждого больного в
зависимости от степени двигательных расстройств, с указанием очередности их
решения и средств, подлежащих использованию для их осуществления [11, 14].
В качестве
инструмента измерения нарушений жизнедеятельности больных удобнее всего
использовать модифицированный индекс Бартела (табл. 3.1), разработанный
Американской Академией терапии и Реабилитации [90]. Оценка уровня бытовой
активности производится по сумме баллов, определенных у больного по каждому
разделу теста. Максимальная сумма баллов, соответствующая полной независимости
в повседневной жизни, равна 100.
Таблица 3.1. Шкала
Бартела (в баллах) (модифицированная)
|
1
|
ПРИЕМ ПИЩИ
|
|
10
|
Не нуждаюсь в помощи, способен самостоятельно пользоваться всеми
необходимыми столовыми приборами
|
|
5
|
Частично нуждаюсь в помощи, например, при разрезании пищи
|
|
0
|
Полностью зависим от окружающих, необходимо кормление с
посторонней помощью
|
|
2
|
ПЕРСОНАЛЬНЫЙ ТУАЛЕТ (умывание, причесывание, чистка зубов)
|
|
5
|
Не нуждаюсь в помощи
|
|
0
|
Нуждаюсь в помощи
|
|
3
|
ОДЕВАНИ
|
Е
|
|
10
|
Не нуждаюсь в посторонней помощи
|
|
5
|
Частично нуждаюсь в помощи, например, при одевании обуви,
застегивании пуговиц и т.д.
|
|
0
|
Полностью нуждаюсь в посторонней помощи
|
|
4
|
ПРИЕМ ВАННЫ
|
|
5
|
Принимаю ванну без посторонней помощи
|
|
0
|
Не нуждаюсь в посторонней помощи
|
|
5
|
КОНТРОЛЬ ТАЗОВЫХ ФУНКЦИЙ (мочеиспускания, дефекации)
|
|
20
|
Не нуждаюсь в помощи
|
|
10
|
Частично нуждаюсь в помощи, например при использовании клизмы,
свечей, катетера
|
|
0
|
Постоянно нуждаюсь в помощи
|
|
6
|
ПОСЕЩЕНИЕ ТУАЛЕТА
|
|
10
|
Не нуждаюсь в помощи
|
|
5
|
Частично нуждаюсь в помощи (удержание равновесия, одевании брюк)
|
|
0
|
Нуждаюсь в использовании судна, утки
|
|
7
|
ВСТАВАНИЕ С ПОСТЕЛИ
|
|
15
|
Не нуждаюсь в помощи
|
|
10
|
Нуждаюсь в наблюдении или минимальной поддержке
|
|
5
|
Могу сесть в постели, но для того, чтобы встать, нужна
существенная поддержка
|
|
0
|
Не способен встать с постели даже с посторонней помощью
|
|
8
|
ПЕРЕДВИЖЕНИЯ
|
|
15
|
Могу без посторонней помощи передвигаться на расстояния до 500
метров
|
|
10
|
Могу передвигаться с посторонней помощью на расстояния в
пределах 500 метров
|
|
5
|
Могу передвигаться с помощью инвалидной коляски
|
|
0
|
Не способен к передвижению
|
|
9
|
ПОДЪЕМ ПО ЛЕСТНИЦЕ
|
|
10
|
Не нуждаюсь в помощи
|
|
5
|
Нуждаюсь в наблюдении или поддержке
|
|
0
|
Не способен подниматься по лестнице даже с поддержкой
|
|
|
|
|
|
Подсчет баллов по
разделам опросника производится при приеме на реабилитацию или в момент выписки
больного из реабилитационного учреждения. Полученные данные помогают
планировать медико-социальные реабилитационные мероприятия в период пребывания
больного в реабилитационном учреждении оценивать эффективность проведенной
работы и давать конкретные рекомендации больному при выписке.
Сохранность
дифференцированных движений определяется
путем регистрации времени максимально быстрого прохождения обследуемым
расстояния, равного 15 метрам, и выражается в см/сек. Длина шага определяется
путем измерения расстояния между двумя последовательными касаниями пола пяткой
одной и той же ноги и выражается в сантиметрах. Оценка нарушенных двигательных
функций проводится в процессе восстановительного лечения с интервалом в 10
дней; результаты этой оценки лежат в основе коррекции назначаемых лечебных
воздействий.
Для интегральной
оценки эффективности восстановительного лечения целесообразно также определять качество
жизни больного спустя 3-6 месяцев после выписки из реабилитационного
учреждения. Косвенным показателем качества жизни может служить уровень
трудоспособности, также оценивающийся через 3 -6 месяцев.
Эффективность
реабилитации больных с постинсультными двигательными расстройствами
определяется еще и динамикой восстановления двигательных функций. В связи с
тем, что исходный потенциал к восстановлению у больных, относящихся к разным
клинико-реабилитационным группам, отличается, критерии эффективности реабилитации
в зависимости от клинико-реабилитационной группы также различны (табл. 3.2).
Исход реабилитации
оценивается как хороший, если 3 или все 4 показателя достигли в
результате лечения того уровня, который соответствует для данной
клинико-реабилитационной группы; как удовлетворительный - если 2
показателя к моменту выписки соответствуют этим критериям; как неудовлетворительный
- если заданного уровня достигли менее 2 показателей.
Таблица 3.2.
Критерии эффективной реабилитации больных с постинсультными двигательными
нарушениями
|
Признаки
|
Критерии эффективности
|
|
I клнннко-реабнлнтационная
группа
|
|
Двигательные функции
|
Полное восстановление
|
|
Общесоматическое состояние
|
Отсутствие жалоб соматического характера, увеличение
толерантности к физическим нагрузкам
|
|
Самообслуживание, бытовая активность
|
Восстановлена в объеме, имевшем место до развития инсульта
|
|
Трудоспособность
|
Восстановлена (лицам тяжелого физического труда необходимо
трудоустройство)
|
|
П клинико-реабнлитационная группа
|
|
Двигательные функции
|
Практически полное восстановление
|
|
Общесоматическое состояние
|
Стабилизация течения основного сосудистого заболевания
(отсутствие кризов). Отсутствие признаков сердечной и коронарной
недостаточности; нет нарастания нарушений сердечного ритма и проводимости;
объем ходьбы более 5,5 км; скорость ходьбы 4 км/час
|
|
Самообслуживание, бытовая активность
|
Восстановлена в объеме, имевшем место до развития инсульта
|
|
Трудоспособность
|
Восстановлена, при наличии для рационального трудоустройства
|
|
Ш клинико-реабилитационная группа
|
|
Двигательные функции
|
Для больных в восстановительном периоде - частичное улучшение
Для больных в резидуальном периоде - выработка заместительных компенсаций
|
|
Общесоматическое состояние
|
Отсутствие жалоб соматического характера
|
|
Самообслуживание, бытовая активность
|
Полностью восстановлено самообслуживание, при отсутствии бытовой
активности
|
|
Трудоспособность
|
Восстановление трудоспособности не является обязательным
критерием эффективной реабилитации
|
|
IV клиннко-реабилнтацнонная
группа
|
|
Двигательные функции
|
Для больных в восстановительном периоде - частичное улучшение
Для больных в резидуальном периоде - выработка заместительных компенсаций
|
|
Общесоматическое состояние
|
Стабилизация течения основного сосудистого заболевания
(отсутствие кризов). Отсутствие признаков сердечной и коронарной
недостаточности; нет нарастания нарушений сердечного ритма и проводимости
|
|
Самообслуживание, бытовая активность
|
Полностью восстановлено самообслуживание при допустимом
ограничении бытовой активности
|
|
Трудоспособность
|
Восстановление трудоспособности не является обязательным
критерием эффективной реабилитации
|
Врачебно-педагогические
наблюдения (ВПН) проводятся для
оценки адаптационных возможностей организма к предложенным нагрузкам во время
занятия лечебной гимнастикой. При проведении ВПН оцениваются показатели внешних
признаков утомления: цвет кожных покровов, характер дыхания, степень
потоотделения, координация движений и внимания, проводится пульсомет-рия.
Диагностическая
визуализация, Краниальная компьютерная
томография (КТ) широко доступна и
не только надежно дифференцирует геморрагию и ишемический инсульт или
субарахноидальную геморрагию, но также может исключить многие другие
заболевания головного мозга. Ранние признаки ишемии могут быть обнаружены уже
спустя два часа после начала инсульта, но это может быть трудным даже для
обученного исследователя; особенно при очень рано выполненных исследованиях.
Ранние признаки инфаркта включают стирание борозд, увеличение базальных
ганглиев и гиперинтенсивный сигнал от средней мозговой артерии. Ранние признаки
обширного инфаркта со смешением серединных структур указывают на очень
серьезный случай и высокий риск, как вторичной томографии, так и формирования
большого злокачественного отека и могут оправдывать повторную визуализацию
после короткого интервала. Паренхиматозная геморрагия может быть
идентифицирована почти немедленно или в глубоких структурах у пациентов с
гипертензией, или в нетипичных областях у пациентов без гипертензии, или при
адекватном лечении, обычно вследствие церебральной амилоидной ангиопатии.
Инфратенториальная геморрагия или мозжечковые инфаркты могут быть
идентифицированы подобно супратенториальным повреждениям, но более мелкие
геморрагии / ишемические инфаркты, в особенности в стволе мозга, могут быть
легко пропущены. Кроме того, КТ может детектировать субарахноидальную кровь в
большинстве случаев субарахноидальных геморрагии. Иногда геморрагии могут быть
интерпретированы как первичные, но в действительности быть вторичными к
ишемическим событиям. Вовлечение четко определенных сосудистых бассейнов
показательно в отношении таких состояний, которые более легко идентифицировать
при МРТ - исследованиях.
КТ-ангиография
(КТА) - надежный инструмент для получения информации относительно экстра- и
интракраниальной артериальной проходимости, и ее использование в клинической
практике часто увеличивает ценность диагностического процесса.
Магнитно-резонансная
томография (МРТ) - более чувствительна и все больше и больше используется в
клиниках с инсультными отделениями как стандартная процедура. Недавние опасения
о более низкой чувствительности в идентификации геморрагии в головной мозг
преодолены современными методиками МРТ, такими как Т2* - взвешенное
изображение, которые в действительности даже более чувствительны чем КТ -
сканирование, для демонстрации внутримозговой геморрагии. Диффузионно-взешенная
МРТ очень чувствительна для ранней детекции поврежденной мозговой ткани и в
комбинации с перфузионно-взвешенной МРТ может помочь в идентификации пациентов,
которым показано проведение раннего тромболизиса. Согласно современным
представлениям, пациенты с существенными перфузияонно-диффузионным нарушением
могут получить пользу от восстановления ишемической полутени, окружающей уже
некро-тизированное ядро инфаркта и, напротив, у пациентов, у которых области
диффузионного и перфузионного дефицита накладываются, имеют менее благоприятное
соотношение пользы и риска. Данные методы МРТ еще не доступны для широкого
клинического применения, но представляются многообещающими инструментами для
будущего рутинного использования.
МР-ангиография
может использоваться для идентификации окклюзии крупных
интракраниальных артерий, но должна тщательно интерпретироваться, если
отсутствуют исследования экстракраниальных церебральных артерий. В этом случае
ультразвуковое исследование может быть эффективно для идентификации тяжелых
гемодинамически значимых каротидных обструкций, которые, вероятно, продуцируют
значительные перфузионные нарушения при небольших эмболических или лакунарных
инсультах и могут таким образом имитировать значительное
перфузионно-диффузионное нарушение. МР-ангиография также играет роль в оценке
венозной системы и аневризм до 3 мм в диаметре.
Главная цель
состоит в том, чтобы идентифицировать крупные обструктивные поражения
экстракраниальных, а также интракраниальных базальных артерий. Кроме того
транскраниальная допплерография может быть эффективна для мониторирования
спонтанного или медикаментозного индуцированного тромболизиса у большинства
пациентов. Приблизительно у одной четверти пациентов невозможно или очень
трудно получить адекватные сигналы через височное окно без применения
контрастных агентов. Обнаружение редких этиологических факторов развития
ишемического инсульта, таких как расслоение. Гиперплазия интимы и других менее
частых причин, облегчается при систематическом использовании ультразвуковых
исследований
Трансэзофагеальная
и трансторакальная эхокарднография часто показательна при
подозрении на кардиоэмболический инсульт, но обычно не выполняется как
неотложное исследование. Применение этих исследований в течение первых 24 часов
после начала инсульта может быть полезным для выбора лучшей вторичной
профилактики, особенно при наличии кардинальных источников эмболии.
Изложенный подход к
оценке эффективности реабилитационных мероприятий может оказать помощь при
организации восстановительного лечения больны, перенесших мозговой инсульт. В
целом правомерным свидетельством эффективности реабилитации данной категории
больных могло бы явиться стойкое снижение числа инвалидов по этому заболеванию
в пределах обслуживания территориального района.
При оценке
эффективности физической реабилитации у больных, перенесших инсульт должны
учитываться следующие моменты:
1.
все больные с нарушениями мозгового кровообращения должны
бытьразделены на 4 группы с учетом степени выраженности постинсультных
нарушений, давности инсульта (подразумевается выделение острейшего, острого,
раннего и позднего восстановительных, резидуального периодов), сопутствующей
патологии (в первую очередь должны учитываться наличие у больного ИБС и
сахарного диабета) и характера течения основного заболевания (представление о
характере течения основного заболевания складывается из повторности инсульта,
частоты возникновения мозговых сосудистых кризов). Основным ориентиром при этом
служат показатели артериального давления [7,11].
2.
для оценки реабилитации больных ведется шкала функциональной
независимости, разработанная Американской Академией Физической терапии и
Реабилитации (FIM) - при выписке, через 3 месяца, через 6 месяцев, через 1 год.
Данная шкала в отличие от общепринятого индекса Бартела позволяет оценить
степень речевых и когнитивных расстройств [10,18].
Только при таком
подходе возможно доказательно сказать об эффективности того или иного метода
терапии, оценить эффективность комплекса лечебно реабилитационных мероприятий
вообще.
Выводы
1.
Больные, пережившие инсульт, нуждаются в проведении разнообразных
реабилитационных мероприятий, наблюдения со стороны участников или семейных
врачей, невролога поликлиники, опеке социальных органов, заботе со стороны
родных и близких. Только совместные усилия реабилитологов, врачей поликлиник,
социальных работников, родных и близких позволят больным после инсульта
восстановить полностью или частично нарушенные функции, социальную активность
(а в значительной части случаев и трудоспособность), приблизить качество жизни
к доинсультному периоду.
2.
Важной составляющей реабилитационного процесса является инфор
мированность пациента и его родственников об инсульте, его причинах и
профилактике, особенностях процесса восстановления.
3.
Постинсультные двигательные расстройства представляют собой весьма
важную проблему, что обусловлено не только распространенностью, но и нередко
инвалидизацией этой категории больных. Биологическая основа процессов
восстановления после инсульта различна в зависимости от сроков заболевания.
4.
В остром периоде инсульта лечение должно быть направлено на
уменьшение отека головного мозга и восстановление функционирования ишеми-чески
поврежденной, но не разрушенной ткани мозга. Этот процесс протекает в течение
первых дней от начала заболевания. Другим механизмом, значением ко торого
особенно велико по завершении острого периода инсульта, является пла стичность.
Для усиления процессов пластичности используются специальные реабилитационные
программы, направленные на восстановление утраченных функций, а также различные
медикаментозные средства, улучшающие мозговой кровоток и метаболизм.
Практические
рекомендации
1.
Для уменьшения выраженности двигательных нарушений терапевтические
мероприятия необходимо проводить с первых часов инсульта.
2.
Можно выделить несколько направлений в профилактике инсультов:
устранение факторов риска, выявление и лечение больных артериальной
гипертонией, предупреждение инсульта у больных с болезнями сердца,
предупреждение повторных острых нарушений мозгового кровообращения, назначение
антиагрегантов.
3.
Помимо повышенного артериального давления, существует целая группа
факторов риска инсульта, внимание к которым, вполне возможно, продлит вам жизнь,
причем полноценную. Устранение факторов риска: бросить курить или уменьшить
количество выкуриваемых в день сигарет, отказаться от алкоголя или резко
ограничить его прием, вести активный образ жизни, заниматься физическими
упражнениями (ежедневная прогулка в течение 30 минут может улучшить состояние
вашего здоровья и снизит риск инсульта. Если вам не нравятся прогулки, выберите
другие виды физической активности, подходящие стилю вашей жизни: велосипед,
плавание, танцы, теннис, и прочее); стараться избегать стрессовых ситуаций;
рекомендуется диета с низким содержанием соли и жира (уменьшая количество соли
и жира в питании, вы снизите риск развития инсульта. Стремитесь к
сбалансированному питанию с преобладанием фруктов, овощей, круп и умеренным
количеством протеина ежедневно); если у вас диабет, строго следуйте
рекомендациям врача для контроля диабета (наличие диабета повышает риск
развития инсульта); узнайте нет ли у вас повышенного уровня холестерина
(увеличение содержания холестерина повышает риск развития инсульта, снижения
содержания холестерина у большинства людей удается добиться диетой, физическими
упражнениями, и лишь у некоторых требуется медикаментозная терапия).
4.
Артериальная гипертония является фактором риска развития инсульта
головного мозга. Однако ее выявление и лечение позволит значительно уменьшить
риск. Регулярно (дважды в день!) следите за артериальным давлением (АД).
Это не так сложно:
просто на работе и дома должен быть тонометр. Для выявления артериальной
гипертонии необходимо после 40 лет регулярно измерять артериальное давление.
Так уровень АД выше 140/190 мм. рт. ст. в сочетании с головной болью, мешками
перед глазами, шумом в ушах является показателем артериальной гипертонии. После
обнаружения регулярного повышения АД вышеуказанных цифр надо обратиться к
кардиологу для уточнения причин и степени артериальной гипертонии. В случае
необходимости кардиолог назначит соответствующую терапию для понижения
артериального давления. Доказано, что своевременная коррекция артериального
давления снижает риск развития инсультов.
5.
Различные заболевания сердца выявляются у 30% больных, перенесших
ишемический инсульт. Назначение своевременного лечения болезней сердца
значительно снижает риск развития инсультов. Поэтому, пациенты с мерцательной
аритмией, инфарктом миокарда, ревматическими поражениями сердца, инфекционным
эндокардитом должны тщательно выполнять назначения врача и устранить по
возможности факторы риска.
6.
Профилактика повторных инсультов основана на соблюдении
предписаний врача, проведении ранней реабилитации. Больные, перенесшие инсульт,
должны максимально устранить эры риска, проводить профилактику
сердечнососудистых перепадов.
7.
Полученные нами данные мы рекомендуем использовать в работе
практических специалистов по физической реабилитации, а также при подготовке
студентов в ВУЗах физической культуры по дисциплине «Физическая реабилитация
при заболеваниях нервной системы».
Список
использованной литературы
ишемический реабилитация физический лечебный
1.
Бирюков А.А. Массаж в борьбе с недугами. - М., 1991. - 78 с.
2.
Васичкин В.И. справочник по массажу. - Л.: Медицина, 1991. -192 с.
3.
Вербов А.Ф. Лечебный массаж. - М.: Селена, 1996. - 288 с.
4.
Верещагин Н.В., Борисенко В.В., Власенко АХ. Мозговое
кровообращение. - М, 1993.
5.
Виленмкий Б.С. Инсульт. - СПб., 1995.
6.
Винокуров Д.А. Частные методики лечебной физической культуры. -
М.: медицина, 1970. - 176 с.
7.
Волошин П.В., Тайцилин В.И. Лечение сосудистых заболеваний
головного и спинного мозга. - К.: Здоровья, 1991. - 406 с.
8.
Ворлоу Ч.П., Денис М.С., Ван Гейн Ж. и др. // Инсульт: Практ. рук.
для ведения больных: Пер. с англ. - СПб.: Политехника, 1998. - 629 с.
9.
Гольдблат Ю.В. Дифференцированные методики комплексного
восстановительного лечения постинсультных больных с двигательными нарушениями
// В кн.: Восстановительная терапия постинсультных больных. Под ред. Т.Д.
Демиденко - Л., 1974. С. 17-21.
Ю. Гусев Е.И., Скворцова В.И,
Чекнева Н.С. и др. Лечение острого мозгового инсульта (диагностические и
терапевтические алгоритмы). - М., 1997.
П. Гусев Е.И., Гехт А.Б. Гаптов
В.Б., Тихопой Е.В. Реабилитация в неврологии. Учебн. пособие. - М., 2000.
. Дамулин И.В., Парфенов В.А.,
Скоромец А.А., Яхно Н.Н. Нарушения кровообращения в головном и спинном мозге.
/В кн.: Болезни нервной системы. Руководство для врачей. Под ред. Н.Н. Яхно,
Д.Р. Штульмана. - М.: Медицина, 2001. - Т.1. - С. 231-302.
. Демиденко ТД. Гольдблат Ю.В.
Руководство для среднего медицинского персонала неврологического
реабилитационного отделения. - Л. Медицина, 1984.
. Демиденко Т.Д. Реабилитация при
цереброваскулярной патологии. - Л.:
Медицина. Ленингр. отд-ние, 1989.
. Добровольский В.К. и др. Лечебная
физкультура в реабилитации постинсультных больных. - Л.: Медицина, 1986. - 144
с.
. Кадыков А.С., Черникова Л.А.,
Калашникова Л.А., Шахпаронова Н.В. Ранняя реабилитация больных с нарушениями
мозгового кровообращения // Невролог. журн. - 1997. - №1. - С. 24 - 27.
. Кадыков А. С, Черникова Л.А.,
Шведков В.В. Жизнь после инсульта. Популярное практическое руководство по
реабилитации больных, перенесших инсульт. - М: «Миклош», 2002. - 46 с.
. Кадыков А.С., Реабилитация после
инсульта. - М: «Миклош», 2003. - 176 с.
. Карлов В.А. Терапия нервных
болезней. - Москва: Медицина, 1987. - 511 с.
. Кукушкина Т.Н. и др. Руководство
по реабилитации больных, частично утративших трудоспособность. - Л.: Медицина,
1989. - 175 с.
. Куничев Л.А. Лечебный массаж. -
Л., 1982. - 296 с.
22.
Лечебная физическая культура / Под общей ред. проф. В.Е.
Васильевой. - М.: Физкультура и спорт, 1970. - 387 с.
23.
Лечебная физическая культура. Справочник / Под ред. проф. В.А.
Епифанова. - М.: Медицина, 1987. - 528 с.
24. Лечебная физкультура в системе
медицинской реабилитации: Руководство
для врачей / Под ред. проф. Г.Л.
Апанасенко. - М.: Медицина, 1990. - 368
с. 25. Лечебная физкультура в
системе медицинской реабилитации: Руководство
для врачей / Под ред. проф. А.Ф.
Каптелина и к.м.н. И.П. Лебедевой. - М.:
Медицина, 1995. - 400 с. 26.
Лшування іпемічного інсульту в різні періоди його розвитку: Методичні рекомендації / С.М.Віничук та ін. - К.: Укр. держ. мед. ун-т ім. O.O. Бого-мольця, 1993. -17 с.
. Марков Д.А. Основы
восстановительной терапии (медицинской реабилитации) заболеваний нервной
системы. - Минск: Беларусь, 1973. - 112 с.
. Мисюк Н.С., Турленя А.М., Дронин
М.С. Неотложная помощь в нервопатологии. - Минск: Вышейш. шк., 1990. - 270 с.
. Мошков В.Н. Лечебная физическая
культура в клинике нервных болезней. - М.: Медицина, 1982. - 224 с.
ЗО. Найдин В.Л. Реабилитация
нейрохирургических больных с двигательными нарушениями. - М.: Медицина, 1972. -
247 с.
. Новиков B.C. Программированная клеточная
гибель. - СПб., 1996.
.0 динак М.М., Михайленко А.А.,
Иванов Ю.С. Сосудистые заболевания головного мозга - СПб., 1997.
ЗЗ. Оппель В.В. Восстановление речи
после инсульта. - Л.: Медицина, 1972
. Руководство по кинезотерапии / Под
ред. Л. Бонева, П. Слынчева и Ст. Бан-ко. - София: Медицина и физкультура,
1978. - 357 с.
. Рябова B.C. Отдаленные последствия мозгового
инсульта (по материалам регистра) // Журн. Невропат, и психиатр. - 1986. - №4.
- С. 532 -536.
. Семин Г.Ф. Сосудистаж патология
нервной системы. - СПБ., 1998.
, Силуянова В.А., Сокова Э.В.
Учебное пособие по лечебной физкультуре в терапии. - М.: Медицина, 1978. -176
с.
. Сосудистые заболевания нервной
системы / Под ред. Шмидта. Е.В. - М.: Медицина, 1985. - 663 с.
. Спортивная медицина и лечебная
физическая культура / Под общей ред. проф. А.Г. Дембо. - М.: Физкультура и
спорт, 1979. - 260 с.
. Столярова Л.Г., Ткачева Г.Р.
Реабилитация больных с постинсультными двигательными расстройствами. - М.:
Медгиз, 1978.
. Столярова Л.Г., Кадыков А.С.,
Голланд Э.Б. Принципы организации восстановительного лечения неврологических
больных // Вопросы организации восстановительного лечения больных и инвалидов.
- М., 1982. - С. 14-20.
. Столярова Л.Г., Кадыков А.С.,
ЧерниковаЛ.А. Восстановительное лечение больных с постинсультными двигательными
нарушениями: Метод, рекомендации. - М., 1986.
. Столярова Л.Г., Кадыков А.С.,
Черникова Л.А. и др. Профилактика контрактур при постинсультных артропатиях //
Журн. Невропатол. и психиатр. 1989. - №9. - С. 63-65.
. Темкин И.Б. Физические упражнения
и сердечнососудистая система. - М.: Высшая посола, 1974. -126 с.
. Учебник инструктора по лечебной
физкультуре / Под общей ред. проф. В.П. Правосудова. - М.: Физкультура и спорт,
1980. - 415 с.
. Федорова Г.С. Лечебная физическая
культура при вестибулярных нарушениях. - М.: Медицина, 1973.
. Физиотерапия / Под ред. М. Вейсса
и А. Зембатого. Пер. с польск. - М.: Медицина, 1986. - 496 с.
. Хутиев Т.В. и др. Управление
физическим состоянием организма (трениирующая терапия). - М.: Медицина, 1991. -
256 с.
. Цветкова Л.С. Афазия и
восстановительное обучение. - М.: Просвещение, 1988.
. Черникова Л.А. Клиническое,
физиологические и нейропсихологические аспекты баланс-тренинга у больных с
последствиями инсульта // Биоуправление: теория и практика. Коллективная
монография. - Новосибирск. -1998. - №3. - С. 80-87.