Оперативное лечение язвенной болезни желудка
Курсовая
работа
по
курсу оперативной хирургии и топографической анатомии
по
теме: Оперативное лечение язвенной болезни желудка.
Содержание
Введение
.
Анатомическое строение и топография желудка
.1
Анатомическое строение желудка
.2
Топография желудка
.
Показания к оперативному вмешательству
.1
Абсолютные показания
.2
Относительные показания
.
Техника выполнений операций при язвенной болезни желудка
.1
Общая организация
.2
Определение объема резекции
.3
Мобилизация желудка
.4
Техника резекции желудка по Бильрот II
.5
Техника резекции желудка по Бильрот I
.6
Постгастрорезекционные осложнения
.7
Ваготомии
.8
Дренирующие желудок операции
.8.1
Гастродуоденоанастомоз по Жабуле
.8.2
Пилоропластика по Хайнеке-Микулич Радецкому
.8.3
Пилоропластика по Хайнеке-Микулич Радецкому с прошиванием кровоточащего сосуда
в язве
.8.4
Пилоропластика по Финнею
.
Сравнительный анализ эффективности методов оперативного лечения язвенной
болезни желудка
Вывод
Список
использованной литературы
Приложение
Введение
Цель: Оценка различных методов оперативного
лечения язвенной болезни желудка.
Задачи: 1. Анализ анатомических и
топографических особенностей желудка.
. Изучение основ оперативного лечения
язвенной болезни желудка.
. Сравнительный анализ различных методов
Оперативного лечения
Как известно, язвенная болезнь желудка из
редкого заболевания, каким она считалась в 19 веке, всего за сто последующих
лет вышла на одно из первых мест в нозоструктуре болезней системы пищеварения.
Несмотря на бесспорные успехи консервативной
терапии язвенной болезни, суммарное количество больных с тяжелыми и фатальными
осложнениями деструктивно-язвенного процесса не уменьшается и колеблется среди
язвенников от 20 до 30 %, определяя их контингент, подлежащий оперативному
лечению по абсолютным показаниям.
До 70-х годов прошлого столетия, методом выбора
оперативного лечения при язвенной болезни желудка оставалась классическая
резекция желудка. С внедрением в практику современных методов ваготомии ее
оперативно-технические возможности значительно расширились.
Существуют два метода хирургического лечения
больных при язвенной болезни: резекция желудка и ваготомия (органосберегающая)
операция.
При резекции желудка язва удаляется вместе с
большей частью тела желудка, клетки которого продуцируют соляную кислоту и
протеолитические ферменты. Удаляется и антральный отдел желудка, вырабатывающий
гастрин.
Начиная с 60-х годов, резекция желудка стала
терять популярность в связи с высокой послеоперационной летальностью и большой
частотой развития пострезекционных осложнений. На смену резекции постепенно
стали приходить органосберегающие оперативные вмешательства.
Применение органосберегающих методов лечения
язвенной болезни было заложено теоретическими исследованиями Броди (1814),
обнаружившим уменьшение желудочной секреции после пересечения блуждающих нервов
у собак. Драгстедт и Оуэн в 1943 г. показали эффективность ваготомии в лечении
язвенной болезни пилорической части желудка и двенадцатиперстной кишки, и
данная операция стала одним из основных методов хирургического лечения язвенной
болезни.
1. Анатомическое строение и топография желудка
.1 Анатомическое строение
Желудок, ventriculus
- состоит из нескольких отделов: входного, дна, тела и выходного. Входная, или
кардиальная часть (pars
cardiaca) начинается
отверстием, сообщающий желудок с пищеводом,- кардиальным отверстием, (ostium
cardiacum).
Влево от кардиальной части находиться выпуклый
кверху отдел, дно (свод) желудка fundus
(fornix) ventriculi.
Самым большим по размерам и широким желудка
является, тело желудка corpus
ventriculi, которое кверху
без резких границ продолжается в дно, а вправо, постепенно сужаясь, переходит в
выходной (пилонический) отдел.
Выходной отдел, или привратниковая
(пилорическая) часть, pars
pylorica,
Представляет дистальный отдел желудка,
непосредственно прилегающий к отверстию привратника, которое сообщает просвет
желудка с просветом двенадцатиперстной кишки.
Привратниковая часть состоит из привратниковой
пещеры, antrum
puloricum, - более широкой,
ближайший к телу части, и канала привратника, canalis
pyloricus,- узкой части,
равной по диаметру прилегающему отделу тонкой.
Стенка желудка состоит из трех оболочек:
наружной - брюшины (серозной), средней - мышечной и внутренней - слизистой.
Серозная оболочка, tunica
serosa, представляет
собой внутренностный листок брюшины и покрывает желудок со всех сторон;
интрапеританеально.
Непокрытыми остаются лишь узкие полоски по малой
и большой кривизне, где листки брюшины, сходятся, образуя брюшинные связки
желудка. Вдоль той и другой кривизны между листками брюшины залегают
кровеносные и лимфатические сосуды, нервы желудка и регионарные лимфатические
узлы.
Не покрыт брюшиной небольшой участок задней
стенки желудка левее кардиальной части, где стенка желудка соприкасается с
диафрагмой.
Брюшинная складка, отходящая от левого участка
малой кривизны, идет к диафрагме, образуя желудочно-диафрагмальную связку, ligamentum
gastrophrenicum. Правый
участок ее следует к нижней поверхности печени, образуя печеночно-желудочную
связку, ligamentum
hepatogastricum. Далее
вправо последняя непосредственно переходит в связку, соединяющую верхний отдел
двенадцатиперстной кишки с воротами печени,- печеночно-дуоденальную связку, ligamentum
hepatoduodenale.
Эти три связки составляют малый сальник, omentum
minus. Брюшинная
складка, отходящая от большой кривизны слева, соединяет дно желудка с
селезенкой, образуя желудочно-селезеночную связку, ligamentum
gastrolienale, в которой
заложены селезеночные сосуды и нервы. От большой кривизны тела желудку и
привратниковой части к поперечной ободочной кишке следует
желудочно-ободочнокишечная связка, ligamentum
gasrtocolicum. Ниже уровня
поперечной ободочной кишки эта кишка опускается впереди кишечных петель до
уровня малого таза, составляя передние два листка большого сальника, omentum
majus.
Мышечная оболочка желудка tunica
muscularis, состоит из трех
слоев: наружного продольного, среднего кругового и внутреннего - косого.
Иннервация: plexus
gastrici (plexus celiacus)
Кровоснабжение желудка,
происходит
со
стороны
малой
кривизны
из
правой
и
левой
желудочных
артерий
aa.gastricae dextra et sinistra ,со
стороны
большой
кривизны
- из
правой
и
левой
сальниковых
артерий,
aa.gastrica epiploicae dextra et sinistra, в
области
дна
- из
коротких
желудочных
артерий,
aa.gastricae breves (от
a.lienalis).
1.2 Топография желудка
анатомический желудок язвенный операционный
Верхняя граница:
Межпозвоночный хрящ Th
IX -Th
X или верхний край
тела Th
X или Нижний край V-го
ребра по левой срединной ключичной линии.
Кардиальная часть:
Th
XI позвонок или хрящ VII
- го ребра на расстоянии 2,5 см от края грудины.
Привратниковая часть:
выходное отверстие (справа от тела позвонка) Th
XII - L
I или середина
расстояния между яремной вырезкой грудины и краем лонного соединения. [6]
2. Показания к оперативному лечению
.1 Абсолютными показаниями считаются такие,
когда отказ от вмешательства в пользу консервативного лечения непосредственно
угрожает жизни больного
Общепринятым и оправданным является деление
показаний к операции на абсолютные и относительные.
К абсолютным показаниям относятся:
. Перфорация
. Стеноз привратника любой степени выраженности
. Подозрение на малигнизацию
. Сочетание этих осложнений в любом варианте
.2 Относительные показания к операции
выставляется в случаях, когда надежды
На успех консервативной терапии минимальны, но
непосредственной угрозы жизни больного в настоящее время нет.
К ним относительным показаниям относятся:
. Пенетрацию язвы в соседние органы
. Рецидив язвы после ее ушивания
. Неоднократные, повторяющиеся кровотечения в
анамнезе
. Безуспешность консервативной терапии в течение
3 месяцев с момента выявления язвы.
. Сочетание язвы желудка и язвы
двенадцатиперстной кишки (II
тип по Johnson)
. Язвы пилорического канала (III
тип по Johnson)
[2]
3. Техника выполнении операций при язвенной
болезни желудка
.1 Общая организация операции
В операционную бригаду для выполнения
органосохраняющей операции на желудке включаются три врача хирурга - оператор и
два ассистента. Хирург располагается справа от больного, ассистенты напротив,
причем первый ассистент стоит ближе к ножному концу стола, второй справа от
него. Больной с разведенными на подставки руками на спину на валик. Валик
должен находится на уровне диафрагмы (Рис.1.). По наружным ориентирам это
соответствует расположению валика на уровне углов лопаток. Целесообразным
является применение ранорасширителей типа Сигала, которые надежно крепятся к
операционному столу, позволяют не только развести операционную рану в стороны,
но и поднять ее края вверх, что улучшает обзор и доступ к поддиафрагмальному
пространству. Имеет значение место крепления стоек ранорасширителя к
операционному столу: правая стойка устанавливается на уровне мезогастрия, ниже XI-XII
ребер, что позволяет получить хороший доступ к двенадцатиперстной кишке, левая
на уровне середины левой реберной дуги, что обеспечивает наилучший доступ ко
дну и кардиальному отделу желудка, абдоминальному отделу пищевода и
пищеводно-желудочному переходу.
После интубации трахеи в желудок больному
обязательно вводят толстый зонд, который позволяет хорошо ориентироваться в
месте расположения пищевода и контролировать степень проходимости при
эзофагофундопликации. [3]
3.2 Определение объема резекции
На сегодняшний день существует несколько
вариантов определения объема резекции. Наиболее простым и оптимальным вариантом
для определения размеров удаляемой части желудка является схема А.А. Шалимова.
Согласно этой схеме под понятием «половина»
имеется в виду удаление части желудка в пределах от двенадцатиперстной кишки до
линии, пересекающей желудок по малой кривизне на расстоянии 4 см от пищевода и
по большой кривизне - по средней линии.
Резекция 2/3 желудка - это удаление его части от
двенадцатиперстной кишки до линии, пересекающей малую кривизну, на расстоянии
6-8 см влево от средней линии, т.е. правее отхождения коротких желудочных
сосудов от левой желудочно-сальниковой артерии.
При резекции ¾ желудка
линия пересечения проходит от малой кривизны на 1-1,5 см от пищевода, и по
большой кривизне - у нижнего полюса селезенки, когда сохраняются короткие
желудочные артерии, идущие от сосудистой аркады у ворот селезенки.
Субтотальная резекция желудка - линия
пересечения идет по малой кривизне у самого пищевода (отступив от него 0.5-0.8
см), по большой кривизне - у нижнего полюса селезенки с пересечением одной
короткой желудочной артерии, идущей от аркады нижнего полюса селезенки к
желудку 3]
.3 Мобилизация желудка
После вскрытия брюшной полости, ревизии зоны
язвенного дефекта и определения объема резекции приступают к мобилизации
желудка (Рис.3) . Желудок и поперечную ободочную кишку выводят в рану. Бес
сосудистое место натянутой желудочно-ободочной связки рассекают. Следует
подчеркнуть что, мобилизация желудка по большой кривизне проводится ближе к его
стенке, так, желудочно-ободочные сосуды и ветви, питающие большой сальник.
Желудочно-ободочную связку поэтапно порциально рассекают между зажимами. Под
контролем пальца, проведенного через малый сальник, захватывают зажимами правую
желудочную артерию, пересекают и перевязывают ее, рассекают малый сальник по
кардии. Необходимо учитывать, что в этой зоне нередко проходят сосуды от левой
желудочной артерии в печень. Если эти сосуды крупные, необходимо убедиться в
целостности печеночной артерии, так как перевязка аномально отходящего от левой
желудочной артерии основного ствола печеночной артерии грозит некрозом печени и
гибелью больного.
Выше проекции левой желудочной артерии выполняют
надрез серозы у малой кривизны желудка. В надрез по стенке желудка навстречу
пальцу, проведенному по задней поверхности желудка у малой кривизны, проводят
зажим Федорова. Отделенную таким образом от желудка левую желудочную артерию
берут в зажим, пересекают и перевязывают после прошивания.
После выполнения этих этапов необходимо
окончательно определить границы резекции желудка и при необходимости добавочно
мобилизовать большую кривизну.[3]
.4 Техника резекции желудка по Бильрот II
( По методике А.А. Русанова)
Классическая резекция по Бильрот II
по модификации Гофмейстера - Финстерера предусматривает удаление 2\3 желудка.
При этом уровень мобилизации проксимального отдела желудка по малой кривизне
соответствует месту образования нисходящей ветви левой желудочной артерии, по
большой кривизне - осуществляется дистальнее коротких желудочных артерий.
После завершения мобилизации желудка готовят
петлю тощей кишки для наложения анастомоза. Для этого в рану извлекается
поперечная ободочная кишка, которую ассистент, поднимая вверх, растягивает в
стороны для осмотра нижней поверхности брыжейки до ее корня. При этом хорошо
видны дуоденоеюдальный переход и начальная петля тощей кишки. Непосредственно
над последней и слева от a.
colica media
в бессосудистом участке вскрывают брыжейку на протяжении 5-6 см. Через
образовавшееся окно проводят начальную часть тощей кишки и погружают поперечную
ободочную кишку в брюшную полость.
Следующим этапом операции является отсечение
желудка от двенадцатиперстной кишки и формирование культи. В идеальном варианте
ушивание культи двенадцатиперстной кишки должно производиться механическим швом
при помощи аппарата УКЛ-40 или УКЛ-60. Обязательным условием использования
механического шва является, возможность свободно мобилизовать
двенадцатиперстную кишку на 2-3 см ниже привратника. После мобилизации
двенадцатиперстной кишки ниже привратника накладывают аппарата УКЛ-40 или
УКЛ-60 и прошивают стенку. Выполнив отсечение желудка от двенадцатиперстной
кишки, на ее культю накладывают второй ряд серо-серозных узловых швов.
Ушивание культи двенадцатиперстной кишки может
быть выполнено и ручным швом. Для этого, отступив от привратника книзу на 0.5
см двенадцатиперстную кишку пережимают малым жомом Пайра, а на резецируемую
часть накладывают зажим Кохера. Двенадцатиперстную кишку пересекают между
указанными зажимами и, обработав края разреза йодом, приступают к ушиванию.
Начиная с верхнего края, накладывают обвивной кетгутовый шов, окружая, зажим
Пайра стежками на расстоянии 5-6 мм друг от друга. Закончив шов у нижнего края
двенадцатиперстной кишки, зажим удаляют из-под непрерывного шва.
Потягивая концы кетгутовой нити в стороны и
вверх, надавливают марлевым шариком в месте выкола нити. При этой манипуляции
стенки кишки смыкаются более плотно и несколько гофрируются (рис.6).
Кетгутовую лигатуру завязывают. После этого
накладывают S-образный кисетный
шов и, погрузив в него культю двенадцатиперстной кишки, срезают нити. При
возможности дополнительно поверх кисетного шва накладывают 3-4 узловых
серо-серозных шва.
После ушивания культи двенадцатиперстной кишки
приступают к резекции желудка. Для этого мобилизованную дистальную часть
желудка выводят из брюшной полости посредством равномерной тракции за него.
Оперативное поле ограничивают салфетками. На желудок по линии предстоящей
резекции накладывают два зажима: со стороны большой кривизны - раздавливающий
малый жом Пайра или зажим Кохера на величину предстоящего анастомоза; со
стороны малой кривизны раздавливающий жом Пайра. Носики зажимов должны
соприкасаться. Наложенные предварительно швы-держалки по большой и малой
кривизне облегчают наложение зажимов. На весь просвет удаляемой части желудка
накладывают длинный кишечный зажим для предотвращения вытекания желудочного
содержимого в брюшную полость. Между наложенными зажимами желудок рассекают
скальпелем и удаляют препарат. Обработав линию разреза йодом, приступают к
ушиванию культи желудка.
Под зажимом Пайра накладывают гемостатический
шов на культю желудка начиная со стороны малой кривизны. После снятия зажима
Пайра затягивают гемостатический шов и прошивают той же лигатурой сомкнувшиеся
края желудочной стенки через все слои в обратном направлении. Концы кетгутовой
нити связывают. На угол желудка, со стороны малой кривизны, начиная с передней
стенки и завершая на задней, накладывают серо-серозный полукисетный шов и
погружают в него угол желудка вместе с узлом гемостатического шва. Далее
выполняют узловые серо-серозные швы на расстоянии 0.8 см друг от друга,
погружая в них ушитый участок культи желудка. Вместе с тем, ушивание малой
кривизны желудка может быть проведено с использованием сшивающих аппаратов типа
УКЛ или их аналогов. Применение аппаратного метода сокращает время операции и
обеспечивает меньшее загрязнение операционного поля, создает лучшие условия для
заживления ушитых тканей.
Следующим этапом выполнения операции является
наложение гастроэнтероанастомоза. Проведенную в мезоколон приводящую петлю
тощей кишки фиксируют к вновь образованной малой кривизне выше уровня
предполагаемого анастомоза на 2-3 см. Таким образом, формируется «шпора»,
затеканию желудочного содержимого в приводящую петлю. Петлю кишки подшивают к
желудку по линии, идущей несколько косо сверху, начиная с брыжеечного до
противобрыжеечного края. Накладывают ряд узловых серозно-мышечных швов на
заднюю стенку соустья. Изолируют операционное поле. Рассекают по линии
анастомоза вначале тонкую кишку, а затем заднюю стенку желудка на расстоянии 1
см от серозно-мышечных швов первого ряда. Лигируют кровоточащие сосуды. Через
все слои на заднюю стенку соустья накладывают непрерывный обвивной кетгутовый
шов, начиная с правого угла анастомоза. После формирования задней стенки
отсекают раздавленный жомом участок культи желудка. Продолжая непрерывный
кетгутовый шов в обратном направлении через все слои передней стенки, формирует
переднюю губу соустья.
Начальную и конечную нить кетгутового шва
связывают и отсекают. На переднюю губу анастомоза накладывают нить кетгутового
шва, связывают и отсекают. На переднюю губу анастомоза накладывают второй ряд
узловых серозно-мышечных швов. У желудочно-кишечного угла отводящей петли
добавочно накладывают 1-2 П-образных шва. Культю желудка вокруг и выше
анастомоза фиксирует к краям разреза брыжейки поперечной ободочной кишки на
расстояние 1.5-2 см от соустья (10). После ревизии проходимости анастомоза
завершают операцию. [3,7]
3.5 Техника резекции желудка по Бильрот I
После мобилизации желудка и двенадцатиперстной
кишки и решения вопроса о способе наложения желудочно-кишечного соустья
двенадцатиперстную кишку пересекают между зажимами таким образом, чтобы зажим
не соскочил с культи дуоденум. Над зажимом необходимо оставить небольшой
участок стенки кишки. Избыток слизистой будет удален при наложении анастомоза,
а пока слизистую закрывают марлевой салфеткой. Другой салфеткой закрывают
слизистую на препарате, после уточнения уровня резекции по малой кривизне
приступают к наложению зажимов на желудок. Ассистент поднимает вверх
мобилизованный желудок и расправляет его так, чтобы было удобно накладывать
зажимы. Важно, чтобы в каждый зажим попало одинаковое количество передней и
задней стенки желудка. Первый зажим Кохера накладывают со стороны большой
кривизны под прямым углом к ней, и берут столько стенки желудка, сколько
необходимо для наложения желудочно-дуоденального анастомоза (в соответствии с
диаметром двенадцатиперстной кишки). Этот зажим накладывают по большой
кривизне, отступив 3-4 см от кровеносных сосудов в большом сальнике. Выбранного
расстояния достаточно для наложения соустья.
Второй зажим Кохера накладывают со стороны малой
кривизны под тупым углом по отношению к оставшейся части малой кривизны. Носики
заложенных зажимов должны соприкасаться.
Для предотвращения вытекания желудочного
содержимого из удаляемой части желудка ниже наложенных зажимов Кохера
накладывают мягкий кишечный жом. Препарат отсекают со стороны большой кривизны,
оставляя над зажимом избыток слизисто. Со стороны малой кривизны желудок
отсекают по зажиму.
После отсечения препарата приступают к ушиванию
угла желудка непрерывным кетгутовым швом через все слои. Первый вкол производят
на уровне соприкосновения двух зажимов и делают стежки через 1 см по направлению
к малой кривизне. После наложения шва зажим снимают, и шов затягивают, но не
завязывают. Пинцетом удерживают нить кетгута у малой кривизны таким образом,
чтобы натяжение нити не ослабло. Это предотвращает образование гематом в стенке
культи желудка, уменьшает кровотечение из сосудов. Этой же нитью накладывают
полукисетный шов, в который будет погружена малая кривизна.
Шов делают крупными серозно-мышечными стежками.
Первый вкол производят на передней стенке культи желудка на 1-2 см ниже линии
среза и отступив 3-4 см от малой кривизны. Второй вкол - на малой кривизне на
расстоянии 3 см от линии среза желудка.
Третий вкол - на задней стенке культи желудка
симметрично первому. После этого погружают угол малой кривизна и кисет
затягивают. Такими же крупными стежками прошивается культя желудка в обратном
направлении, чем достигается хороший гемостаз, перитонизация и моделирование
культи. Концы нитей связывают. Накладывают серо-серозные швы на этот участок
культи желудка и срезают их, кроме последнего, который используют для
серо-серозного шва на двенадцатиперстную кишку в качестве направляющего.
Удерживая культю желудка за держалку, сближают
ее с двенадцатиперстной кишки и накладывают направляющие серо-серозные швы по
малой и большой кривизне. Эти швы накладывают, отступив 1 см от линии среза, но
не завязывают их, а берут на держалки. Отсекают над зажимом избыток ткани
двенадцатиперстной кишки и желудка снимают зажимы с культи желудка и
двенадцатиперстной кишки и аспирируют их содержимое. После этого приступают к
формированию желудочно-дуоденального соустья.
Переднюю и заднюю губу анастомоза сшивают
непрерывным, кетгутовым, обвивным швов через все слои желудка и кишки, начиная
с большой кривизны культи желудка. У малой кривизны, при переходе на переднюю
губу анастомоза, необходимо захватить в шов заднюю и переднюю стенку культи
желудка и стенку двенадцатиперстной кишки со стороны серозной оболочки.
Переднюю губу анастомоза сшивают вворачивающимся швом. После завершения
наложения шва и убедившись в гемостазе, концы кетгутовых нитей связывают и
срезают. Важно, чтобы анастомоз получился эластичным, и при этом была хорошо
адаптирована и погружена слизистая. После смены операционного инструментария,
белья и мытья рук накладывают серо-серозные швы второго ряда по всей окружности
анастомоза.
Преимущество наложения соустья в такой
последовательности заключается в том, что при сшивании двенадцатиперстной кишки
с культей желудка происходит равномерное гофрирование по всей окружности
анастомоза.
Вместе с тем, можно пользоваться и другой
последовательностью наложения швов. Не снимая зажимы с культей, сближают их и
накладывают задний ряд серо-серозных швов, между двенадцатиперстной кишкой и
культей желудка. Затем выполняют непрерывный кетгутовый шов через все слои на
заднюю и переднюю стенку анастомоза и заканчивают операцию наложением
серо-серозного шва на переднюю стенку соустья.
Кроме описанных классических приемов культя
двенадцатиперстной кишки и культя желудка как со стороны малой, так и со
стороны большой кривизны (временно), могут быть ушиты аппаратом типа УКЛ. Затем
малая кривизна ушивается отдельными серозно-мышечными швами. Накладывается
первый ряд швов задней губы гастродуоденоанастомоза. При этом выше шва должно
быть оставлено не менее 1 см ткани как кишки, так и желудка. После этого
срезается скрепочный шов с двенадцатиперстной кишки и желудка и, отдельными
швами с использованием атравматичных игол и рассасывающегося шовного материала
(викрил, кетгут) отдельными швами формируется задняя, а затем передняя губа. На
переднюю губу накладывается шов типа Матешука. Наибольшее внимание следует
уделить месту у малой кривизны желудка, где требуется надежно ушить обе стенки
желудка и двенадцатиперстной кишки. В этой зоне целесообразно применять
специфический шов, который накладывать следующим образом: вкол иглы со стороны
слизистой оболочки кишки и выкол со стороны серозы, затем вкол в заднюю стенку
желудка со стороны серозы с выколом на слизистой и, наконец, вкол в переднюю
стенку культи желудка со стороны серозы с выколом на слизистой. После
завязывания этого шва угол оказывается надежно укрытым. Последним этапом
является наложение серозно-мышечных швов. [3,7]
.6 Постгастрорезекционные осложнения
. Функциональные расстройства:
· демпинг - синдром
· гипогликемический синдром
· функциональный синдром приводящей
петли
· пострезекционная астезия
. Механические расстройства:
· механический синдром приводящей
петли
· нарушение функции межкишечного
анастомоза
· анастомозиты
. Органические поражения:
· пептическая язва анастомоза или культи
желудка
· синдром Золлингера - Эллисона
· рубцовые деформации и сужение
анастомоза
· рефлюкс эзофагит
· рак культи желудка [4]
3.7 Ваготомии
Разработаны три основных варианта ваготомии:
стволовая, селективная и селективная проксимальная.
При стволовой ваготомии пересекаются стволы
блуждающих нервов по всей окружности пищевода над диафрагмой (наддиафрагмальная
ваготомия) или под диафрагмой выше уровня отхождения от них печеночной, чревной
и желудочной ветвей (поддиафрагмальная ваготомия). Наддиафрагмальная ваготомия
выполняется из трансплеврального или из трансабдоминального доступа,
поддиафрагмальная - трансабдоминально. Недостатком операции является нарушение
иннервации органов брюшной полости и забрюшинного пространства. Кроме того,
замедляется двигательная активность желудка, что в ряде случаев проявляется
гастростазом.
При селективной ваготомии производится
изолированное пересечение только желудочных ветвей блуждающих нервов.
Печеночная и чревная ветви заднего блуждающего нерва сохраняются, благодаря
чему не нарушается иннервация печени, желчного пузыря, кишечника и
поджелудочной железы. Как стволовая, так и селективная ваготомия сопровождается
снижением моторики и перистальтики желудка.
При селективной проксимальной ваготомии
(суперселективная ваготомия, ультраселективная ваготомия, ваготомия
париетальных клеток и т.д.) пересекаются веточки желудочных ветвей блуждающих
нервов, иннервирующих тело и дно желудка. Иннервация пилороантрального отдела
желудка, а вместе с этим и моторно-эвакуаторная функция желудка в
послеоперационном периоде сохраняются.
Основные требования, предъявляемые к
ваготомии.
· Ваготомия должна привести к
денервации антрального отдела, чтобы исключить продукцию гастрина.
· Ваготомия не должна нарушать
моторную функцию желудка, особенно пилорического отдела
· Ваготомия должна при необходимости
сочетаться с дренирующими операциями, обеспечивающими свободный пассаж пищи из
желудка в двенадцатиперстную кишку. [7]
.8 Дренирующие желудок операции
Непременным дополнением к ваготомии является
выполнение дренирующей желудок операции
Все варианты дренирования желудка подразделяются
на 4 группы:
) гастродуоденоанастомозы
) пилоропластика
) гастроэнтероанастомозы
.8.1 Гастродуоденоанастомоз по Жабуле
Суть гастродуоденоанастомоза по Жабуле в
мобилизации двенадцатиперстной кишки по Кохеру с последующим наложением
гастродуоденального анастомоза диаметром более 2.5 см по типу бок в бок обходя
место препятствия. Соустье должно быть расположено максимально близко к
пилорическому жому (выше большого дуоденального сосочка). Боковой анастомоз
между желудком и двенадцатиперстной кишкой, как дренирующая операция в
сочетании с ваготомией при стенозе в ряде случаев имеет преимущество перед
пилоропластикой.
Техника.
На ограниченном участке освобождают от сращений дистальную часть желудка у
большой кривизны так, чтобы ее можно было подвести к передней поверхности
двенадцатиперстной кишки. После этого передняя поверхность дистальной части
желудка у большой кривизны, и внутренний край двенадцатиперстной кишки могут
быть сближены без всякого натяжения.
Верхний шов накладывают тотчас ниже привратника,
нижний на расстоянии 7-8 см. Переднюю стенку желудка и двенадцатиперстной кишки
рассекают двумя разрезами без пересечения привратника. Во избежание перекрута
двенадцатиперстной кишки линия ее фиксации серозно-мышечными швами к желудку и
линия разреза должны быть строго параллельны вертикальной оси кишки. Затем
накладывают задний и передний внутренние гемостатические швы непрерывной
кетгутовой нитью. После этого приступают к наложению передненаружного ряда
узловых серозно-мышечных швов.[7]
.8.2 Пилоропластика по Хайнеке-Микулич
-Радецкому
Суть способа заключается в продольном рассечении
антрального отдела желудка и начального отдела двенадцатиперстной кишки по обе
стороны от привратника. Для создания достаточного просвета привратника
продольное рассечение стенок желудка и двенадцатиперстной кишки должно быть
выполнено на протяжении 3-4 см с последующим поперечным сшиванием образованной
раны.
Вначале ножницами вскрывают переднюю стенку
желудка на середине расстояния между большой и малой кривизной. Отсосом удаляют
содержимое. Двумя полуовальными или ромбовидным разрезом иссекают язвенный
инфильтрат в пределах здоровых тканей. Затем продольный разрез, передней стенки
желудка, и двенадцатиперстной кишки переводят в поперечный и ушивают однорядным
непрерывным швом через все слои без грубого захвата тканей, который вполне
надежен, исключает грубое вворачивание тканей, дает нежный рубец и гарантирует
от рубцового сужения выхода из желудка.
Однако возможно использование и двурядного шва,
когда серозно-мышечные узловые швы накладывают без грубого вворачивания
тканей.[7]
.8.3 Пилоропластика по Хайнеке -Микулич
Радецкому с прошиванием кровоточащего сосуда в язве
Операцию при профузном кровотечении из
дуоденальной язвы, расположенной по задней стенке, начинают с прошивания
кровоточащего сосуда. Ваготомия выполняется как второй этап вмешательства.
Техника.
После ревизии органов брюшной полости и установления источника кровотечения
накладывают швы держалки на двенадцатиперстную кишку по краям передней
полуокружности привратника с последующей широкой пилородуоденотомией. Образованное
отверстие широко растягивают в поперечном направлении для обеспечения хорошего
доступа к кровоточащей язве.
Во избежание прорезывания каллезных краев язвы
прошивная лигатура должна захватывать здоровые участки слизистой оболочки на
расстоянии 0.5-1 см от язвенного дефекта и проходит под дном язвы. Необходима
соблюдать осторожность, помня о возможности повреждения общего желчного протока
при прошивании тканей слишком глубоко.
После этого переходят к закрытию
пилоротомического разреза. С помощью швов держалок переводят разрез желудка и
двенадцатиперстной кишки в поперечный и производят ушивание раны по описанной
выше методике. Закрытие пилоротомического разреза при этой операции также можно
производить однорядным швом.[7]
.8.4 Пилоропластика по Финнею
Пилоропластика по Финнею отличаются от
описанного способа тем что образуется более широкий выход из желудка. Этот вид
пилоропластики применяют при рубцово-язвенном стенозе выходного отдела, а также
при сочетанных осложнениях дуоденальной язвы когда пилоропластика по Хайнеке
-Микулич Радецкому может не обеспечить адекватного дренирования желудка.
Техника.
Производят мобилизацию двенадцатиперстной кишки по Кохеру, рассекают антральный
отдел желудка и начальный отдел двенадцатиперстной кишки сплошным разрезом
длиной 4-6см. Узловыми серозно-мышечными швами соединяют большую кривизну
пилорического отдела желудка с внутренним краем двенадцатиперстной кишки. Швы
на разрез накладывают по принципу верхнего гастродуоденального анастомоза по
типу бок в бок. Верхний шов располагается тотчас у привратника, нижний на
расстоянии 7-8 см от привратника.
Переднюю стенку желудка и двенадцатиперстной
кишки рассекают непрерывным дугообразным разрезом. После этого на заднюю губу
анастомоза накладывают шов непрерывный кетгутовой нитью взахлестку для
обеспечения надежного гемостаза.
Ушивание передней губы анастомоза производят с
использованием вворачивающего шва Шмидена от нижнего угла разреза вверх по
направлению к привратнику. После этого приступают к наложению передненаружного
ряда узловых серозно-мышечных швов. [7]
4. Сравнительный анализ, эффективности методов
оперативного лечения язвенной болезни желудка
· Резекция желудка сопровождается
высокой послеоперационной летальностью (1-5%) и частым развитием
постгастрорезекционных синдромов (10-15%).
· Этих недостатков во многом лишены
органосохраняющие (органосберегающие) операции. Сущность последних состоит в
выполнении ваготомии (пересечении стволов или веточек блуждающих нервов на
различном их уровне) в сочетании с дренирующими желудок операциями или в
изолированном виде.
· Достоинства ваготомии заключаются в
сохранении желудка как анатомического органа, низкой частоте интра-и
послеоперационных осложнений.
· Каждая операция, является
индивидуальной для каждого больного.
Вывод
. Оперативное лечение язвенной болезни, на
сегодняшний день является распространенным среди больных язвенной болезнью от
20 до 30 %.
. Наиболее целесообразным оперативным
вмешательством являются ограносберегающие (ваготомии).
. Выбор оперативного вмешательства
является индивидуальной для каждого больного.
Список использованной литературы
1. Сапин
Р.М. (ред.) Анатомия человека. Москва «Медицина» 2001
. Ю.Б.
Мартов, В.В. Аничкин, С.Г. Подолинский, Л.А. Фролов; Хирургия язвенной болезни.
Москва Медицинская литература 2001
. Шалимов
Л.А. Атлас операций на пищеводе, желудке и двенадцатиперстной кишке.
. А.Я.
Ясногордский; К методике резекции желудка по Бильрот I
при язвенной болезни.
. Харкiвська
хiрургiчна
школа, (журнал) 3,2004.
. Наумова
Э.А., Гуцол А.А. Скелетотопия органов шеи и туловища. Харьков 2000
. Оперативная
хирургия и топографическая анатомия. Под редакцией акад. РАМН Ю.М. Лопухина
Приложение

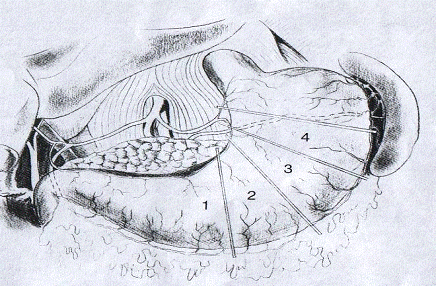
Рис. 2. Схема определения объема резекции
желудка по А.А. Шалимову
-4 границы резекции
- резекция «половины»
- резекция 2/3 желудка
- резекция ¾
желудка
- субтотальная резекция
[2]
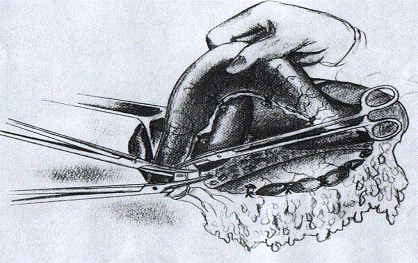
Рис.3. Мобилизация желудка по большой кривизне.
Пересечение и перевязка правой желудочно-сальниковой артерии.[2]
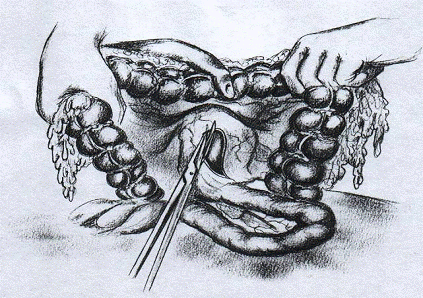
Рис. 4. Формирование отверстия в mesokolon
для проведения петли тонкой кишки (при резекции желудка по Бильрот II
в модификации Гофмейстера - Финстерера или при наложении позадиободочного
Гастроэнтероанастомоза.) [2]
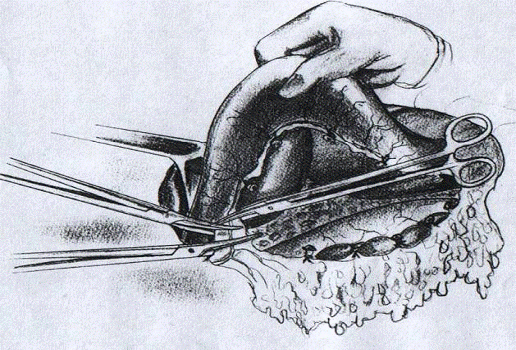
Рис.5. Мобилизованный желудок поднят кверху,
петля тонкой кишки проведена через отверстие в mesokolon.[2]
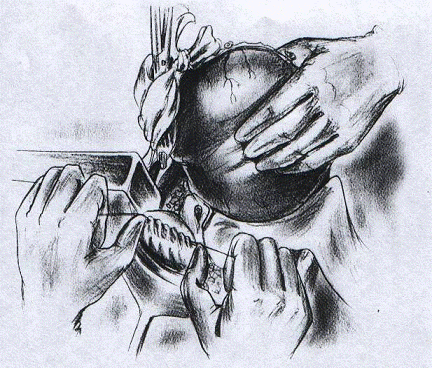
Рис.6. Затягивание шва на культе
двенадцатиперстной кишки и закрытие культи желудка марлевой салфеткой.[2]
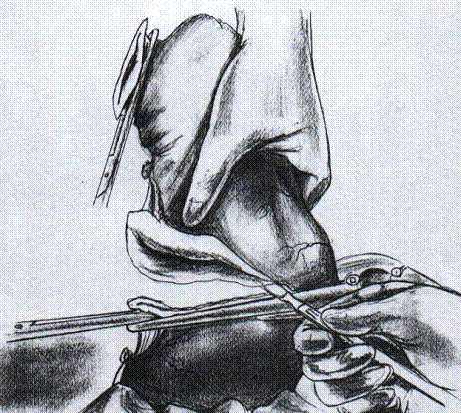
Рис.7. Отсечение желудка.[2]
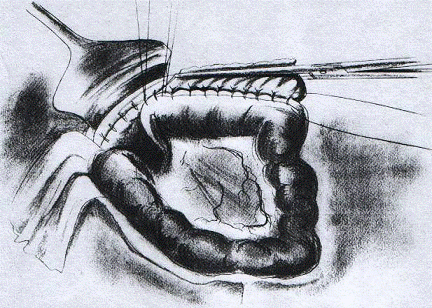
Рис.8. Формирование желудочно-кишечного
анастомоза при резекции по Бильрот II
в модификации Гофмейстера - Финстерера. Законченный вид подшитой петли тонкой
кишки к культе желудка (первый ряд швов) [2]

Рис.9. Формирование желудочно-кишечного
анастомоза при резекции по Бильрот II
в модификации Гофмейстера - Финстерера. Вскрытие просвета тонкой кишки и
желудка, отсечение участка желудка, бывшего в зажиме. [2]
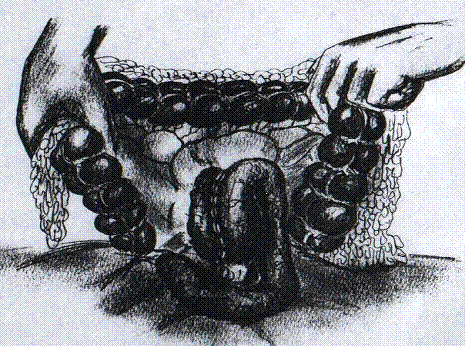
Рис.10. Законченный вид желудочно-кишечного
анастомоза при резекции по Бильрот II
в модификации Гофмейстера - Финстерера. Анастомоз фиксирован в окне в mesokolon.[2]
Рис.11. Этапы анастомоза конец в конец. [7]
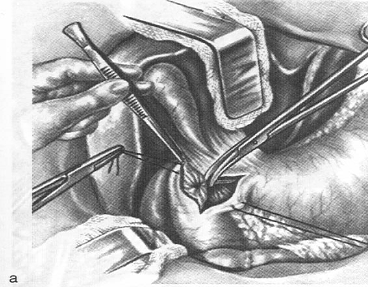
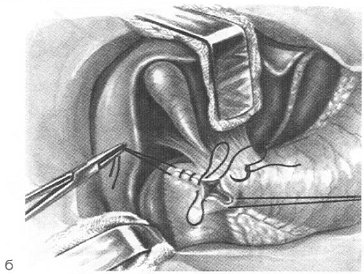
Рис.12. Пилоропластика по
Хайнеке-Микулич-Радецкому а - закрытие разреза при пилоропластике вторым рядом
швом б - законченный вид операции [7]