Малоинвазивные методики дренирования околоносовых пазух
Министерство
здравоохранения Республики Беларусь
Белорусская
медицинская академия последипломного образования
Реферат
Малоинвазивные
методики дренирования
околоносовых
пазух
курсант Перминов Алексей Борисович
Минск, 2008
г.
Эпиграф, часть 1:
«Промывание верхнечелюстного
синуса под местной анестезией теряет
былую популярность, так как редко приносит
длительное облегчение»
Вероника Кеннеди
«Руководство по лечению хронического синусита»
Эпиграф, часть 2:
«Если мы начнём бездумно использовать
опыт Америки и Европы в лечении синуситов, то мы
их догоним по распространённости риносинусита.»
Заключение Г.З. Пискунова после анализа
зарубежной литературы
«Дни высокой ринохирургии в Москве»
27-29.11.2007 г.
В настоящее время проблема малоинвазивного дренирования экссудативных
синуситов привлекает к себе пристальное внимание не только теоретиков, но и
практикующих врачей. Связано это с тем, что за последние годы значительна
возросла как заболеваемость, так и выявляемость экссудативных синуситов. Отсутствие
единства в вопросе необходимости, обоснованности и методе дренирования
околоносовых пазух отражается в периодической литературе. Изменяются и
официальные подходы к диагностике и лечению синуситов. Так, в клинических
протоколах диагностики и лечения взрослого населения с болезнями уха, горла,
носа от 2001 г. (см. рис. 1) (в настоящее время утратили силу) в графе
«обязательное обследование» в амбулаторных условиях при верхнечелюстном
синусите значиться диагностическая пункция, при фронтальном - трепанопункция
обязательна уже в процессе лечения. Так же фигурирует и зондирование синуса,
введение в синус препарата.
В Клинических протоколах диагностики и лечения взрослого населения с
болезнями уха, горла, носа последней редакции (2007г.) при острых синуситах
практически всех локализаций при лечении в амбулаторных условиях в графе 6
(необходимое лечение) звучит обтекаемая фраза: «при наличии показаний - пункция
синуса» (рис. 2, 3.). При лечении в стационарных условиях (а значит - при
средне - тяжелом и тяжелом течении процесса) наблюдается весьма интересная игра
слов: в графе «Острый синусит абсцесс эмпиема (придаточного) (носового) синуса
(J01)» в необходимом лечении четко звучит «Пункции пораженных синусов с
последующим промыванием 0,02% раствором нитрофурала, постоянный дренаж…) (стр.
134). При остром верхнечелюстной синусите пункция рекомендуется уже «по
показаниям», при остром фронтальный синусите (J01.1), остром этмоидальном
синусите (J01.2), остром сфеноидальном синусите (J01.3) слова «по показаниям» отсутствуют,
пункцию пораженных синусов необходимо выполнять всем. А вот при остром
пансинусите (J01.4) опять нужно учитывать
показания. В данном реферате рассматриваются технические, исторические моменты
малоинвазивных методик дренирования околоносовых пазух, а также некоторые
осложнения.
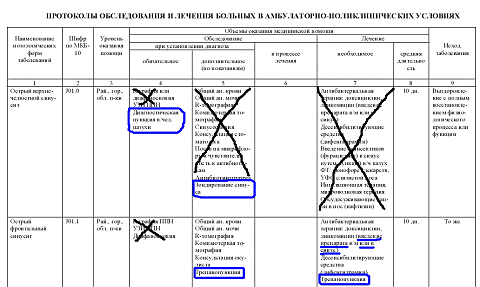
рис. 1. Клинические протоколы диагностики и лечения взрослого
населения с болезнями уха, горла, носа 2001 г. (в настоящее время утратили
силу).

рис. 2. Клинические протоколы диагностики и лечения взрослого
населения с болезнями уха, горла, носа 2007г.

рис. 3. клинические
протоколы диагностики и лечения взрослого населения с болезнями уха, горла,
носа 2007г.
Малоинвазивные методики дренирования околоносовых пазух включают в себя
пункции, и катетеризацию околоносовых пазух.
Пункция пазухи носит как диагностический, так и лечебный характер. Как
диагностическая процедура, пункция позволяет определить наличие экссудата или
жидкой крови в пазухе, заподозрить мягкотканное образование или кисту в
просвете пазухи, оценить объем пазухи, определить проходимость естественного
соустья. Через пункционную иглу в пазуху может быть введено водорастворимое
контрастное вещество для проведения контрастной синусографии. Как лечебная
процедура, пункция обеспечиваетэвакуацию воспалительного экссудата и промывание
пазухи растворами лекарственных средств (антибиотики, глюкокортикоиды, ферменты
и т.д.), а также оксигенацию пазухи. Лечение можно проводить повторными
пункциями или использовать постоянное дренирование (в основном верхнечелюстной пазухи)
с помощью катетера.
Для оценки проходимости соустья пунктированной или дренированной пазухи
пользуются простой схемой, предусматривающей три степени нарушения проходимости
соустья. Для этого шприцом, соединенным с иглой или катетером, производится сначала
аспирация содержимого, а затем - промывание пазухи.
Степени нарушения функции естественного соустья:
При аспирации в шприц поступает воздух или жидкое содержимое пазухи, при
промывании жидкость свободно изливается в полость носа- нормальная проходимость
соустья.
При аспирации в шприце создается отрицательное давление, при промывании
жидкость свободно попадает в полость носа - нарушение проходимости I степени,
свидетельствующее о наличии клапанного механизма и отрицательного давления в
пазухе.
Аспирация из пазухи невозможна, промывание удается лишь при усилении
давления на поршень шприца - нарушение проходимости II степени.
Ни аспирация, ни промывание пазухи невозможны - полная блокада
соустья или нарушение проходимости III степени. (Н.А. Арефьева, Г.З. Пискунов)
I.
Верхнечелюстные пазухи
В связи с тем, что с воспалительной патологией верхнечелюстных пазух
врачу оториноларингологу приходиться встречаться чаще всего, кратко остановимся
на топографической анатомии.
Топографическое
взаимоотношение носа, глазницы и гайморовой пазухи
Как видно из рис. 4, медиальная стенка гайморовой пазухи граничит с
полостью носа как по нижнему, так и по среднему носовому ходу, следовательно,
проникнуть из носовой полости в гайморову можно через каждый из этих ходов.
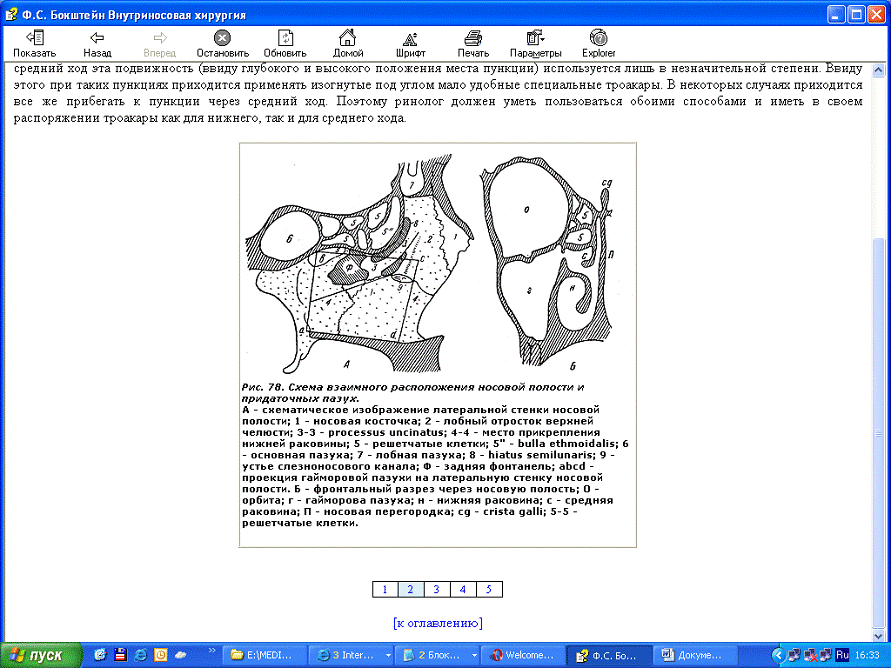
Рис. 4. Схема
взаимного расположения носовой полости и придаточных пазух.А - схематическое
изображение латеральной стенки носовой полости; 1 - носовая косточка; 2 -
лобный отросток верхней челюсти; 3-3 - processus uncinatus; 4-4 - место
прикрепления нижней раковины; 5 - решетчатые клетки; 5" - bulla
ethmoidalis; 6 - основная пазуха; 7 - лобная пазуха; 8 - hiatus semilunaris; 9
- устье слезноносового канала; Ф - задняя фонтанелла; abcd - проекция
гайморовой пазухи на латеральную стенку носовой полости. Б - фронтальный разрез
через носовую полость; О - орбита; г - гайморова пазуха; н - нижняя раковина; с
- средняя раковина; П - носовая перегородка; cg - crista galli; 5-5 -
решетчатые клетки.
По нижнему ходу пограничная стенка сплошь костная, в нижней части к тому
же весьма плотная. В области же среднего носового хода имеются значительные
участки (фонтанелы), состоящие только из двух слоев слизистой, а находящийся
между фонтанелями костный участок (processus uncinatus, рис. 4) тонок, как
бумага. Однако абсолютное большинство ринологов в настоящее время пользуется
для пункции нижним ходом. Это объясняется двумя причинами. Во-первых, при
пункции через средний ход, особенно, если пользоваться обычным прямым
троакаром, имеется опасность проникнуть в полость глазницы. Особенно велика эта
опасность в случаях, когда нижняя стенка глазницы опущена и образует с
латеральной стенкой носа очень острый угол. При этом иногда еще боковая стенка
носа настолько вогнута, что почти касается глазничной. Такое строение, правда,
может и должно быть предварительно выяснено рентгенографией (на сагиттальном
снимке). Во-вторых, когда производится пункция по нижнему носовому ходу, то для
установки троакара в возможно более отвесном положении к боковой стенке мы
можем максимально использовать подвижность хрящевого отдела наружного носа,
чтобы сильнее отвести троакар в сторону. При пункции же через средний ход эта
подвижность (ввиду глубокого и высокого положения места пункции) используется
лишь в незначительной степени. Ввиду этого при таких пункциях приходится
применять изогнутые под углом мало удобные специальные троакары. В некоторых
случаях приходится все же прибегать к пункции через средний ход (см. далее).
Поэтому ринолог должен уметь пользоваться обоими способами. (6)
Зондирование пазух
Зондирование позволяет проникнуть в полость пазух без их вскрытия через
естественные соустья, чем объясняется большой интерес к этому методу
исследования в диагностике поражений придаточных пазух носа. Впервые ввел зонд
на ощупь через естественное соустье в верхнечелюстную пазуху французский
дантист J. Jourdain (1761). В дальнейшем он с успехом производил
систематическое промывание пазухи у больных гнойным синуситом. В 1883 г. V.
Hartmarm сообщил об излечении 3 больных гнойным гайморитом после повторных
промываний пазухи через естественное соустье. В дальнейшем Л.И. Свержевским
(1927) было установлено, что в 65% случаев имеется узкая полулунная щель, что
препятствует катетеризации естественного соустья пазухи.
Постепенно промывание верхнечелюстной пазухи через естественное соустье
стало вытесняться пункцией пазухи через средний и нижний носовые ходы. В
настоящее время зондирование верхнечелюстной пазухи применяется редко, в
основном в детской практике [Шадыев X.Д., 1973; Rutten E., 1969, и др.]. Это
связано с тем, что пункционный способ диагностики и лечения заболеваний
верхнечелюстных пазух весьма эффективен, достаточно прост и применим
практически у любого больного. (1)
Пункция пазух
Показания:
) острый и обострение хронического синусита;
) киста верхнечелюстной пазухи; подозрение на опухоль верхнечелюстной
пазухи.
Пункция придаточных пазух носа как с диагностической, так и с лечебной
целью нашла широкое распространение в практике. В настоящее время наиболее,
часто производится пункция верхнечелюстной пазухи через нижний носовой ход.
Пункция через средний носовой ход производится при резком утолщении костной
стенки в области нижнего носового хода при высоком стоянии дна пазухи, при
наличии полости после радикальной операции с рубцовым заращением соустья в
нижнем носовом ходе и облитерации нижних отделов пазухи. (2)
Впервые пункция через нижний носовой ход была произведена и описана К.
Schmidt (1888) (рис. 7). М. Hajek (1898) усовершенствовал методику пункции,
установив, что наиболее легко прокалывается стенка пазухи в куполе нижнего
носового хода у места прикрепления нижней раковины на расстоянии 2,5-3 см от
переднего ее конца рис.9). Вот как описывается методика пункции в классическом
руководстве В.Ф. Ундрица и К.Л. Хилова: «После местной анестезии слизистой
оболочки нижнего носового хода и особенно его свода вводят специальную, слегка
изогнутую, толстую иглу с таким расчетом, чтобы конец ее упирался в боковую
стенку носа на уровне средней трети свода (на 3 см кзади от переднего конца
нижней раковины). Боковую стенку носа проламывают и шприцем отсасывают
содержимое пазухи. При остром гнойном гайморите шприц заполняется жидким не
зловонным гноем. Иногда конец иглы может оказаться стоящим выше уровня
экссудата, тогда отсасывание шприцем не достигает цели. В таких случаях через
иглу производят промывание пазухи физиологическим раствором. При наличии
гнойного гайморита промывная жидкость становится мутной. Заканчивают эту
диагностическую процедуру вливанием через иглу 5-10 мл раствора пенициллина
(300 000-500 000 ЕД). В старых руководствах рекомендуется после пункции
гайморовой пазухи производить вдувание воздуха. Такой прием является опасным -
возможны такие тяжелые осложнения, как флегмона, эмфизема щеки и даже воздушная
эмболия.» (5)
Затруднения при пункции через нижний носовой ход могут зависеть от следующих
анатомических причин:
1. наличие искривления или гребня носовой перегородки;
2. край нижней раковины слишком близко подходит ко дну носа или
загнут кнаружи, или же вся раковина вместе с ее костной основой резко
гипертрофирована;
. латеральная стенка нижнего носового хода сильно вогнута, о чем
можно судить уже при зондировании во время анестезии;
. слишком толстая латеральная стенка, которая, правда редко,
бывает при очень малых пазухах или иногда в связи с хроническим воспалительным
процессом;
. пазуха лежит очень далеко кзади, о чем можно ориентироваться по
рентгенограмме и конфигурации лица (узкое лицо, монголоидная раса, глубокая
собачья ямка).
При наличии вышеуказанных изменений ранее рекомендовалось:
«В первом случае нужно прибегнуть к резекции носовой перегородки или
гребня, что имеет самостоятельное лечебное значение, или же произвести, если
возможно, пункцию через средний носовой ход. Во втором случае нужно надсечь
передний край раковины и отвести ее медиально или иссечь переднюю часть
раковины, или пунктировать через средний ход. В третьем случае можно применить
изогнутый троакар или мероприятия, указанные для второго случая. В четвертом
случае можно пытаться пробить кость ударами молотка по головке иглы или же
пунктировать через средний ход. В пятом случае трудность пункции заключается в
том, что иглу при глубоком положении пазухи невозможно поставить достаточно
отвесно к ее стенке. В таких случаях можно пользоваться изогнутой иглой,
отвести (вывихнуть) нижнюю раковину или же пунктировать через средний ход.» (6)
Следует еще указать на диагностические ошибки при пункциях,
зависящие от наличия в пазухе полной перегородки, разделяющей пазуху на две не
сообщающиеся между собой части.
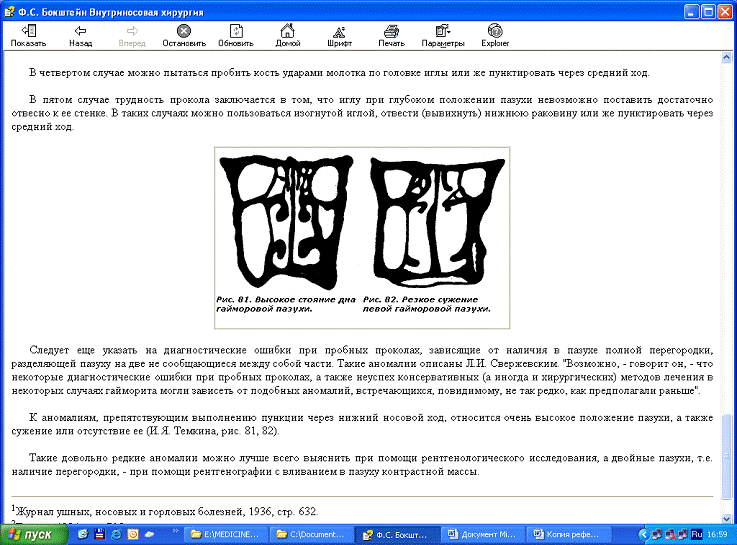
Рис. 5.
Высокое стояние дна гайморовой пазухи.
Рис. 6. Резкое сужение левой гайморовой пазухи
Такие аномалии описаны Л.И. Свержевским. "Возможно, - говорит он, -
что некоторые диагностические ошибки при пробных пункциях, а также неуспех
консервативных (а иногда и хирургических) методов лечения в некоторых случаях
гайморита могли зависеть от подобных аномалий, встречающихся, по-видимому, не
так редко, как предполагали раньше".
К аномалиям, препятствующим выполнению пункции через нижний носовой ход,
относится очень высокое положение пазухи, а также сужение или отсутствие ее
(И.Я. Темкина, рис. 5, 6).
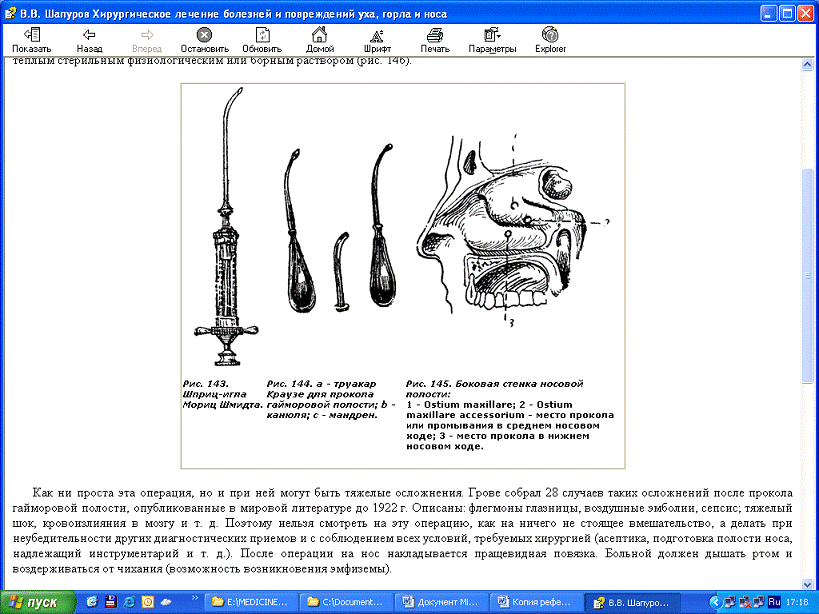
Рис. 7.
Шприц-игла Мориц Шмидта.(8)
Рис. 8 -
троакар Краузе для пункции гайморовой полости; канюля; мандрен.(8)
Рис. 9.
Боковая стенка носовой полости:1 - Ostium maxillare; 2 - Ostium maxillare
accessorium - место пункции или промывания в среднем носовом ходе; 3 - место
пункции в нижнем носовом ходе. (8)
Пункция через
нижний носовой ход
Техника. Полость носа тщательно очищается от слизи, корок и гноя. Слизистая
оболочка нижнего носового хода смазывается местно анестезирующим раствором
(5% раствор кокаина, 10% раствор лидокаина, 2% раствором дикаина с добавлением
адреналина), причем для достаточной анестезии купола нижнего хода конец зонда
(ватника) должен быть загнут кверху и в таком виде подведен под нижнюю
раковину. Кроме нижнего носового хода, необходимо также анестезировать и
анемизировать средний носовой ход для того, чтобы вызвать сокращение средней
носовой раковины и слизистой оболочки в области естественного соустья
верхнечелюстной пазухи, чтобы облегчить выход из него жидкости при промывании.
После анестезии под контролем глаза вводят иглу под нижнюю раковину на глубину
около 2 см и опускают головку (наружную часть) иглы максимально вниз, чтобы
конец иглы (в полости носа) поднялся возможно выше к самому куполу нижнего
носового хода. Иглу вводят в таком положении, чтобы острие ее было направлено
латерально, т.е. к пазухе, а скос - к раковине; это уменьшает возможность
скольжения иглы под слизистой вдоль кости. Используя подвижность хрящевой части
носа, отводят головку иглы максимально в медиальном направлении, чтобы игла
стала возможно более отвесно к латеральной стенке носа. Иглу захватывают всей
кистью правой руки таким образом, чтобы головка ее упиралась в ладонь, а
указательный палец находился на игле, фиксируя и направляя ее; применяя
умеренную силу, производят прокол. (рис. 10). При этом ощущается как бы проваливание
в полость. Если проколоть стенку не удается, то не следует форсировать,
применяя большую силу, а надо изменять положение иглы, подняв ее конец выше,
или идти несколько кзади или впереди, пока не обнаружится более податливая
точка стенки. Форсирование же может привести к поломке иглы или скольжению ее
вдоль кости и травмированию слизистой носа. (6) При наличии толстой костной
стенки не следует увеличивать давление на иглу. Бесконтрольное проваливание в
пазуху может вызвать нежелательное повреждение латеральной стенки или орбиты. В
этом случае для контролируемого прокола стенки необходимо производить
вращательные движения иглой при прочной фиксации её в месте прокола. Срезы иглы
как бы высверливают костное отверстие и прокол пазухи будет контролируемый. Для
получения содержимого пазухи нужно в первую очередь произвести отсасывание
шприцем. Полученная при этом жидкость должна быть направлена на
бактериологическое исследование для определения микрофлоры и ее
чувствительности к антибиотикам (Н.А. Арефьева, Г.З. Пискунов).
Раньше широко применялось продувание пазухи воздухом. Однако такое
пробное продувание далеко не безопасно. К наиболее легким осложнениям относится
нередко наблюдаемая эмфизема мягких тканей лица. Это происходит особенно легко
в случаях, когда при пункции игла проникла в передненаружную (лицевую) или
заднюю стенку пазухи или когда имеются дегисценции ее стенок, что в особенности
наблюдается при холестеатомах пазухи. Описаны также другие осложнения при
продувании пазухи (см. ниже). Поэтому от пробных продуваний следует отказаться.
Также, в связи с риском развития эмфиземы не рекомендуется чихать пациенту во
время пункции.
Если жидкость плохо вытекает, то это может зависеть от
следующих причин:
1. игла не прошла в пазуху, а только проколола и отслоила слизистую
носа;
2. игла прошла в пазуху, но находится в толще воспаленной и
гиперплазированной слизистой оболочки ее, в толще полипа, в кистозном
образовании или опухоли;
. игла проникла за пределы пазухи, проколов лицевую или заднюю
стенку ее;
. естественное отверстие пазухи, через которое должна вытекать
промывная жидкость, прикрыто изнутри гиперплазированной, полипозно измененной
слизистой, и при пуске под давлением жидкости в пазуху происходит плотное, как
бы вентильное закрытие ее отверстия. Естественное отверстие пазухи может также
закупориваться иногда большим комком слизи или холестеатомными массами.
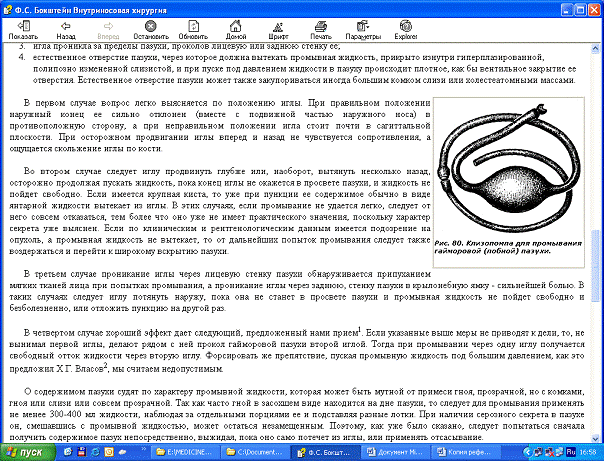
Рис.12.
Клизопомпа для промывания гайморовой (лобной) пазухи.
В первом случае вопрос легко выясняется по положению иглы. При правильном
положении наружный конец ее сильно отклонен (вместе с подвижной частью
наружного носа) в противоположную сторону, а при неправильном положении игла
стоит почти в сагиттальной плоскости. При осторожном продвигании иглы вперед и
назад не чувствуется сопротивления, а ощущается скольжение иглы по кости.

Рис. 13.
пункция челюстной пазухи в нижнем носовом ходу двумя иглами с последующим
промыванием по Ф.С. Бокштейну.
Во втором случае следует иглу продвинуть глубже или, наоборот, вытянуть
несколько назад, осторожно продолжая пускать жидкость, пока конец иглы не
окажется в просвете пазухи, и жидкость не пойдет свободно. Если имеется крупная
киста, то уже при пункции ее содержимое обычно в виде янтарной жидкости
вытекает из иглы. В этих случаях, если промывание не удается легко, следует от
него совсем отказаться, тем более что оно уже не имеет практического значения,
поскольку характер секрета уже выяснен. Если по клиническим и
рентгенологическим данным имеется подозрение на опухоль, а промывная жидкость
не вытекает, то от дальнейших попыток промывания следует также воздержаться и
перейти к широкому вскрытию пазухи.
В третьем случае проникание иглы через лицевую стенку пазухи
обнаруживается припуханием мягких тканей лица при попытках промывания, а
проникание иглы через заднюю, стенку пазухи в крылонебную ямку - сильнейшей
болью. В таких случаях следует иглу потянуть наружу, пока она не станет в
просвете пазухи и промывная жидкость не пойдет свободно и безболезненно, или
отложить пункцию на другой раз.
В четвертом случае хороший эффект дает следующий прием. Если указанные
выше меры не приводят к дели, то, не вынимая первой иглы, делают рядом с ней
пункцию гайморовой пазухи второй иглой(рис. 13). Тогда при промывании через
одну иглу получается свободный отток жидкости через вторую иглу. Форсировать же
препятствие, пуская промывную жидкость под большим давлением, считается
недопустимым.
О содержимом пазухи судят по характеру промывной жидкости, которая может
быть мутной от примеси гноя, прозрачной, но с комками, гноя или слизи или
совсем прозрачной. Так как часто гной в засохшем виде находится на дне пазухи,
то следует для промывания применять не менее 300-400 мл жидкости, наблюдая за
отдельными порциями ее и подставляя разные лотки. При наличии серозного секрета
в пазухе он, смешавшись с промывной жидкостью, может остаться незамещенным.
Поэтому, как уже было сказано, следует попытаться сначала получить содержимое
пазух непосредственно, выжидая, пока оно само потечет из иглы, или применять
отсасывание.
При необходимости прокол пазухи может быть использован для катетеризации
пазухи. (Н.А. Арефьева, Г.З. Пискунов). По мнению Н.А. Арефьевой и Г.З.
Пискунова наличие катетера в пазухе ликвидирует отрицательное давление при
блокировании естественного соустья, увеличивает воздухообмен, создает
дополнительный путь для эвакуации секрета из пораженной пазухи.
Катетер в пазухи можно вводить через просвет пункционной иглы или на игле
во время пункции. Лучшим признан способ дренирования верхнечелюстной пазухи,
когда наружный конец дренажа выступает из - под нижней носовой раковины, но не
виден при наружном осмотре. Оптимальные сроки дренирования пазух - 7 дней.
Дальнейшее пребывание инородного тела (дренаж) вызывает раздражение слизистой
оболочки и усиление деструктивных процессов, заселение синуса нозокомиальной
флорой (грибы и др.), поэтому если к 7 дню не наступает очищение синуса,
необходимо удалить дренаж и рассмотреть показания к хирургическому лечению. (6,
Н.А. Арефьева, Г.З.Пискунов)
Для удаления оставшейся в пазухе промывной жидкости следует наклонить
голову вниз или в противоположную сторону. (6)
Пункция через
средний носовой ход

Рис. 14.
пункция верхнечелюстной пазухи через средний носовой ход.
В настоящее время эта методика имеет больше историческое значение.
Наличие в этом месте двух фонтанелл, образованных дубликатурой слизистой
оболочки, облегчает пункцию. Вместе с тем пункция через средний носовой ход
таит опасность травмы глазницы, так как в некоторых случаях боковая стенка
среднего носового хода может выступать в полость пазухи и прилежать или близко
располагаться к стенке глазницы. Поэтому необходимо, чтобы точка пункции была
расположена ближе к месту прикрепления нижней носовой раковины, а направление
иглы было по возможности кнаружи. (рис. 14). Для пункции через средний носовой
ход применяется в т.ч. модифицированная иглу Куликовского. Пункция через
средний носовой ход производится при резком утолщении костной стенки в области
нижнего носового хода, при высоком стоянии дна пазухи, при наличии полости
после радикальной операции с рубцовым заращением соустья в нижнем носовом ходе
и облитерацией нижних отделов пазухи. (1)
К области среднего хода, откуда можно проникнуть в гайморову пазуху,
относится площадка боковой стенки носа, ограниченная сзади сверху - hiatus
semilunaris, спереди - слезноносовым каналом, снизу - верхним краем нижней
раковины. На этом участке, как уже было сказано, стенка очень тонка, местами
совершенно лишена костного остова и может быть легко проколота не только
острой, но и тупой канюлей. пункцию лучше всего произвести по нижнему краю
средней раковины, отступя на 5-6 мм от переднего края ее, чтобы не поранить
слезноносовой канал. В случае резкой гипертрофии средней раковины можно ее
отвести в сторону и сделать пункцию под ней.
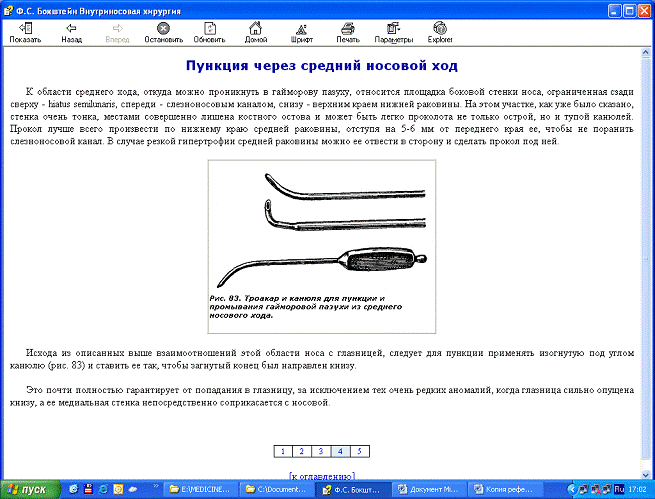
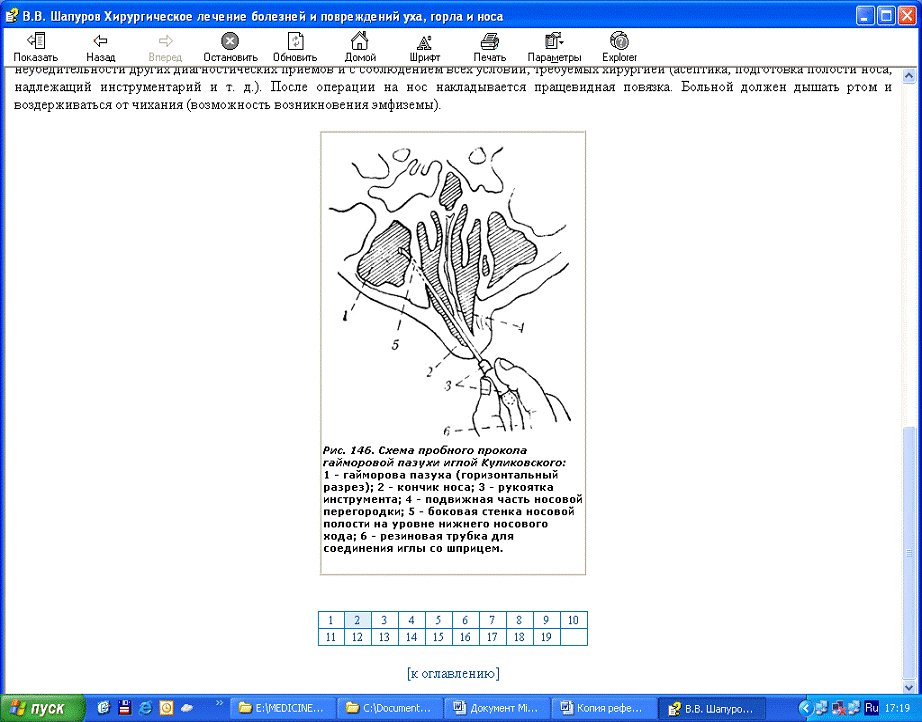
Рис. 15.
Троакар и канюля для пункции и промывания гайморовой пазухи через средний
носовой ход.
Исходя из описанных выше взаимоотношений этой области носа с глазницей,
следует для пункции применять изогнутую под углом канюлю (рис. 15) и ставить ее
так, чтобы загнутый конец был направлен книзу.
Это почти полностью гарантирует от попадания в глазницу, за исключением
тех очень редких аномалий, когда глазница сильно опущена книзу, а ее медиальная
стенка непосредственно соприкасается с носовой. (6)
Осложнения
при пункции гайморовой пазухи
Возможные осложнения при пункции верхнечелюстной пазухи.
.Подкожная эмфизема относится к одному из наиболее частых осложнений и
возникает при так называемой “щечной” пункции, т.е. при проникновении
пункционной иглы через переднюю стенку пазухи в мягкие ткани щечной области.
Эмфизема образуется непосредственно в момент вдувания воздуха. Появление
припухлости щеки или жалоб на боль требуют немедленного прекращения вдувания.
Тактика выжидательная. Обычно эмфизема проходит в течение нескольких дней без
осложнений, но изредка она принимает затяжное и тяжелое течение. При наличии
гноя в пазухе и инфицировании пункционной иглы прокол лицевой стенки может
приводить к развитию воспаления надкостницы, а иногда и субпериостальному
абсцессу или флегмоне щеки, что требует хирургического лечения через преддверие
рта по переходной складке для эвакуации гноя и дренирования очага.
. «Глазничная» пункция. Описанные выше изменения при “щечной” пункции
могут наблюдаться при попадании пункционной иглы в орбиту через верхнюю стенку
верхнечелюстной пазухи. При попытке промыть пазуху жидкость попадает в
клетчатку и инфильтрирует ее, появляется отек нижнего века и экзофтальм.
Инфильтрация глазных мышц приводит к некоторому ограничению подвижности
глазного яблока. При наличии гноя в пазухе повреждение орбитальной стенки может
повлечь за собой развитие флегмоны или абсцесса орбиты. «Глазничная» пункция
может осложнится повреждением сосудов орбиты с последующим образованием
субпериостальной гематомы или внутриглазничным кровоизлиянием. При этом очень
быстро развивается экзофтальм с оттеснением глазного яблока в сторону, могут
наблюдаться циркуляторные нарушения с расстройством зрения. Неотложная помощь
таким пациентам заключается в незамедлительном вскрытии ретробульбарной
клетчатки с эндоскопическим доступом через решетчатый лабиринт и медиальную
стенку орбиты. (Н.А. Арефьева, Г.З. Пискунов)
Описаны случаи эмфиземы и флегмоны орбиты и слепоты вследствие эмболии
art. centralis retinae. Такие осложнения встречаются главным образом при
пункции через средний носовой ход, но они могут иметь место и при пункции через
нижний ход - при очень низком стоянии орбитальной стенки или наличии в ней
дегисценций.(6)
. Повреждение элементов крылонебной ямки. Возникает при проколе задней
стенки, чаще всего при аномально узкой верхнечелюстной пазухе, и может привести
к гематоме и абсцессу крылонебной ямки.
. Воздушная эмболия. Воздушная эмболия, т.е. внезапно развивающееся в
результате попадания воздуха в кровеносные сосуды заболевание, приводящее
иногда к быстрому смертельному исходу. Воздух попадает в кровеносное русло
через вскрытые сосуды между слизистой оболочкой и надкостницей. Отсюда воздух
через общую лицевую и яремную попадает в правое сердце. В части случаев,
по-видимому, возможна эмболия через вскрытые костные сосуды. Симптоматология
воздушной эмболии многообразна. Она зависит от двух факторов: 1) количества
попавшего воздуха, 2) силы мышцы сердца и ее способности преодолевать
сопротивление попавшего воздуха. Пациент нуждается в незамедлительном помещении
в барокамеру. Профилактикой воздушной эмболии служат: правильное выполнение
пункции, особенно осторожно выполнять ее при остром синусите только при
затяжном его течении. Иглу или катетер из пазухи не удалять! Незамедлительно
пазуху обильно промыть физиологическим раствором, в вену ввести преднизолон 60
мг, димедрол 2 мл, адреналин 0,5 мл на физрастворе 500 мл.
. Коллапс. Возможно снижение артериального давления как реакция пациента
на процедуру или лекарственное вещество. Чаще всего это бывает у мужчин.
Возможна реакция на дикаинил и др. анестетик. В этом случае больного следует
уложить с приподнятыми ногами. Проводить симптоматическую терапию.
. Анафилаксия на анестетик, на препарат, примененный для контрастирования
пазухи, или лекарственное средство, введенной в пазуху с лечебной целью.
. Носовое кровотечение. (Н.А. Арефьева, Г.З.Пискунов)
И.Я. Темкина собрала данные о 106 случаях осложнений после пункций
гайморовой пазухи. Среди них встречались: эмфизема щеки - 18 раз, отек и
абсцесс щеки - 10, абсцесс и флегмона орбиты - 13, кровотечение -11, флегмона
крылонебной ямки - 3, смерть от эмболии - 20, слепота - 5 раз.
Хотя тяжелые осложнения после пункции гайморовой пазухи и встречаются
исключительно редко, все же пункции должны производиться с достаточной
осторожностью и лишь после предварительной рентгенографии пазухи для выяснения
конфигурации пазухи и топографического ее отношения к глазнице. Желательно
также перед пункцией произвести общий анализ крови и на свертываемость. (6)
Клинический случай:
Пункция верхнечелюстной (гайморовой) пазухи является врачебной
манипуляцией, которая широко осуществляется в ЛОР стационарах и в ЛОР кабинетах
поликлиник.
Редкое, тяжелое осложнение пункции гайморовой пазухи наблюдалось в ЛОР
отделении городской больницы.
Больная 52 лет пришла на прием к ЛОР врачу в стационар городской
больницы, так как она работала медицинской сестрой этой больницы. Жаловалась на
гнойные выделения из левой половины носа, головные боли. Со слов больной в
течение недели были гнойные выделения из носа, принимала самостоятельно
сосудосужающие капли в нос.
Осмотрев больную, врач увидел гнойные выделения под средней носовой
раковиной и рекомендовал сделать рентгенографию околоносовых пазух в двух
проекциях. На рентгенограммах имелось интенсивное затемнение в левой гайморовой
пазухе.
Поставлен диагноз: острый гнойный левосторонний гайморит. Больной тут же
было предложено сделать пункцию гайморовой пазухи и промыть ее раствором
фурациллина. На манипуляцию больная согласилась.
Пункцию производил опытный врач-оториноларинголог в манипуляционном
кабинете ЛОР отделения. Инструментарий и раствор для промывания, естественно,
были стерильные. Традиционно врач произвел обработку слизистой носа раствором
адреналина, затем 3% раствором дикаина для анемизации слизистой оболочки носа и
иглой Куликовского через нижний носовой ход произвел пункцию левой гайморовой
пазухи и промывание раствором фурациллина в разведении 1:5000.
Сразу во время начала введения раствора фурациллина в пазуху больная
почувствовала резкую боль, отдающую в левый глаз. Быстро стал нарастать отек
окологлазничной клетчатки и щеки слева. Боль в глазу усилилась. Врач сразу же
прекратил манипуляцию, удалил иглу Куликовского из гайморовой пазухи. Срочно
приглашен на консультацию окулист, который увидел резкий отек окологлазничной
клетчатки, глаз был закрыт и больная кричала от боли в глазу.
Окулист решил госпитализировать больную в глазной стационар, который
находился в этой больнице.
В глазном отделении сразу назначено интенсивное противовоспалительное
лечение. Состояние больной прогрессивно ухудшалось, нарастала температурная
реакция - до 39°, нарастал отек окологлазничной клетчатки слева, отек лица. Но,
к сожалению, больная продолжала находиться на лечении в глазном стационаре
городской больницы в течение 5 суток. Только на 5-е сутки после случившегося, оториноларингологом,
производившим пункцию гайморовой пазухи, был приглашен на консультацию
сотрудник кафедры оториноларингологии.
При осмотре больной консультантом (автором эти строк) было выявлено
следующее: состояние больной тяжелое. Вся левая половина лица отечна, кожные
покровы резко гиперемированы, болезненны при дотрагивании. Глаз закрыт, веки
отечны с обеих сторон. Выражен отек окологлазничной клетчатки слева. Глаз
экзофтальмирован, пальпация глазного яблока болезненна, ограничено в
подвижности. Температура тела до 40°, выражены ознобы. В клиническом анализе
крови лейкоцитов 20 х109, СОЭ - 60 мм/час.
На рентгенограмме околоносовых пазух в двух проекциях имелось интенсивное
затемнение в верхнечелюстной, лобной пазухах и в клетках решетчатого лабиринта
слева.
После осмотра поставлен диагноз: острый гнойный левосторонний
гемисинусит, осложненный флегмоной окологлазничной клетчатки, сепсисом.
Больная срочно была перевезена в ЛОР клинику для дальнейшего лечения, где
ей в тот же день произведено оперативное вмешательство под эндотрахеальным
наркозом. Сделана левосторонняя фронтотомия, гайморотомия, этмоидотомия,
вскрытие флегмоны орбиты. Операция производилась совместно с офтальмологом. Все
околоносовые пазухи слева были заполнены густым гноем, костные стенки
размягчены. Все патологическое содержимое удалено. Офтальмологом произведено
дренирование флегмоны орбиты. Для дальнейшего лечения в послеоперационном
периоде переведена в реанимационное отделение, где ей проводилось интенсивное
лечение.
Ежедневно осматривалась офтальмологом и оториноларингологом. Температура
тела держалась на высоких цифрах - до 39°, высокий лейкоцитоз и ускоренное СОЭ.
Больная отмечала все время боль в левом глазном яблоке. На 4-е сутки после
операции диагностирован панофтальмит.
После консилиума врачей решено было ликвидировать очаг гнойной инфекции,
сделать энуклеацию глазного яблока во имя спасения жизни больной. На
предложенную операцию она дала согласие.
В этот же день офтальмологами произведена операция - энуклеация глазного
яблока. Для дальнейшего лечения опять переведена в реанимационное отделение.
Состояние ее стало быстро улучшаться, нормализовалась температура, постепенно
исчезли симптомы интоксикации.
Выписана из отделения с выздоровлением.
ЗАКЛЮЧЕНИЕ: во время пункции верхнечелюстной (гайморовой) пазухи врач
травмировал иглой верхнюю стенку и раствор фурациллина попал в окологлазничную
клетчатку. Длительное консервативное лечение в глазном отделении не дало
положительного эффекта, гнойный процесс прогрессировал, что привело к развитию
флегмоны окологлазничной клетчатки, а затем и гнойного панофтальмита.» (4)
II.
Лобные пазухи
Зондирование пазух
Метод зондирования лобных пазух через естественное соустье, разработанный
Е.А. Лансбергом (1966), с визуальным контролем положения зонда-канюли в полости
носа и лобной пазухе с помощью электронно-оптического преобразователя является
надежным и достаточно эффективным. Успешное зондирование лобной пазухи, по
данным Е.А. Лансберга (1966), А.Г. Мальцева (1974), Л.Б. Дайняк и А.Г. Мальцева
(1974), Э.И. Косяковой (1980), возможно в 94-95% случаев. Затруднение
зондирования чаще бывает обусловлено искривлением носовой перегородки,
гипертрофией средней носовой раковины, полипами. После устранения этой
внутриносовой патологии зондирование лобной пазухи успешно осуществляется.
Зондирование производится после местной аппликационной анестезии 3%
раствором дикаина или 10% раствором лидокаина с адреналином, которые вводятся
на турунде в средний носовой ход или с помощью зонда с нарезкой, на который
навернута вата. Для контроля положения зонда-канюли можно провести R-логическое
исследование под экраном в прямой и боковой проекциях или непосредственно
контролировать процесс зондировании с помощью специальных эндоскопов. После
того, как достоверно установлено, что зонд-канюля находится в пазухе,
производят отсасывание содержимого и промывание пазухи. (2)
Зонд-канюля Лансберга сделан из мягкой легкогнущейся нержавеющей стали с
тупым концом и отверстиями по бокам конца канюли. Такая форма дает возможность
пользоваться одним и тем же зондом-канюлей при различных вариантах положений
лобно-носового соустья. Наружный диаметр канюли 3 мм. В своей практике мы
пользуемся методикой Лансберга, однако часто зондируем без применения
электронно-оптического преобразователя. При зондировании используются следующие
ориентиры. Зонд вводят между передним концом средней носовой раковины и боковой
стенкой полости носа, направляя его кверху, кпереди и слегка кнаружи.
Необходимо соблюдать основное правило - зонд должен вводиться без насилия. При
правильном введении зонда в соустье он свободно продвигается, а нижний конец
его ложится на нижнюю губу. Если зонд встречает препятствие, его нужно удалить
и произвести новую попытку, смещая конец зонда ближе или дальше от места
типичного расположения лобно-носового отверстия в среднем носовом ходе, которое
находится у самого переднего конца полулунной щели.
Зондирование производится после местной аппликационной анестезии 5%
раствором кокаина с адреналином, которые вводятся на турунде в средний носовой
ход или с помощью зонда с нарезкой, на который навернута вата. Положение
больного может быть лежа на спине или сидя с запрокинутой головой. В
сомнительных случаях для контроля положения зонда-канюли можно провести
рентгенологическое исследование под экраном в прямой и боковой проекциях. После
того как достоверно установлено положение зонда-канюли в пазухе, производят
отсасывание и промывание лобной пазухи. Таким образом, зондирование является
диагностическим и лечебным мероприятием. А.Г. Мальцев (1974) с лечебной целью
больным острым и хроническим фронтитом вводил в пазуху через лобно-носовое
Соустье дренажную трубку Из фторопласта для многократных промываний. Трубку
вводят при помощи стержня-проводника, имеющего форму канюли, и оставляют на
весь период лечения. (1)
Пункция пазух
Трепанопункция лобной пазухи
Показания к трепанопункции служат неосложненный серозный или гнойный
фронтит, когда консервативное лечение не дает эффекта. Противопоказания к
трепанопункции: недоразвитие пазух, перенесенные наружные операции на лобной
пазухе, при травматических фронтитах. Противопоказаниями могут служить
общесоматические заболевания: тяжелая форма гипертонической болезни, диабета,
туберкулеза, при остром инфекционном заболевании. Впервые пункцию лобной пазухи
осуществил G. Kummel (1911). Вопросу разработки методики пункции лобной пазухи
посвящено много работ как отечественных, так и зарубежных авторов [Рутенбург
Д.М., 1940; Хохлов А.В., 1953, Антонюк М.Р., 1958; Потапов Н.И., 1959; Лапов
С.Ф., Солдатов В.С, 1963; Бедер Г.С, 1963; Карал-Оглы Р.Д., 1967; Шнейдер Б.М ,
1967; Трушин А.А., 1975; Beck К., 1937; Lemoyne J., 1974; Lange J.,
Hugelschaffer M., 1975, и др.]. Сравнение различных вариантов пункции
показывает, что их отличие друг от друга состоит либо в выборе места наложения
отверстия в кости, либо в используемом для этих целей инструментарии.
Трепанопункция лобной пазухи у детей была предложена Б.В. Шеврыгиным и П.В.
Сигаревым (1974) с помощью трепана собственной конструкции Особенностью этого
инструмента является автоматическая остановка сверла сразу же по проникновении
в просвет пазухи. Эта конструктивная особенность инструмента дает возможность
избежать травмы задней стенки даже при небольших размерах пазухи. При
использовании инструментов других конструкций малые размеры пазухи могут
являться противопоказанием к ней. Так, Г.С. Бедер (1963) считает, что
необходимо воздерживаться от пункции через переднюю стенку, если пазуха не
доходит кнаружи до середины верхнего края глазницы, а также при малом переднезаднем
размере ее и при чрезмерной толщине кости передней стенки. Использование же
трепана конструкции Шеврыгина и Сигарева (1974) расширяет возможности
трепанопункции.
Методика трепанопункции. Методов трепанопункции и устройств для её выполнения
предложено многими авторами (М.Р. Антонюк, 1958; Г.С. Бедер,1963;
Р.Д.Карал-Оглы, 1967; В.Т. Жолобов, 1970; А.Г. Волков, 1982; Б.В. Шеврыгин. и
П.В. Сигарев, 1974). Промышленный выпуск был только устройства М.Р. Антонюк и
она описала основные требования по выполнению трепанопункции. Основное из них -
не травмировать заднюю стенку лобной пазухи. Трепанопункция проводится
больному, находящемуся в лежачем положении. Лобная область обрабатывается
спиртом. В области передней стенки лобной пазухи заранее намечается точка для
трепанопункции с учетом размера и конфигурации лобной пазухи по данным
рентгенографии. Выбор точки пункции строго индивидуален. Очень важно хорошо
изучить боковую и фронтальную проекции рентгенограмм больного. Один из
вариантов определения места трепанопункции: бриллиантовой зеленью наносится
горизонтальная межглазничная линия, соединяющая надглазничные края, и вторая
линия, идущая параллельно первой на расстоянии 10-15 мм выше, и третья линия -
от надглазничного края вертикально вверх также на расстоянии 10-15 мм от
срединной линии лба. На месте пересечения указанных второй и третьей линий
отмечается точка для трепанопункции.
Второй вариант. В соответствии с различными формами строения пазухи и
возрастным ее развитием в качестве оптимального места, обеспечивающего
попадание в полость пазухи, нами избрана точка, находящаяся на середине
расстояния между средней линией лба и надглазничной вырезкой и на 0,5 см ниже
наиболее выступающей части надбровной дуги. Эти ориентиры легкодоступны для
определения на больном и на рентгенограмме. Графическое изображение различных
форм лобной пазухи и ее размеров в зависимости от возраста подтверждает
целесообразность пункции в указанной точке. Вследствие вариабельности строения
лобной пазухи в каждом случае перед пункцией необходимо производить
рентгенографию во фронтальной и боковой проекциях, что позволяет судить о
размере и форме пазухи. Если пазуха не распространяется до надглазничной
вырезки, то при пункции через нижнюю стенку соответственно этим данным место
пункции должно быть расположено более медиально и соответствовать середине
нижней стенки пазухи. При этом, учитывая форму строения пазухи, наиболее
безопасным является направление иглы вверх, кзади и медиально т. е. почти
перпендикулярно к поверхности кости в месте пункции. Однако необходимо
учитывать возможность смещения межпазушной перегородки в сторону пунктируемой
пазухи, которое легко выявляется на фронтальной рентгенограмме. В таком случае
направление иглы должно быть более латеральным.
Затем на выбраном участке производится местная инфильтрационная анестезия
1-2% раствором новокаина в количестве 1-2 мл с добавлением 1-2 капель 0,1%
раствора адреналина гидрохлорида. Некоторые авторы рекомендуют скальпелем
производить небольшой (4-5 мм) разрез кожи. Прибор (трепан) устанавливают
строго перпендикулярно к передней стенке лобной пазухи. Корпус прибора надо
держать врачу левой рукой. В результате давления руки врача на прибор острый
круглый нож, имея коническую форму, прорезает мягкие ткани, доходит до кости и,
незначительно врезаясь в кость, фиксирует положение сверла на кости, причем не
допускает скольжения его по кости. Затем производят сверление, во время
которого постоянно следят за тем, чтобы не происходило смещение прибора с
первоначально намеченной точки. После проникновения в лобную пазуху, которое
ощущается как чувство провала в полость, необходимо, поднимая прибор вверх,
продолжать вращение ручки прибора в том же направлении, чтобы высверленная
костная стружка не попала в пазуху. После удаления сверла в полученное
отверстие диаметром около 2,5 мм вводится металлический проводник, по которому
поколачиванием вводят канюлю. Канюля должна быть жестко фиксирована в кости. В
канюлю вводят тупую иглу, при помощи шприца осторожно производят аспирацию
содержимого лобной пазухи, а затем промывание ее физиологическим раствором.
Осложнения и неудачи трепанопункции, их предупреждение и
устранение. Вопрос
об осложнениях в связи с трепанопункцией лобной пазухи имеет большой
практический интерес для врачей-отоларингологов. Осложнения, связанные с
трепанопункцией, можно разделить на следующие группы:
Первая группа: осложнения, развивающиеся непосредственно при проведении
анестезии, операции и промывания лобной пазухи (обморок, коллапс,
анафилактические реакции на анестетик, кровотечение из раневого канала,
имбибирование кровью мягких тканей лобной области, повреждение задней
(мозговой) стенки лобной пазухи и проникновение промывной жидкости и
содержимого пазухи в переднюю черепную ямку). Тактика выжидательная, при
присоединении второй группы осложнений - хирургическое вмешательство.
Вторая группа: осложнения, развивающиеся через некоторое время после
операции (реактивный отек, простой периостит, субпериостальный абсцесс в лобной
области, ограниченный остеомиелит в области костного канала, гнойный менингит и
менингоэнцефалит). Необходима радикальная операция на лобной пазухе с наружным
доступом.
Число тяжелых осложнений по мере улучшения метода и техники
трепанопункции стало значительно меньше, а частота тяжелых осложнений резко уменьшается
по мере подготовки отоларинголога. Однако и тяжелые осложнения, и сравнительно
легкие встречаются даже у опытных врачей. Операции должен предшествовать
тщательный сбор анамнеза. Необходимо выявить непереносимость лекарств,
расспросить больного о ранее перенесенных операциях на околоносовых пазухах, а
также о травмах. Пациента нужно подготовить к трепанопункции лобных пазух,
объяснив ему цель операции и ее технику, предупредить о возможных осложнениях и
вероятности их развития. До выполнения трепанопункции следует учесть, что как
острый, так и хронический фронтит редко протекают изолированно. Как правило,
они сочетаются с этмоидитом и гайморитом, так лобно-носовой канал находится в
окружении передних решетчатых клеток. Поэтому очень важно перед операцией
произвести анемизацию, туалет и анестезию полости носа. Если этого не сделать,
то не всегда можно утверждать, что полученный при промывании гной действительно
исходит из лобной пазухи. Кроме того всем больным показано эндоскопическое
исследование полости носа гибким или жестким (30°) эндоскопами. Это
исследование необходимо, поскольку могут быть обнаружены анатомические
особенности, предрасполагающие к развитию воспаления передних околоносовых
пазух в виде Concha bullesa, шипа перегородки носа, увеличения крючковидного
отростка или решетчатого мешка. Это могут быть также отек слизистой оболочки
носа, густое гнойное отделяемое или полипы среднего носового хода, гипертрофия
слизистой оболочки средней носовой раковины.
В профилактике осложнений при трепанопункции большое значение имеет
правильный выбор места для ее выполнения. Основоположники и многие продолжатели
метода трепанопункции приводят в своих работах примеры таких осложнений. Так,
W.Kummel (1921) указывал, что в то время, когда отсутствовала рентгеновская
диагностика фронтитов, иногда после трепанопункции в иглу поступал ликвор.
Gittel (1934) /цит. по K.Beck (1937) приводит наблюдение, когда по неопытности
хирурга была повреждена задняя стенка лобной пазухи с выходом в переднюю
черепную ямку. Поэтому прежде всего необходимо выполнить качественные
рентгенограммы ОНП в прямой носоподбородочной и боковой укладках, оценить форму
и размеры лобных пазух, толщину передней стенки, наличие особенностей строения
лобно-носового массива, неполных перегородок, глубоко внедрившихся в просвет
лобной пазухи решетчатых клеток. Особое внимание надо обратить на положение
межпазушной перегородки. Хорошо известно, что во многих случаях рутинная
рентгенография не позволяет правильно оценить патологические изменения и особенности
анатомического строения лобной пазухи. Во всех случаях неясного изображения
показана компьютерная томография (КТ) по описанной выше методике, а при
отсутствии такой возможности, рентгенография в лобно-носовой укладке и/или
обычная томография (зонография). Из-за отсутствия симметрии в расположении
лобных пазух, а также больших колебаний величины и формы последних необходимо в
каждом отдельном случае установить наиболее безопасное место для
трепанопункции, а не следовать укоренившимся шаблонам. При небольших размерах
лобной пазухи, когда переднезадний ее размер менее 0,8-1,0 см, риск
интраоперационного повреждения задней стенки неоправданно велик, и в этом
случае следует отдать предпочтение микрофронтотомии. Во всех случаях, когда
хирург не уверен в правильном положении канюли, рекомендуется приостановить
манипуляции и выполнить контрольные рентгенограммы. При повреждении мозговой
стенки лобной пазухи необходимо инструменты удалить, трепаноционную рану
обработать спиртом, наложить повязку. Тактика врача зависит от положения канюли
при повреждении. Если канюля проникла в переднюю черепную ямку, минуя пазуху,
то тактика врача выжидательная. Если канюля проникает в переднюю черепную ямку
через гнойную пазуху, показано вскрытие лобной пазухи и ревизия области
повреждения и открытое ведение раны. Больному предписывается строгий постельный
режим не менее недели. При наличии ликвореи внутрь назначаются мочегонные.
Показанием к антибактериальной терапии могут служить симптомы воспаления:
температурная реакция, головная боль, припухлость и болезненность в области
лба. Большинство других осложнений связаны с неплотным прилеганием канюли к
стенкам костного трепанационного канала. Риск таких осложнений возрастает при
увеличении сроков дренирования лобной пазухи. Отсутствие секрета при
трепанопункции и невозможность промыть пазуху может объясняться тем, что игла
уперлась в смещенную межпазушную перегородку, костную перемычку,
гиперплазированную слизистую оболочку. И все-таки наиболее частой причиной
невозможности промыть пазуху является непроходимость лобноносового канала,
обусловленная отеком, наличием густого экссудата, полипом и другими причинами,
как в базальном отделе лобной пазухи, так и в решетчатой воронке среднего
носового хода. В этом случае может помочь введение в пазуху 0,1% раствора
адреналина гидрохлорида. Иногда, тем не менее, невозможно достичь проходимости
лобно-носового канала в первые сутки. Это может наступить в последующие дни.
Если не удается «размыть» лобную пазуху в течение 3-4 суток, необходимо по
возможности провести КТ для выяснения причины такого блока. В этой ситуации
возникают показания для эндоскопической или наружной операции на лобной пазухе.
Какой из способов выбрать зависит от многих факторов, среди которых можно
назвать анатомические особенности лобно-решетчатой зоны, техническую
оснащенность операционной, квалификацию хирурга и др.
Удобный и широкодоступный метод пункции лобной пазухи по
методу Ю.А. Устьянова (1974). Пункция проводится через нижнюю стенку лобной пазухи. В этом
месте кость наиболее тонкая. Используется игла для забора крови из вены или
другая игла толщиной до 1 мм в диаметре с введенным мандреном. Место пункции
также выбирается при тщательном изучении рентгенограмм. После местной анестезии
инъекцией в месте пункции, игла доводится до кости и вращательным движением
срезами игла проделывается отверстие в пазуху. Далее пазуха очищается и
промывается с соблюдением тех же требований, что и при трепанопункции. Через
это отверстие можно ввести дренаж по проводнику. (Н.А. Арефьева, Г.З.Пискунов)
Щадящий характер зондирования лобной пазухи позволяет считать этот
метод ведущим в диагностике и лишь при невозможности осуществления его
необходимо производить пункцию. Однако если для успешного зондирования
требуется предварительное хирургическое вмешательство в полости носа, не
входящее в план лечебных мероприятий, то целесообразнее, особенно в
диагностических целях, сразу производить пункцию лобной пазухи.
Пальчун Е.Т., Устьянов Ю.А., Дмитриев Н.С. с диагностической и лечебной
целью используют как зондирование пазухи через естественное соустье, так и ее
пункция. Вначале пытаются произвести зондирование по методике, описанной выше.
С помощью зонда-канюли определяется способ сообщения пазухи с полостью носа и проходимость
соустья. В сомнительных случаях положение зонда-канюли контролируется
рентгенологически. Через зонд-канюлю производится отсасывание содержимого и
промывание пазухи, введение в нее лекарственных и контрастных веществ. Обычно
при введении жидкости у больных отмечается ощущение распирания в области
пазухи, а при плотном закрытии просвета соустья зондом выхождение промывной
жидкости и особенно вязкого экссудата из пазухи может быть затруднено. Иногда
после удаления канюли отмечаются в течение нескольких часов значительные
выделения из соответствующей половины носа. В подобных случаях целесообразно
использовать канюлю, имеющую наружный и внутренний каналы [Reichel H., 1974],
тогда жидкость поступает через внутренний канал, а эвакуируется из пазухи через
наружный.
Наряду с трепанопункцией по методу, разработанному М.Р. Антонюк (1958),
часто производим пункцию лобной пазухи через нижнюю стенку [Устьянов Ю., 1971,
1972]. (1)
III.
Клиновидные пазухи
Зондирование пазух
Важным методом в диагностике и лечении клиновидной пазухи также является
зондирование. Однако этот метод до сих пор еще не получил широкого
распространения, так как его выполнение небезопасной связано со значительными
трудностями, обусловленными глубоким расположением клиновидной пазухи в черепе,
тесными взаимоотношениями с жизненно важными образованиями полости черепа, а
также сложностью контроля за выполнением манипуляции. Зондирование делается при
откинутой назад голове больного. При благоприятных анатомических соотношениях в
полости носа зондирование клиновидной пазухи можно произвести через видимое при
передней риноскопии естественное отверстие пазухи. Однако такая возможность,
особенно при наличии патологических процессов в полости носа, встречается
редко. Поэтому при зондировании приходится руководствоваться линией
Цуккеркандля, определяемой двумя точками: передней носовой остью и серединой
свободного края средней носовой раковины. Если первая точка более или менее
определенная, то руководствоваться второй точкой очень трудно, так как средняя
носовая раковина может иметь различную величину и положение, а иногда в
результате перенесенного хирургического вмешательства и совсем отсутствует.
Поэтому линия Цуккеркандля служит лишь приблизительным ориентиром при
зондировании клиновидной пазухи и должна дополняться поисками естественного
соустья на ощупь. При определенном навыке зондирование не представляет больших
затруднений и должно служить основным методом проникновения в полость пазухи
без ее вскрытия. Зондирование клиновидной пазухи несколько облегчается
рентгенологическим контролем с электронно-оптическим преобразованием. (1)

Рис. 16.
Зондирование основной пазухи. 1 - отверстие евстахиевой трубы; 2 - основная
пазуха; 3 - ситовидная пластинка; а - правильное положение зонда; б и в -
неправильные положения.
При очень широкой обонятельной щели, как это бывает, например, при
атрофическом процессе в носу, можно при передней риноскопии видеть естественное
отверстие основной пазухи и зондировать ее непосредственно под контролем глаза.
Однако в большинстве случаев эта щель слишком узка, а отверстие скрыто в
recessus sphenoethmoidalis; тогда даже после тщательной анемизации
кокаин-адреналином отверстие пазухи увидеть не удается. В некоторых случаях
отверстие пазухи становится доступным для зондирования после насильственного
расширения обонятельной щели удлиненным носорасширителем. В большинстве
случаев, однако, приходится зондировать пазуху на ощупь. Зонд вводится по линии
Цукеркандля, которая в преддверии проходит у нижнего края ноздри в полости носа
по средине свободного края средней раковины, упираясь в переднюю стенку
основной пазухи, а иногда и в ее отверстие. Достигнув передней стенки пазухи,
ее осторожно ощупывают зондом, пока он не войдет в пазуху. Если зондирование
сделано правильно, получается ощущение, что зонд попал в пространство, в
котором фиксируется. Для выяснения положения зонда делается задняя риноскопия.
(7) Так как отверстие пазухи находится почти у самой крыши носа, то зонд должен
быть у конца несколько отогнут вниз. Расстояние от заднего края носового
отверстия (т.е. от spina nasalis anterior) до передней стенки основной пазухи у
взрослых составляет 6-7 см. Следовательно, чтобы быть уверенным, что зонд
действительно введен в пазуху, необходимо, чтобы длина введенной в нос части
зонда была не менее 7,5-8 см. (от преддверия носа до передней стенки основной
пазухи у мужчин 8 см, у женщин 7,5 см). При больших пазухах и правильном
положении изгиба зонда он может проникнуть вглубь пазухи до задней ее стенки
еще на 2-3 см. Чтобы достигнуть передней стенки основной пазухи, необходимо,
чтобы зонд, упираясь в spina nasalis, anterior, касался середины нижнего края
вредней раковины. Если зонд поднимают выше, т. е. держатся ближе к переднему
краю средней раковины, то конец зонда упрется в ситовидную пластинку; при
опускании зонда ниже он попадет в глотку (рис. 16). Достигнув передней стенки
пазухи, мы осторожно ощупываем эту стенку зондом, поднимая и опуская его, а
также поворачивая кнаружи (в recessus sphenoethmoidalis), пока не получим
ощущения, что он прошел через отверстие в пазуху. После этого можно через
соответствующую канюлю произвести и промывание пазухи. При значительной
гипертрофии средней раковины, деформации носовой перегородки и полипозе
зондирование основной пазухи без соответствующих предварительных оперативных
мероприятий невозможно.
Многие авторы считают, что зондирование основной пазухи эффективно лишь
при контроле зрением. При отсутствии зрительного контроля легко попасть в
задние клетки решетчатого лабиринта. С.А. Проскуряков указывает, что выводное
отверстие основной пазухи находится не дальше 3 мм от носовой перегородки, в
связи с чем при зондировании латерально отходить не следует.(7)
Промывание основной пазухи (рис. 17), как и зондирование, делается при
поверхностном обезболивании слизистой. В ряде случаев промыванию предшествует
зондирование. Для промывания основной пазухи пользуются канюлями, на которых
имеются деления. При отсутствии специальной канюли употребляют тонкий ушной
катетер с делениями. Необходимым условием является придание катетеру формы,
представленной на рисунке. Толщина катетера должна быть не больше 2 мм. Техника
введения та же, что и при зондировании. Промывание полости осуществляется
теплым раствором (рис. 17). Раствор вводится под небольшим давлением. После
промывания пазухи в нее могут быть введены лекарственные вещества. (7)
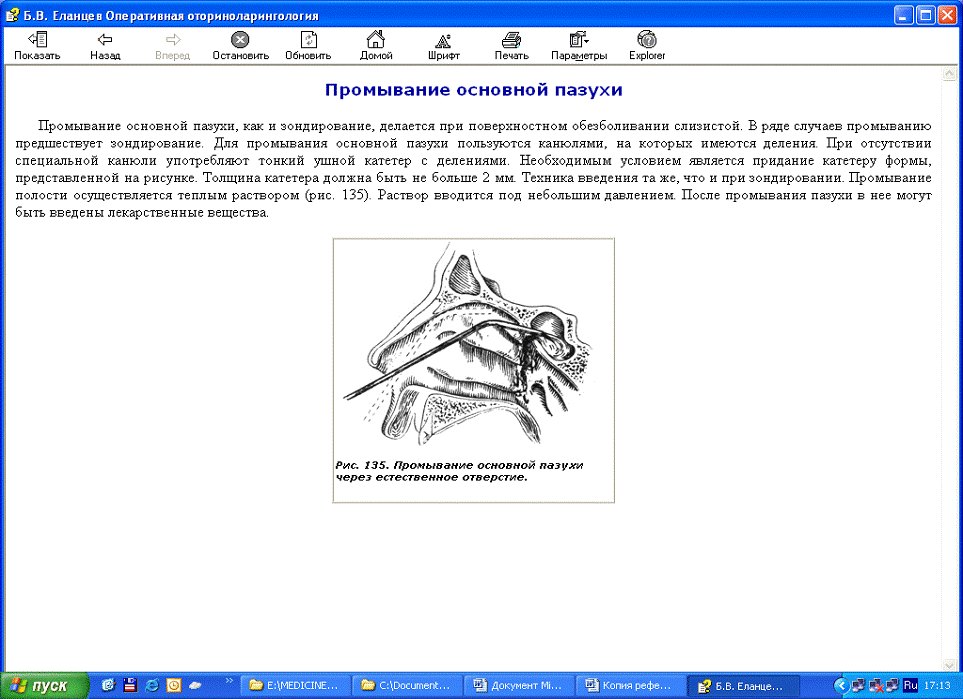
Рис. 17
Промывание основной пазухи через естественное отверстие.
С целью усовершенствования методики зондирования существуют модификации
канюль для промывания аттика. Длина указанной канюли 12,5 см; этого достаточно
для зондирования клиновидной пазухи, так как расстояние от передней носовой
ости до передней стенки пазухи не превышает 8,5 см [Гольдберг Б.Е., 1963].
Через канюлю производятся аспирация содержимого пазухи, промывание, введение
лекарственных и рентгеноконтрастных веществ. Основными препятствиями для
зондирования клиновидной пазухи являются искривление носовой перегородки и
гипертрофия средних носовых раковин. Особенно затруднено в этих случаях
зондирование при варианте более латерального положения естественного отверстия
на передней стенке клиновидной пазухи. (2)
Пункция пазух
Более сложной в техническом отношении является пункция клиновидной пазухи.
Однако некоторые авторы [Tremble G., 1970] отдают предпочтение пункции, а не
зондированию и считают, что содержимое пазухи, полученное при пункции, менее
«загрязнено», чем при зондировании. Недостатком пункции является относительно
большая по сравнению с зондированием опасность, так как при ней приходится
руководствоваться только линией Цуккеркандля. Некоторые авторы рекомендуют
руководствоваться ощущением попадания в полость при пункции, что, учитывая
варианты строения пазухи и различную толщину ее костной стенки в разных
отделах, является критерием уверенности в правильном выборе места пункции.
Особенно велика вероятность пункции вместо передней стенки клиновидной пазухи
граничащей с ней ситовидной пластинки решетчатой кости Частично избежать этой
опасности можно при изгибе иглы, который позволяет при пункции направлять конец
ее книзу от ситовидной пластинки [Мальцев А.Г. 1974; Tremble G., 1970].
Для того чтобы обеспечить безопасность пункции за счет точности попадания
в полость пазухи, Г,М. Перегуд (1966) предложил прицельный способ ее
осуществления, По этому способу с помощью специального прибора на боковой
рентгенограмме определяются линия и угол хирургического действия по отношению к
прицельной точке на передней стенке клиновидной пазухи и на основании
вычисленного угла хирургического действия производится пункция пазухи. С.М.
Мостовой и соавт. (1974) разработали для прицельной пункции модификацию
прибора, который более надежно фиксируется на голове больного, а следовательно,
увеличивается точность пункции.
Несмотря на несомненные достоинства, способ прицельной пункции
клиновидной пазухи пока не получил широкого применения в практике, так как
техническое выполнение его сравнительно сложно [Потапов И.И. и др., 1968].
Главным недостатком используемых для этого приборов является то, что они не
обеспечивают возможность визуального контроля. Необходимость же такого контроля
обусловлена тем, что проведение иглы по линии хирургического действия может
быть затруднено как анатомическими, так и патологическими образованиями в
носовой полости (носовые раковины, деформации носовой перегородки, полипы).
Отсутствие возможности обходить препятствия в полости носа на пути к прицельной
точке затрудняет выполнение манипуляции и повышает ее травматичность, В связи с
этим также возможны, как отмечает Н.С. Благовещенская (1972), небольшие
отклонения иглы, достаточные для того, чтобы она не попала в пазуху.
Наиболее точно и атравматично пункция клиновидной пазухи может быть
произведена при использовании электронно-оптического преобразователя (ЭОП),
позволяющего корректировать правильность положения проведенной при передней
риноскопии к передней стенке пазухи иглы и контролировать сам прокол. Вначале
этот способ был применен в нейрохирургической практике при введении в полость клиновидной
пазухи радиоактивных изотопов [Благовещенская Н.С. и др., 1968], а затем в
оториноларингологической [Счастливова Г.П., 1972, 1975]. Однако необходимость
использования дорогостоящей сложной аппаратуры (ЭОП) и рентгеновское облучение
во время пункции, особенно при многократном ее выполнении, ограничивают широкое
применение этого способа.
При неблагоприятных анатомо-топографических условиях в полости носа, не
позволяющих произвести зондирование, или при рубцовом заращении естественного
отверстия клиновидной пазухи, некоторые авторы (1) рекомендуют производить ее
пункцию. С целью точности, безопасности и технического облегчения выполнения
Пальчун Е.Т., Устьянов Ю.А., Дмитриев Н.С. разработали способ пункции
клиновидной пазухи, при котором игла в полости носа проводится под визуальным
контролем при передней риноскопии, а сама пункция передней стенки пазухи
производится прицельно на основании рентгенологических данных. Способ назван
нами визуально-прицельным [Лапченко С.Н., Устьянов Ю.А., 1973].
Доступ к передней стенке клиновидной пазухи облегчает расширение верхнего
носового хода путем отжатия с помощью носорасширителя с удлиненными губками
средней носовой раковины латерально. Однако хотя визуальный контроль при
передней риноскопии, а также расширение верхнего носового хода и улучшают
возможности метода, у больных с резко выраженным искривлением носовой
перегородки и буллезной гипертрофией средней носовой раковины пункция
клиновидной пазухи, возможна только после предварительной хирургической
коррекции.
Перед пункцией обязательна рентгенограмма клиновидной пазухи в аксиальной
или полуаксиальной проекции. Эти рентгенограммы совместно с производимой, в
боковой проекции при вычислении прицельного угла позволяют определить не только
патологию пазух, но и анатомическое их строение (величина, толщина стенок,
положение межпазушной перегородки и др.). Для обеспечения безопасности и
облегчения прокола пазухи важное значение имеет правильный выбор точки пункции.
По мнению G. Tremble (1970), во избежание травмы боковой стенки пазухи и
прилежащих кавернозного синуса и глазного нерва необходимо пунктировать пазуху
у носовой перегородки, отступя от нее на 3-4 мм, так как участок передней
стенки непосредственно у перегородки утолщен. Точка пункции должна
располагаться на 10- 12 мм ниже уровня ситовидной пластинки решетчатой кости.
Таким образом, эта точка примерно должна соответствовать положению
естественного отверстия пазухи. В этом месте костная стенка пазухи наиболее
тонка или имеет вид мембраны. Б.Е. Гольдберг (1963) на основании
рентгенологических данных установил, что высота передней стенки клиновидной
пазухи колеблется в пределах 9-30 мм, ширина - 6-22 мм, а естественное ее
отверстие располагается не дальше 1-2 мм от межпазушной перегородки и на 5-10
мм ниже верхней стенки полости носа. На боковой рентгенограмме естественное
отверстие пазухи примерно соответствует границе верхней и средней третей
передней стенки пазухи.
В соответствии с изложенным была избрана точка пункции, расположенная на
границе верхней и средней третей передней стенки пазухи, отступя на 3 мм от
носовой перегородки, т. е. примерно на месте естественного ее отверстия.
Однако, учитывая вариабельность положения естественного отверстия, и в тех
случаях, когда в указанной точке отмечается затруднение при проколе кости, мы
считаем возможным с целью обнаружения более податливого участка передней стенки
пазухи сместить место прокола на 1-2 мм латерально или медиально и на 3-4 мм
вверх или вниз. При этом необходимо учитывать выявленные на рентгенограммах форму
и объем пазух. При определении точки прокола важно помнить, что нижний отдел
пазухи более глубокий и пункция через соответствующую часть передней стенки
более безопасная, однако и толщина кости сверху вниз увеличивается.
Подводя итоги исследования придаточных пазух носа, нужно отметить, что
зондирование и пункция практически являются универсальными способами
диагностики синуситов. Непосредственно зондированием или пункцией
устанавливаются экссудативные формы синусита. Пролиферативные формы диагностируются
чаще после введения контрастных веществ в пазухи. Одновременное зондирование
или пункция нескольких пазух позволяет выявить распространенность процесса.
Содержимое, полученное при пункции или зондировании, дает возможность
определить флору, вегетирующую в пазухах и установить ее чувствительность к
антибиотикам. (1)
Описаны осложнения во время пункций пазух клиновидной кости:
Больная 37 лет, врач по профессии, находилась на лечении в ЛОР отделении
областной больницы по поводу обострения хронического гнойно-полипозного
гаймороэтмоидита и гнойного сфеноидита. На протяжении многих лет страдала часто
рецидивирующим гнойно-полипозным гаймороэтмоидитом, многократно производились
оперативные вмешательства (удалялись многократно полипы из носа, была
двусторонняя гайморотомия). Кроме того, больная страдала тяжелой формой
бронхиальной астмы, была гормонозависимой.
В очередной раз поступила на лечение в ЛОР отделение с жалобами на
гнойные выделения из носа, головные боли, отдающие в затылок.
При мезафарингоскопии четко определялось стекание гнойного отделяемого по
задней стенке глотки.
На рентгенограмме околоносовых пазух в 2-х проекциях имелось интенсивное
затемнение в проекции пазухи клиновидной кости, кроме того, было интенсивное
затемнение в верхнечелюстных пазухах с обеих сторон. Решено было в комплексе
лечебных мероприятий включить и пункцию пазухи клиновидной кости.
Опытным врачом уже ранее дважды производилась пункция клиновидной пазухи
этой больной и всегда вымывался гной. Данную манипуляцию больная переносила
удовлетворительно. При выполнении в третий раз пункции клиновидной пазухи и при
промывании ее раствором фурацилина 1:5000 больная почувствовала внезапно
ухудшение зрения, а через несколько секунд наступила слепота обоих глаз.
Манипуляция была сразу прекращена.
Сразу больную осмотрел окулист, отметил изменения сосудов на глазном дне.
Решено срочно перевести ее в реанимационное отделение для назначения
интенсивной терапии. Под контролем реаниматолога, невропатолога, офтальмолога,
терапевта и оториноларинголога больной проводилась интенсивная терапия:
противовоспалительная, дегидратационная, антигистаминная, кортикостероидная и
др.
Зрение постепенно стало восстанавливаться и к 10 дню, после случившегося,
полностью восстановилось.
ЗАКЛЮЧЕНИЕ: во время манипуляции промывания пазухи клиновидной кости
раствором фурациллина, раствор в небольшом количестве, очевидно, попал в
полость черепа, что вызвало отек в области хиазмы, в результате чего больная
ослепла.
Своевременное назначенное реанимационное лечение предупредило дальнейшее
развитие осложнения и привело к восстановлению зрения в полном объеме.» (4)
IV.
Клетки решетчатого лабиринта
Пункция пазух
Непостоянство количества и расположения клеток решетчатого лабиринта, а
также мест их выводных отверстий затрудняет их зондирование. Пункций клеток
решетчатого лабиринта до недавнего времени считалась невыполнимой из-за
близкого соседства решетчатого лабиринта с такими анатомическими образованиями
и полостями, как глазница, передняя черепная ямка, зрительный нерв, внутренняя
сонная артерия.
Д.И. Тарасов и Г.3. Пискунов (1975) впервые предложили метод пункции
решетчатого лабиринта и изготовил для этого специальную иглу, имеющую изгиб по
дуге и несколько отверстий по ее длине. Пункция производится после изучения
рентгеновских снимков решетчатого лабиринта, произведенных в боковой и
специальной (с введением в средний носовой ход рентгеноконтрастного эталона)
проекциях. Такие рентгенограммы дают возможность определить индивидуальные
размеры решетчатого лабиринта. Точка вкола иглы находится в месте прикрепления
переднего конца средней носовой раковины к латеральной стенке полости носа.
Игла вводится в клетки решетчатого лабиринта на глубину 5-6 мм соответственно
его индивидуальному размеру. Пункция позволяет произвести отсасывание
содержимого из полости. (1)
Метод терапии синусита: баллонная синусопластика
синусит дренирование пазуха малоинвазивная
рис. 18. рентген контроль положения синус-баллона в
лобно-носовом канале (10)
Техника баллонной синусопластики, перспективный безоперационный метод
лечения синуситов, который не наносит вреда каналам пазух и структуре носа.
Основной проблемой хронического синусита является постоянное перекрытие и
сужение каналов пазух. Основным принципом техники (рис. 18) баллонной
синусопластики является расширение синусных каналов с помощью внедрения тонких
зондов, которые не разрушают близлежащие ткани, и способствуют расширению зоны
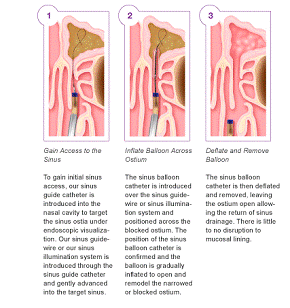
рис. 18 Последовательность проведения процедуры дилятации
носолобного канала (10) каналов. Применение баллонной синусопластики
недостаточно само по себе для лечения больных, страдающих этмоидитом
(воспалением в клетках решетчатой кости) и полипами.
Техника выполнения со слов производителей оборудования «исключительно
легка в применении и не требует проведения лечения больного в стационарных
условиях». Больной может быть выписан по истечению 4-5 часов после применения
этого метода.
Литература
1. Пальчун
Е.Т., Устьянов Ю.А., Дмитриев Н.С. Параназальные синуситы - М., 1982
2. Ф.В.
Семенов Воспалительные заболевания околоносовых пазух. Методические
рекомендации для студентов, интернов, клинических ординаторов и врачей
Краснодар 1998
. Вероника
Кеннеди Руководство по лечению хронического синусита
. Н.К.
Санжаровская Редкие казуистические случаи и врачебные ошибки в практической
оториноларингологии - Волгоград - 1997
. В.Ф.
Ундриц, К.Л. Хилов, Н.Н. Лозанов, В.К. Супрунов. Болезни уха, горла и носа
(руководство для врачей). Издательство «Медицина», 1969 год.
. Бокштейн
Ф.С. Внутриносовая хирургия - Медгиз 1956
. Еланцев
Б.В. Оперативная оториноларингология Казгосиздат 1959
. Шапуров
В.В. Хирургическое лечение болезней и повреждений уха, горла и носа. - Медгиз
1946
9. М. Р. Богомильский
<http://zhuravlev.info/modules.php?name=News&file=article&sid=142>
. <http://www.balloonsinuplasty.com/balloon-sinuplasty-procedure/technology/>
. Пискунов Г.З.,
Пискунов С.З. Клиническая ринология М. - 2006