Роль фельдшера в профилактике невынашивания беременности
Введение
Как не кощунственно это звучит, но в акушерстве существует
такое понятие как привычное не вынашивание беременности. О таком состоянии
говорят, когда у женщины происходило самопроизвольное родоразрешение в сроке до
37 недель два или более раза. Согласно рекомендации ВОЗ, прерывание
беременности до 28 недель считается выкидышем, а после этого - преждевременными
родами. Ребенок, родившийся в результате преждевременных родов, считается
условно жизнеспособным и, при наличии в клинике соответствующего оборудования,
может быть выношен.
Невынашивание беременности в наши дни - актуальная проблема.
Плохие экологические условия, психо-эмоциональные перегрузки,
неподготовленность будущей матери к беременности (как физическая, так и
психологическая). Основная причина прерывания беременности - заболевания
матери, не диагностированные и, соответственно, не пролеченные на этапе
планирования беременности. К сожалению, по-прежнему крайне небольшая доля
беременных занимается активным планированием беременности.
Из наиболее распространенных причин, по которым происходит
невынашивание беременности, стоит особо отметить гормональные расстройства,
заболевания предающиеся половым путем, аборты в анамнезе. Расстройства в
эндокринной системе любой локализации способны нарушать течение беременности.
Особая роль принадлежит гипофункции яичников, гиперандрогенемии, патологии
щитовидной железы.
Гормональный дисбаланс либо не дает организму возможности
сохранить беременность, либо способствует ее потере - стимулируя родовые
механизмы раньше положенного срока. При условии адекватной терапии все
перечисленные нарушения неплохо корректируются, беременность протекает без
осложнений.
Заболевания, предающиеся половым путем, обостряясь во время
беременности, ведут к нарушению целостности слизистой пробки шейки матки,
нарушается ее барьерная функция - беременность оказывается пол угрозой.
Перенесенные аборты - серьезная проблема. Не вынашивание
беременности в таких случаях происходит, чаще всего, по причине
истмико-цервикальной недостаточности. Травмирования во время проведения аборта
шейки матки (особенно травматично проходит аборт при первой беременности)
недостаточно плотно закрывает полость матки - раскрытие ее, происходит раньше
положенного срока. Другой постабортный причиной невынашивания может быть
деформация полости матки за счет развития спаек - создаются препятствия
прикреплению, питанию, росту плодного яйца.
Цель дипломной работы:
• определить роль фельдшера в проведение профилактики
не вынашивания беременности.
Для достижения цели были поставлены следующие задачи:
. Изучить научную литературу по теме «Не вынашивание
беременности»
. Проанализировать причины и предрасполагающие факторы,
влияющие на не вынашивание беременности
. Изучить анатамо-физиологические особенности женских половых
органов, ознакомления с классификацией, основными этиологическими, клиническими
формами.
. Определить общие причины медицинской реабилитации
беременных женщин по профилактике и лечению
. Проанализировать статистические данные, динамику не
вынашивания беременности в МУЗ ЦГБ гинекологическом и акушерском отделении
. Составить рекомендации по ведению беременных женщин в не
вынашивание беременности
При проведении данной работы были использованы следующие
методы:
• общетеоретические (изучение медицинской литературы,
информативных материалов)
• аналитический
Объектом исследования были:
• учебная и медицинская литература.
.
Анатомо-физиологические особенности половых органов
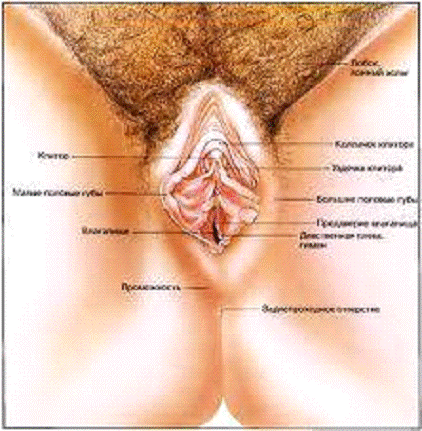
Рисунок 1. Наружные половые органы
Анатомическое строение женских половых органов
К наружным половым органам относятся: лобок, большие и малые
половые губы, клитор и преддверие влагалища, ограниченное сверху девственной
плевой. В преддверие влагалища открываются выводные протоки больших
вестибулярных (бартолиновых) желез. Кровоснабжение вульвы осуществляется за
счет парной внутренней артерии, которая отдает ветви к промежности, клитору.
Большие половые губы получают кровь от парной наружной артерии. Отток крови от
наружных гениталий осуществляется в основном через внутренние вены. Лимф отток
идет в паховые лимфатические узлы и лимфоузлы по ходу наружной и внутренней
подвздошных артерий.
Влагалище представляет собой трубчатый мышечный орган,
покрытый изнутри многослойным плоским неороговевающим эпителием. Большая часть
органа расположена внебрюшинно, и лишь верхняя часть задней стенки имеет
брюшинный покров. Стенка влагалища представлена тремя слоями. Наружный слой -
соединительнотканная оболочка, средний - мышечная оболочка, а внутренний
представлен слизистой оболочкой. Кровоснабжение осуществляется ветвями
внутренней подвздошной артерии, средней прямокишечной и внутренней артериями.
Лимф отток от нижней трети влагалища происходит в поверхностные и глубокие
паховые узлы от верхних 2/3 - во все три группы лимфоузлов малого таза.
Иннервацию влагалище получает от общего маточно-влагалищного нервного
сплетения.
Фиксирующий аппарат внутренних половых органов представлен:
подвешивающими и закрепляющими связками матки, поддерживающим аппаратом
(мышечно-фасциальными структурами полости малого таза и тазового дна).
К подвешивающему аппарату относятся: круглые связки матки,
широкие связки матки, подвешивающие и собственные связки яичников.
Закрепляющий (фиксирующий) аппарат представлен следующими
структурами: лобково-пузырные и пузырно-маточные связки, кардинальные связки,
представленные соединительнотканными и гладкомышечными пучками, отходящими от
боковых поверхностей над влагалищной части шейки матки веерообразно к стенкам
таза; крестцово-маточные связки, между которыми проходит ампула прямой кишки.
Поддерживающим аппаратом служат мышцы и фасции тазового дна.
Последнее представлено тремя слоями мышц: 1 слой - луковично-пещеристая и
седалищно-пещеристые мышцы, наружный сфинктер прямой кишки и поверхностная
поперечная мышца промежности, 2 слой - мочеполовая диафрагма, через которую
проходят влагалище и мочеиспускательный канал, глубокая поперечная мышца
промежности, 3 слой представлен парной мышцей, поднимающей заднепроходное
отверстие.

Рисунок 2. Внутренние половые органы
К внутренним половым органам относятся яичники, матка,
маточные трубы
Матка представляет собой непарный полый мышечный
орган. В ней различают переднюю (пузырную) и заднюю (кишечную) поверхность, а
также две боковые поверхности. Матка состоит из тела и шейки. В некоторых
наблюдениях можно выявить небольшую перетяжку (перешеек). Между телом и шейкой
матки имеется угол 90-120° (anteflexio), обращенный кпереди. Вся матка также
наклонена кпереди (anteversio). Стенка матки представлена тремя слоями:
серозным, мышечным и слизистым. Основными источниками кровоснабжения служат
маточные и яичниковые артерии, а также артерия круглой связки матки. Отток
крови осуществляется в основном во внутренние подвздошные вены. Иннервируется матка
из верхнего подчревного сплетения, обоих нижних подчревных сплетений, маточного
и маточно-влагалищного сплетений.
Придатки матки представлены яичниками и маточными трубами. Маточные
трубы - полые органы, соединяющие полость матки с брюшной полостью в
области углов матки. Маточная труба имеет четыре отдела: маточный
(интерстициальный) с шириной просвета от 0,8 до 1 мм, перешеек трубы - длина
3-4 см, ширина просвета 2-3 мм, ампула маточной трубы - длина около 8 см,
ширина просвета от 8 до 15 мм, воронка маточной трубы - наиболее широкий ее
отдел, заканчивающийся бахромками длиной 1-1,5 см. Стенка трубы имеет четыре
слоя: серозный, подсерозный, мышечный и слизистую оболочку. Кровоснабжение и
иннервация осуществляются теми же сосудами и нервами, что и матка.
Яичник - парный орган, являющийся местом созревания
половых клеток и одновременно железой внутренней секреции. Одна сторона его
обращена в брюшную полость и носит название «внутренняя поверхность», другая -
кнаружи. Верхний полюс яичника обращен к воронке маточной трубы и называется
трубным, нижний - обращен к матке (маточный конец), передний край брыжеечный.
Кровоснабжение яичника осуществляется из двух источников: яичниковой артерии,
которая слева часто отходит от почечной артерии, а справа - непосредственно от
аорты и яичниковой ветви маточной артерии. Венозная сеть значительно больше
артериальной, и у большинства каждую яичниковую артерию сопровождают 2-3 вены.
Иннервация (симпатическая) обеспечивается постганглионарными волокнами из
солнечного сплетения, верхнебрыжеечного и подчревного; парасимпатическая - из
внутренностных крестцовых нервов.
Принято выделять три этажа полости малого таза:
) брюшинный;
2) подбрюшинный;
) подкожный.
Клетчаточные пространства малого таза располагаются во втором
этаже малого таза. Различают пристеночные клетчаточные пространства, отделяющие
органы малого таза от боковых стенок таза, и висцеральную клетчатку,
заключенную между органами таза и их специальными футлярами. Клетчатка
пристеночного пространства сопровождает сосудисто-нервные пучки, идущие не
только к внутренним органам таза, но и в смежные области.. Позади лобковое
клетчаточное пространство располагается между симфизом и прикрепляющейся к
верхнему краю его поперечной фасцией (спереди) и висцеральной фасцией, покрывающей
мочевой пузырь спереди.
Б. Боковые клетчаточные пространства располагаются между
париетальной фасцией, покрывающей внутреннюю запирательную и грушевидную мышцы
снаружи, и связками, идущими по боковым поверхностям органов от лобковых костей
к крестцу изнутри. Нижней границей этого пространства является пристеночная
фасция, покрывающая сверху мышцы, поднимающие заднепроходное отверстие.. Позади
прямокишечное клетчаточное пространство ограничено спереди висцеральной фасцией
прямой кишки, а сзади париетальной фасцией, покрывающей переднюю поверхность
крестца; снизу - аналогичной фасцией, покрывающей копчиковую мышцу и мышцу,
приподнимающую заднепроходное отверстие. С боков эти пространства ограничены
подвздошными сосудами и их фасциальными футлярами.
Висцеральная клетчатка таза окружает все тазовые органы,
расположенные под брюшиной:. Околопузырная клетчатка окружает мочевой пузырь в
виде слоя соединительной ткани неравномерной толщины.
Б. Околоматочная (параметральная) клетчатка часто связана с
параректальным и пристеночными пространствами. Наиболее обильно она развита в
нижних отделах матки и надвлагалищной части шейки матки, где она может
достигать значительной толщины. Принято различать: предшеечную, две боковые и
позадишеечную околоматочную клетчатку.
B. Около влагалищная клетчатка окружает всю влагалищную
трубку, сообщаясь спереди с около пузырной клетчаткой, с боков - с латеральными
отделами пристеночной клетчатки таза, сверху - с около маточной клетчаткой, а
сзади она отделяется от кишечной клетчатки брюшинно-промежностным апоневрозом;
Г. Околопрямокишечная клетчатка располагается в пределах
фасциального футляра прямой кишки.
Кровоснабжение таза
Главным источником кровоснабжения органов малого таза и его
стенок является внутренняя подвздошная артерия. К дополнительным относятся:
верхняя прямокишечная артерия, являющаяся конечной ветвью нижней брыжеечной
артерии; яичниковые артерии (правая отходит от аорты, левая - от левой почечной
артерии); срединная крестцовая артерия, отходящая непосредственно от аорты.
Внутренняя подвздошная артерия является медиальной ветвью
общей подвздошной артерии. На уровне верхнего края большого седалищного
отверстия эта артерия делится па передний и задний стволы. От этих стволов
отходят ветви к матке, мочевому пузырю прямой кишке (средней ее части),
внутренняя срамная и запирательная артерии. К стенкам таза:
подвздошно-поясничная, крестцовая, верхне - и нижнеягодпчная. Кроме этого,
питание матки осуществляется артерией круглой маточной связки, которая отходит
от нижней подчревной артерии, берущей начало от бедренной артерии у места ее
выхода из-под пупартовой связки.
Вены таза представлены висцеральными и париетальными
коллекторами. Они образуют вокруг органов таза массивные сплетения и принимают
от них кровь. Мощные венозные сплетения окружают матку, мочевой пузырь, влагалище
и прямую кишку. Между сплетениями существует множество анастомозов. Многие
внутрнтазовые вены не имеют клапанов и широко анастомозируют не только между
собой, но и связаны с венозными сосудами, несущими кровь в системы верхней и
нижней полых вен, в воротную вену печени (порто-кавальные и кавально-кавальные
анастомозы).
Лимфатическая система таза
Различают три основных группы лимфатических узлов таза: 1)
подвздошные узлы располагаются по ходу общей и наружной подвздошных артерий и
получают лимфу от нижних конечностей, ягодичной области, нижней половины
брюшной стенки и промежности; 2) внутренние подвздошные узлы лежат по ходу
внутренней подвздошной артерии и принимают лимфу от большинства тазовых органов
и стенок таза; 3) крестцовые узлы располагаются на его передней поверхности и
собирают лимфу от прямой кишки и задней стенки таза.
Иннервация тазовых органов
Соматическая и вегетативная иннервация органов малого таза и
его стенок очень обильная. Из соматических нервов наибольшее значение имеют
крестцовые спинномозговые нервы, которые образуют крестцовое сплетение и поясничные
спинномозговые нервы, вентральные ветви которых образуют поясничное нервное
сплетение. Пояснично-крестцовый ствол является производным поясничного
сплетения (L4 - L5) и участвует в формировании пояснично-крестцового нервного
сплетения. Ветвями этого сплетения являются: седалищный нерв, верхний и нижний
ягодичные нервы задний кожный нерв бедра, половой нерв и мышечные нервы.
Основные ветви поясничного сплетения: бедренный нерв, запирательный нерв,
латеральный кожный нерв бедра, подвздошно-подчревный нерв, подвздошно-паховый
нерв и бедренно-половой нерв. Наиболее важными ветвями полового нерва являются:
нижние прямокишечные нервы, промежностные нервы, мышечные нервы промежности.
Конечной ветвью полового нерва является нерв клитора.
Вегетативная иннервация тазовых органов осуществляется: 1) из
верхнего подчревного сплетения, 2) П, Ш и IV крестцовыми нервами, 3) тазовым
отделом симпатического нервного ствола и 4) непарным копчиковым узлом (встречается
не у всех).
В жизни женщины принято различать следующие возрастные
периоды:
а) антенатальный или период внутриутробного развития;
б) детства (от момента рождения до 9-10 лет);
в) препубертатный (10-11 лет);
г) пубертатный или период полового созревания (12-16 лет);
д) подростковый или первый переходный период (16-18 лет);
е) половой зрелости или репродуктивный (18-40 лет);
ж) климактерический период:
) пременопаузальный (41-45 лет); 2) менопауза; 3)
постменопаузальный; 4) перименопаузальный (1,5-2 года до и 1,5-2 года после
менопаузы);
з) период старения (начинается через 6-8 лет от менопаузы).
В период внутриутробного развития происходит закладка и
развитие всех органов и систем плода, в том числе и половой системы. У
внутриутробного плода женского пола до 8-й недели развития в эмбриональных
зачатках будущих яичников возникают примордиальные клетки - овогонии. В
дальнейшие месяцы внутриутробного развития овогонии дифференцируются в овоциты,
а затем в первичные, или примордиальные, фолликулы. Период антенатального
развития является очень важным, так как органы половой системы, и в первую
очередь гонады, являются очень чувствительными к воздействию вредных факторов
внешней среды, инфекционным заболеваниям и т.д., что может впоследствии
отразиться на функции полового аппарата при вступлении в менархе и
репродуктивной функции. Девочка рождается с четко дифференцированными по
женскому типу наружными половыми органами, но малые половые губы лишь частично
прикрыты большими половыми губами, клитор значительно выступает. Кожа наружных
половых органов тонкая, вестибулярные железы не функционируют, а девственная
плева расположена более глубоко в половой щели, чем в более поздние годы жизни.
Период новорожденности длится первые 10 дней от момента
рождения. В этот период в гонадах содержится от 500 до 700 тысяч примордиальных
фолликулов и резко выражен процесс их атрезин на ранних стадиях развития. Влагалище
новорожденной девочки имеет длину 25-35 мм, и продольная ось его совпадает с
вертикальной осью тела. Среда влагалища кислая. Матка величиной 30 мм
располагается в брюшной полости. Соотношение длины шейки и тела матки равно
3:1, угол между ними практически отсутствует, но орган отклонен кпереди.
Внутренний зев шейки матки не сформирован, а наружный зев имеет щелевидную
форму. У многих девочек в первые 3-4 дня внеутробной жизни наблюдается так
называемый гормональный криз, обусловленный исчезновением действия плацентарных
стероидных гормонов (в основном эстрогенов). У них наблюдается нагрубание
молочных желез и кровянистые выделения из влагалища. Эти явления сохраняются на
протяжении 3-5 дней. Маточные трубы длинные, извитые, при этом правая длиннее
на 5 мм левой. Яичники расположены в брюшной полости, длина их колеблется от 15
до 25 мм, а форма может быть цилиндрической или призматической.
В период детства половые органы девочки находятся в состоянии
покоя. Примерно с 3-летнего возраста начинается постепенное опускание
внутренних половых органов в малый таз. До 6-7 лет большие половые губы
неполностью прикрывают малые половые губы. Мочевой пузырь приближается к
передней стенке влагалища, а само влагалище удлиняется до 40 мм. Влагалищная
среда остается нейтральной, флора влагалища нестабильна и может содержать различные
микроорганизмы, которые могут стать причиной развития вульвовагинитов. В эти
годы матка увеличивается в размерах, а ее соотношение с шейкой составляет к 7-8
годам 1,4:1; появляется угол между шейкой и телом матки, открытый кпереди
(антефлексио, антеверзио). Яичники раньше других отделов внутренних половых
органов начинают опускаться в полость малого таза. Размеры и форма яичников при
этом не меняются, а количество приморднальных фолликулов уменьшается до
250000-300000. Созревания фолликулов не наблюдается, уровень половых гормонов в
крови низкий, чем и объясняется отсутствие резких скачков в развитии половых
органов.
В препубертатпом периоде яичники резко увеличиваются, и масса
их достигает 4-5 г.; количество примордиальных фолликулов уменьшается до
100000-300000, но гормональная функция яичников к 8-9 годам возрастает,
повышается секреция эстрогенов, однако циклическая связь с ядрами гипоталамуса
и гипофизом отсутствует. Матка увеличивается в размерах, а ее соотношение с
шейкой изменяется и составляет 3:1. Влагалище удлиняется, увеличивается
отверстие в девственной плеве, начинаетсяфункция больших вестибулярных желез, а
влагалищная среда сдвигается в кислую сторону.
В пубертатном периоде завершается формирование наружных
половых органов, и они приобретают сходство с органами взрослой женщины. Длина
влагалищной трубки достигает 90-100 мм, полностью формируются своды влагалища.
Устанавливается связь между гипоталамусом и гипофизом, в результате чего
начинается циклическая выработка гонадотропных и половых стероидных гормонов.
Матка быстро увеличивается в размерах, и если масса ее в препубертатном
возрасте составляла 6,6 г, то к концу пубертатного периода она достигает 23 г.
(у нерожавшей женщины - 46 г.). Некоторая асимметрия яичников и маточных труб не
исчезает, но последние приобретают способность к перистальтике.
В подростковом периоде у девочек завершается развитие
полового аппарата, устанавливается строгая цикличность процессов в высших
центрах регуляции репродуктивной системы и желе sax внутренней секреции. К
началу этого периода у большинства из них устанавливается менструальная функция
(12-16 лет).
Климактерий сопровождается старением ядер гипоталамуса,
нарушением цикличности выброса в кровоток гонадотропин-релизинг-гормона,
смещением пика его выброса, что ведет к длительным задержкам менструаций и
иногда к последующим длительным кровотечениям. Пременопаузальный период характеризуется
началом инволюционной перестройки ядер гипоталамической области, снижением
функции яичников, в результате чего наблюдается периодическое нарушение ритма
менструальных выделений.
Полное прекращение менструальных кровотечений наблюдается в
возрасте 46-52 года. Менопауза - это период, когда отмечается последнее
маточное кровотечение, обусловленное гормональной функцией яичников.
Постменопауза, которая предшествует наступлению старости (6-8
лет после менопаузы) характеризуется прекращением функции яичников и полным
прекращением менструаций. При этом яичники уменьшаются в размерах и
уплотняются, уменьшается секреция больших вестибулярных желез, матка резко
уменьшается в размерах и ее дно опускается ниже плоскости входа в малый таз,
атрофируется жировая клетчатка в толще больших половых губ и т.д. Эти процессы
сочетаются со старением всего организма женщины.
3
Классификация основных клинических форм не вынашивания беременности
3.1
Аборт
Аборт - прерывание беременности сроком до 22 нед. (по данным ВОЗ).
Плод, родившийся до 22 нед., незрелый, и его выживание возможно только при
условии готовности реанимационной и специальной служб и массе плода более 500
г. Если плод выживает, то в таких случаях прерывание беременности следует
рассматривать как преждевременные роды, и ЗАГС выдает справку о рождении
ребенка.
Аборт в течение первых 12 нед. называется ранним, с 13 до 22
нед. - поздним. Различают искусственный и самопроизвольный аборт. Если
самопроизвольный аборт повторяется более 2 раз, то говорят о привычном
выкидыше.
Аборт искусственный. Искусственное прерывание беременности в
нашей стране регламентировано приказом МЗ РФ №302 «Об утверждении перечня
медицинских показаний для искусственного прерывания беременности» от 28.12.1993
г. и указом №242 «О перечне социальных показаний и утверждении инструкций по
искусственному прерыванию беременности» от 11.06.1996 г.
Искусственное прерывание беременности проводится по желанию
женщины при сроке до 12 нед., по социальным показаниям - при сроке беременности
до 22 недель, а при наличии медицинских показаний - независимо от срока
беременности.
При проведении операции следует учитывать противопоказания:
острые и подострые воспалительные процессы женских половых органов, острые
воспалительные процессы любой локализации, острые инфекционные заболевания.
При задержке менструации до 20 дней можно произвести
мини-аборт с помощью вакуум-аппарата и гибких пластмассовых канюль. При
прерывании беременности в ранние сроки (мини-аборт) рекомендуется осуществлять
ее установление с помощью различных тестов на наличие беременности,
ультразвукового сканирования.
Искусственное прерывание беременности в амбулаторных условиях
(в стационарах дневного пребывания, организованных на базе профильных НИИ,
клинических, многопрофильных городских и областных больниц) разрешается
проводить: в ранние сроки беременности при задержке менструации до 20 дней; при
сроке беременности до 12 нед. у женщин с неотягощенным акушерским анамнезом. Во
всех остальных случаях прерывание беременности следует проводить только в
стационарах.
В срок от 6 до 12 нед. используют традиционный метод
выскабливания содержимого беременной матки с помощью кюретки (после
предварительного расширения цервикального канала) или вакуум-аппарата. Более
бережным является метод вакуум-аспирации плодного яйца. После искусственного
прерывания первой беременности женщинам с резус-отрицательной принадлежностью
крови проводят иммунизацию иммуноглобулином антирезус (D) человека в дозе
200-250 мкг в течение первых 72 ч после операции. Возможными осложнениями во
время операции прерывания беременности являются кровотечения, перфорация матки,
а в послеоперационном периоде воспалительные заболевания половых органов.
Для прерывания беременности в поздние сроки применяют
хирургические и консервативные (медикаментозные) методы. Из хирургических
методов используют абдоминальное и редко - влагалищное малое кесарево сечение.
В нашей стране довольно широко применяют 20% раствор натрия хлорида или 50%
раствор глюкозы, который вводят в матку через прокол передней брюшной стенки,
реже - через передний или задний свод влагалища. Высокоэффективным методом
прерывания беременности в поздние сроки является применение простагландина
(40-50 мг) или 15-метил-простагландина (2,5 мг), которые вводят интра-амниально
трансабдоминальным путем. С целью прерывания беременности можно использовать
заоболочечное (экстраовулярное) введение простагландина и его аналога, а также
раствор обзидана. Эффективным является внутримышечное введение синтетических
аналогов простагландина с предварительным введением ламинарий в цервикальный
канал для подготовки шейки матки. При внутриутробной гибели плода можно
применять внутривенное введение больших доз окситоцина или комбинировать его
введение с электростимуляцией матки. Весьма эффективно сочетанное внутривенное
введение окситоцина и простагландина
После искусственного прерывания беременности в амбулаторных
или стационарных условиях каждая женщина должна получить необходимую информацию
о режиме, возможных осложнениях после операции и рекомендации по предупреждению
нежелательной беременности. В связи с операцией искусственного прерывания
беременности работающим женщинам выдается лист нетрудоспособности в
установленном порядке, не менее чем на 3 дня.
3.2
Преждевременные роды
Преждевременные роды. Особенности течения и ведения.
Преждевременными являются роды, которые произошли в 28 - 37
недель беременности, а масса плода при этом составляет от 1000 до 2500 г.
Однако в настоящее по определению Всемирной Организации
Здравоохранения (ВОЗ) если беременность прерывается при сроке 22 недель и
более, а масса плода составляет 500 г. и более, и новорожденный выживает в
течение 7 дней, то роды считают преждевременными с экстремально низкой массой
плода.
3.3 Причины преждевременных родов
Факторами риска преждевременных родов являются:
низкий социально-экономический уровень;
неустроенность семейной жизни; молодой возраст;
злоупотребление никотином, алкоголем, наркотиками;
перенесенные ранее аборты, преждевременные роды и
самопроизвольные выкидыши;
инфекции мочевых путей;
воспалительные заболевания половых органов;
тяжелые соматические заболевания; нарушения строения и
функции половых органов.
Важное значение в возникновении преждевременных родов играет
и осложненное течение данной беременности. Особое внимание следует также
уделять инфекционным заболеваниям, перенесенным во время данной беременности.
Преждевременные роды, которые происходят в 22-27 недель,
составляет 5% от их общего количества. В первую очередь эти роды обусловлены
истмико-цервикальной недостаточностью, инфицированием плодных оболочек их
преждевременным разрывом. В этой ситуации легкие плода не достигают еще
необходимой зрелости, что не позволяет в достаточной степени обеспечит
дыхательную функцию новорожденного. Добиться ускорения созревания легких с
помощью лекарственных средств, не всегда возможно. Вследствие этого исход родов
для новорожденного в подобной ситуации наиболее неблагоприятный.
Преждевременные роды при сроке беременности 28-33 недели
обусловлены более широким кругом причин. Легкие плода в эти сроки также еще не
являются достаточно зрелыми, однако назначение определенных медикаментозных
средств в целом ряде случаев позволяет добиться ускорения их созревания. В этой
связи, соответственно, и исход родов для новорожденного в эти сроки беременности
может быть более благоприятным. Прогноз более благоприятных исходов
преждевременных родов увеличивается в сроки беременности 34-37 недель.
- Курение сигарет
Одним из наиболее убедительного документированных влияний
курения сигарет является уменьшение приблизительного на 200 г. массы тела
ребенка при рождении и поэтому курение рассматривается в качестве основной
предотвращаемой причины ЗВУР и рождения в срок детей с ММТ. Влияние курения на
среднюю продолжительность беременности невелико (в пределах нескольких дней),
но эти данные маскируют факт значительного увеличения числа родов, происходящих
у курящих женщин в период между 24 и 34 недель беременности, причем это
увеличение особенно значительно у женщин, выкуривающих 20 и более сигарет в
сутки. Курящие матери более склонны к развитию трех осложнений беременности:
предложению плаценты, отрыву плаценты и преждевременному разрыву плодных
оболочек. Все эти три осложнения являются предвестниками преждевременных родов.
Влияние курения служит примером взаимосвязи между различными
видами факторов риска: оно тесно связано с неблагоприятными социальными
условиями, особенно во время беременности. При сравнении исходов беременности у
женщин из беднейших семей и у женщин из самых богатых семей было установлено,
что частота наступления преждевременных родов у первых больше в 2,5 раза при
курении небольшого числа сигарет в сутки, в 6,5 раза - при умеренном курении и
в 5 раз - при курении большого числа сигарет. Связь курения с развитием
преждевременных отделения плаценты и преждевременного разрыва плодных оболочек
упоминалось выше. Влияние стрессовых жизненных ситуаций на исход беременности
частично опосредуется через увеличение интенсивности курения, интенсивность
курения увеличивается при безработице самой беременной или ее партнера.
- Алкоголь и наркомания
Существуют значительные расхождения во взглядах на влияние
алкоголя на наступление преждевременных родов: в одном ретроспективном,
контролируемом исследовании было установлено трехкратное увеличение частоты наступления
преждевременных родов у женщин, выпивающих две или более стандартные дозы
алкоголя в сутки; в одном популяционном исследовании не удалось обнаружить
какого-либо влияния алкоголя и в одном проведенном в США больничном
исследовании была выявлена связь укорочения срока беременности с употреблением
алкоголя перед наступлением беременности, но не во время беременности. Вредное
влияние алкоголя на рост плода, несомненно при употреблении двух или более
стаканов в сутки, но отдельные исследователи и обозреватели не смогли
выработать единую точку зрения на частоту случаев влияния или вообще
существовании вредных эффектов алкоголя при меньших уровнях его потребления.
Зависимость от наркотиков или других веществ является
фактором риска как в отношении наступления преждевременных родов так и для
развития ЗВУР. Фармакологическое действие наркотиков в этой ситуации часто
затемняется влиянием таких факторов, как курение сигарет, отсутствие
антенатального ухода и разорванные связи с социальным окружением.
- Питание
Теоретически питание можно было бы рассматривать как важное
причинное звено между неблагоприятными социальными условиями и наступлением
преждевременных родов или развитием ЗВУР. Однако ни исследования поступления в
организм питательных веществ, ни экспериментальное исследования с изменением
режима и качества питания не смогли выявить какого-либо снижения частоты
наступления преждевременных родов при улучшении питания. В нескольких
исследованиях было установлено, что высокий уровень белковых добавок к обычному
питанию увеличивает вероятность наступления крайне преждевременных родов и
неонатальную смертность.
Влияние питания матери на ЗВУР не так просто оценить
следствии трудности выделения этого фактора из ряда других
социально-экономических факторов и, что более важно, из-за сложной взаимосвязи
между массой тела женщины до беременности и прибавкой массы тела во время
беременности. Плохое питание до беременности и неадекватное питание во время
беременности, возможно, оказывают небольшое отрицательное влияние на прибавку
массы тела плода и в небольшой степени увеличивают вероятность рождения ребенка
в срок с маленькой массой тела.
- Работа и физическая активность
Регулярная физическая активность умеренной интенсивности
(плавание, ходьба, езда на велосипеде) связывали с троекратным снижением
частоты наступления преждевременных родов в единственном контролируемом
исследовании, в котором изучалось влияние этого фактора. Употребления,
требующие значительных усилий (бег трусцой, бег по беговой дорожке, гимнастика),
не были распространенными среди женщин, как в опытной, так и в контрольной
группах, но наблюдались немного чаще в опытной группе. Возможно, и даже
вероятно. Что это очевидное защитное действие умеренных физических упражнений
только отражает самоотбор особенно здоровой подгруппе женщин, хотя это действие
продолжало наблюдаться и после учета таких факторов, как
социально-экономическое положение, беременность. Масса тела матери, осложнения
беременности и наличие в анамнезе преждевременных родов. Усиленное подчеркивание
необходимости физических упражнений для поддержания здоровья и профилактики
заболеваний делает необходимыми дальнейшие исследования этих интересных
взаимосвязей. Влияние умеренных или интенсивных физических упражнений при
беременности на ЗВУР в отсутствии других факторов остается неизвестным.
Взаимосвязь, если такая существует, между работой матери во
время беременности и наступления преждевременных родов является еще одним
возможным причинным механизмом наблюдаемой связи преждевременных родов с неблагоприятными
социальными условиями и бедностью. К сожалению, многим заблуждениям, имеющим
место при простом сравнении исходов беременности у работающих и безработных
женщин, редко уделялось достаточное внимание. При таких сравнениях часто не
принимают во внимание работу на дому и уходом за детьми, не проводят различия
между первородящими и многорожавшими, игнорируют влияние разницы в ощущении
женщиной себя «полезным» или «бесполезным работником» и объединяют вместе в
одну категорию женщин, стоящих в течение многих часов у конвейера, выполняющих
нудную работу в холодном или жарком или сыром помещении.
- Стресс и социальная поддержка
Полагается, что эмоции матери и стрессовые жизненные ситуации
являются мощными источниками вредного влияния на плод во время беременности.
Маятник колебания мнений профессионалов отклонился от этой точки зрения в конце
19 века, но интерес к возможной роли стресса возродился, когда физиологи
продемонстрировали нейроэндокринный и другие механизмы, посредством которых
изменения в организме матери могут повлиять на окружающую плод среду. Было
высказано предположение, что стресс, вызванный трудными жизненными
обстоятельствами, и тенденциями к неблагоприятной реакции на стресс могут
оказаться факторами, лежащими в основе взаимосвязи между неблагоприятными
социальными условиями и наступление преждевременных родов. Не следует
недооценивать трудность определения и измерения реакций, связанных с влиянием
стресса во время беременности, но в нескольких недавно проведенных
исследованиях удалость рассмотреть взаимосвязи между основными объективными
событиями в жизни женщины во время беременности и наступлением преждевременных
родов. В последних их этих исследований было показано, что стресс производит
дополнительное действие и что курение сигарет является важным медиатором
действии стресса. Также в этой области необходимо рассмотреть постоянно
существующие проблемы, таких как плохие жилищные условия или физическое насилие
в быту, изменения образа жизни с целью определения коэффициентов вероятности их
воздействия, а также для выявления событий, усиливающих действие стресса,
приняв при этом в расчет возможные смягчающие эти неблагоприятные факторы
воздействия социальной поддержки
- Пороки развития матки (аномалии Миллерова
протока)
Частота встречаемости врожденных пороков слияния зачатков
матки не известна точно, поскольку эти дефекты можно обнаружить только с
помощью рентгеновского исследования. Литературные данные (1200-1600 женщин)
отличаются от популяционных, поскольку обследуются женщины, имеющие показания
для рентгеновского исследования. Около 25% женщин с нарушением слияния зачатков
матки имеют проблемы с репродуктивной функцией, в том числе - и привычное
невынашивание.
Аномалии Миллерова протока:
. Внутриматочная перегородка. Остаток ткани с плохим
кровоснабжением в полости матки. Образуется перегородка, отходящая от дна
матки. Имплантация эмбриона в этой перегородке или в матке с перегородкой
делает весьма вероятным прерывание беременности, преждевременные роды и
неправильное положение плода (ягодичное предложение). Гистероскопическое
исправление этого дефекта производится легко и весьма эффективно. Частота
невынашивания у таких пациенток уменьшалась с 80-90% до 10-15% после операции.
2. Однорогая матка. Нарушение развития
одного из мюллеровых протоков, вероятнее всего, как следствие нарушения
миграции протока к своему нормальному местоположению к моменту слияния (что
привело к его исчезновению). В результате имеется только одна маточная труба.
Размер полости однорогой матки очень важен для определения вероятности
вынашивания. Обычно однорогая матка приводит к самому высокому риску
невынашивания по сравнению с другими аномалиями слияния зачатков матки. К
сожалению, эффективного лечения этого порока не существует. Однорогая матка
часто сочетается с другими аномалиями развития (агенезия почки на стороне
отсутствующего мюллерова протока) и осложненным акушерским анамнезом
неправильно положение, внутриутробного развития, преждевременные роды, ИЦН).
3. Двурогая матка. Нарушение слияния
мюлеровых протоков приводит к образованию одной шейки и двух полостей матки.
Исход беременности может быть благоприятным, так что лечение не требуется, пока
не возникнут проблемы с вынашиванием. Отмечается повышенный риск невынашивания,
преждевременных родов и неправильного предложения (ягодичного). Пациенткам с
привычным невынашиванием, двурогой маткой и устраненными другими возможными
причинами невнашивания, показано
восстановление полости матки оперативно. Период реабилитации
после лапаротомии длительный (несколько недель). Результат оперативного лечения
достаточно успешный, риск невынашивания падает с 90-95% до 25-30% после
операции.
4. Удвоение матки. Полное нарушение слияния
мюллеровых протоков с удвоением матки и шейки (обе имеют размеры меньше
нормальных). Обычно сочетается с наличием перегородки во влагалище. Иногда
наблюдается обструкция одного из протоков, что приводит к образованию
гематометры и болевого синдрома. Также наблюдается повышенная частота
преждевременных родов и неправильного положения плода.
5. Редкие аномалии. Изолированная агенезия
эндометрия, шейки матки, сообщающийся или не сообщающийся с основной полостью
маточный рог.
- Влияние диэтилстильбэстрол (ДЭС)
Применение матерью во время беременности ДЭС исопльзовалась
для лечения невынашивания. ДЭС - это первый эстроген, созданный для орального
применения и была замечена взаимосвязь между приемом матерями во время
беременности ДЭС и развития у дочерей редкой формы рака влагалища -
светлоклеточной аденокарциномы. С этого момента прием этого препарат был запрещен.
Однако самые молодые из женщин, подвергшихся внутриутробному действию ДЭС,
родилась в 1971-1972 гг., поэтому проблема до сих пор актуальна. Аномалии,
связанные с приемом ДЭС, включают в себя:
. Структурные аномалии верхней части влагалища, поперечная
складка, «капюшон» вокруг шейки матки.
. Структурные аномалии шейки матки («воротничок», «петушиный
гребень»).
. Аномальные размеры и форма полости эндометрия (как правило.
маленькие размеры, Т-образная полость - из-за неполного рассасывания латеральных
стенок полости), суженные устья маточных труб, неровный контур полости -
картина «песочных часов» на ГСГ.
Риск спонтанных абортов у женщин, подвергшихся
внутриутробному воздействию ДЭС, значительно выше, чем в популяции, особенно
при наличии описанных выше аномалий. В доступной литературе не встречается
описание методов лечения, эффективных для устранения последствий воздействия
ДЭС в отношении вынашивания беременности. Предлагается гистероскопическое
иссечение латеральных стенок матки для увеличения
объема ее полости. Эта операция довольно опасна, поскольку
есть риск задеть близко расположенные маточные сосуды.
Аномалии кровоснабжения матки. Оно может быть нарушено за
счет наличия миомы матки, полипов эндометрия или синдрома Ашермана.
- Миома матки - это опухоль из гладкомышечных клеток,
расположенная в стенке матки.
Считается результатом мутации, произошедшей в клетках
миометрия, которая привела к потере контроля клетки над собственным делением и
ростом. Каждый миоматозный узел развивается из единственной клетки, и все
клетки в нем одинаковы, с одной и той же мутацией ДНК. В разных миоматозных
узлах мутации ДНК разные, поэтому они могут расти с разной скоростью. Миома -
не злокачественная опухоль. Существует редко встречающаяся злокачественная
опухоль лейомиосаркома, но неизвестно еще, развивается ли она из лейомиомы или
самостоятельно. Миома матки - часто встречающаяся патология. Около 75% образцов
матки, удаленных при лапаротомической гистерэктомии, содержат миоматозные узлы
(многие из них очень мелкие), и 15-20% гистерэктомий в США производятся по
показаниям, связанным с миомой. Стенки матки, он может нарушить кровоснабжение
в области имплантации и вокруг нее. Если субсерьозный узел растет в сторону
малого таза, в нем может нарушиться кровообращение, что приведет к дегенерации
и инфицированности. Дегенерация и инфицирование миоматозных узлов проявляется
болями и сокращением матки, что может привести к осложнениям беременности
(болевой синдром, преждевременные роды). В большинстве случаев миома матки не мешает
протеканию беременности и не требует удаления, если не возникнут проблемы с
вынашиванием, другие причины которых будут исключены. Исключение - обнаружение
большого дефекта наполнения ГСГ - это требует удаления узла. Другое исключение
- механическая блокада узлом устья маточной трубы или деформация полости матки.
- Полипы эндометрия - локальное разрастание
эндометрия, точная причина которого неизвестна. Рост эндометрия подчинен
влиянию эстрогенов, его архитектоника-прогестерону. При избыточном ответе на
действие эстрогенов или при длительной гиперэстрогении (например, при
ановуляции) или при повышенной биодоступности циркулирующих эстрогенов
(нарушение их распада или повышение количества рецепторов) может развиться
гиперплазия эндометрия. Если участок гиперплазии развивается локально и имеет
свой источник кровоснабжения, образуется полип эндометрия.
Наличие полипов в полости матки может нарушать процесс
имплантации. Механизм действия аналогичен таковому ВМС. Полипы эндометрия не
всегда доброкачественны. При наличии любого разрастания эндометриальной ткани
всегда нужно думать о возможности злокачественной опухоли. Синдром Ашермана -
это облитерация полости матки соединительной тканью, развившейся после
повреждения эндометрия. Когда эндометрий поврежден на все его толщину (включая
банальный слой), и при этом имеется сниженный уровень эстрогенов,
соединительная ткань может заполнить всю полость матки. Клинические ситуации,
провоцирующие развитие синдрома Ашермана:
. Чрезмерная дилатация и кюрета>к (особенно по поводу
послеродового кровотечения, септического аборта, неразвивающейся беременности).
. Внутриматочная хирургия по поводу удаления миоматозных
узлов, аномалий развития матки (перегородка, двурогая матка, большие полипы),
кесарево сечение.
. Инфекция на фоне использования ВМС
. Некоторые редкие инфекции внутриматочной локализации
(туберкулез, шистосомоз).
. Внутриматочное радиолечение по поводу рака гениталий.
Синдром Ашермана на ГСГ проявляется в виде дефектов
наполнения, вызванных синехиями. Тонкие спайки могут состоять из
фиброволокнистой ткани с незначительным кровоснабжением. Чем толще спайки, тем
больше вероятность наличия в них кровеносных сосудов, а иногда и мышечных
волокон. Такие синехии труднее удалить, и они представляют серьезные проблемы
для зачатия и вынашивания. Удаление внутриматочных синехий легче и безопаснее
всего производится с помощью гистероскопии. В более сложных случаях эту
процедуру производят повторно. Послекаждой процедуры назначается терапия
высокими дозами эстрогенов например,
премарин 1,25 или 2,5 мг в день в течение 30-60 дней +
Провера для вызывания менстуальноподобной реакции) для стимуляции роста
эндометрия на месте удаленных синехий. Иногда в полость матки помещают стент
для того, чтобы стенки матки не соприкасались во время восстановительного
периода. При умеренно выраженных синехиях можно ожидать положительный эффект с
благополучным развитием беременности 60-80%. При этом повышен риск
преждевременных родов, потологии плаценты и послеродового кровотечения.
Шейка матки - важный орган, необходимый для
нормального развития беременности. Вне беременности шейка состоит их плотной
коллагеновой соединительной ткани с небольшим количеством гладкой мускулатуры,
придающей ей упругую консистенцию.
При беременности повышенное содержание жидкости в тканях и
усиление
васкуляризации приводит к размягчению и цианотичности шейки
матки. В течение беременности шейка матки и нижний маточный сегмент составляют
функционально интктный внутренний зев.
Расширение внутреннего зева во время беременности - грозный
признак. В начале беременности расширение внутреннего зева и кровотечение
означает неминуемый аборт; в конце - расширение внутреннего зева +
схваткообразные боли - это признак начинающихся родов (которые считаются
преждевременными, если начинаются ранее 37 недель гестации).
Безболезненное расширение шейки, обычно происходящее с
середины второго триместра (около 20 недель беременности) до начала третьего
триместра (27-30 недель), - это признак ее несостоятельности Оболочки плода
(хорионическая и амниотическая) могут выпячиваться и заполнять свод влагалища,
создавая впечатление полностью раскрытой шейки матки. Причины
истмико-вертикальной недостаточности могут быть врожденными
и приобретенными и включают в себя:
. Врожденные нарушения строения шейки, с относительным
дефицитом
соединительнотканных волокон и относительным увеличением доли
гладкомышечной ткани.
. Врожденная гипоплазия шейки, например, при внутриутробном
воздействии ДЭС.
. Травма шейки механическими дилататорами или кюреткой, при
ионизации или расширенной биопсии, повреждение шейки в родах.
Безболезненные поздние выкидыши в анамнезе указывают на
необходимость поиска истмико-вертикальной недостаточности.
- Более редкие причины невынашивания беременности
. Тяжелые соматические заболевания матери (например сахарный
диабет, в качестве прогностического фактора используется уровень
гликозилированногогемоглобина - чем он выше, тем больше риск невынашивания).
. Злоупотребление алкоголем, табакокурением наркотиками (повышение
частоты хромосомных аномалий).
. Облучение (более 10 рад), хроническое отравление
токсическими веществами (мышьяк, бензин, оксид этилена, формальдегид, свинец).
. Прием медикаментов с тератогенным эффектом.
3.4 Симптомы преждевременных родов
Различают угрожающие, начинающиеся и начавшиеся
преждевременные роды. Для угрожающих преждевременных родов характерны
непостоянные боли в пояснице и внизу живота на фоне повышенного тонуса матки.
При этом шейка матки остается закрытой. При начинающихся преждевременных родах
обычно возникают схваткообразные боли внизу живота, сопровождающиеся регулярным
повышением тонуса матки (схватки). Шейка матки при этом укорачивается и
раскрывается. Нередко происходит и преждевременное излитие околоплодных вод.
Для преждевременных родов характерно: несвоевременное излитие
околоплодных вод; слабость родовой деятельности, дискоординация или чрезмерно
сильная родовая деятельность; быстрые или стремительные роды или, наоборот
увеличение продолжительности родов; кровотечение из-за отслойки плаценты;
кровотечение в последовом и раннем послеродовом периодах вследствие задержки
частей плаценты; воспалительные осложнения, как во время родов, так и в
послеродовом периоде; гипоксия плода.
.5 Лечение преждевременных родов
При возникновении симптомов указывающих на возможность
преждевременных родов лечение должно быть дифференцированным, так как при
начинающихся родах может быть проведено лечение, направленное на сохранение
беременности, а при начавшихся родах такое лечение уже не эффективно. Для
снижения возбудимости матки и снижения ее сократительной активности назначают:
постельный режим; успокаивающие средства; спазмолитические препараты. Для
снижения непосредственно сократительной активности матки назначают сульфат
магния и? - миметики (партусистен, гинипрал).
Для лечения беременных, у которых отмечаются угрожающие
преждевременные роды, можно использовать и немедикаментозные
физиотерапевтические средства, такие как электрорелаксация матки с помощью
воздействия на нее переменного синусоидального тока с частотой в диапазоне от
50 до 500 Гц и силой тока до 10 мА. Электрорелаксацию проводят с помощью
аппарата «Амплипульс-4». Этот является высокоэффективным и считается безопасным
для матери и плода. При угрожающих преждевременных родах успешно применяют и
иглоукалывание как самостоятельный метод в сочетании с лекарственными
средствами. При угрозе преждевременных родов важным является и профилактика
дыхательных нарушений (респираторного дистресс-синдрома) у новорожденных путем
назначения беременной глюкокортикоидных препаратов. Дело в том, что у
недоношенных новорожденных дыхательные нарушения возникают из-за недостатка
сурфактанта в незрелых легких. Сурфактант это субстанция, покрывающая альвеолоы
легких, способствующая их открытию при вдохе и препятствующая спаданию альвеол
при выдохе. Небольшое количество сурфактанта продуцируется уже с 22-24 недель
внутриутробной жизни, однако он очень быстро расходуется после преждевременных
родов, а его более-менее адекватное воспроизведение возможно только после 35
недель под влиянием глюкокортикоидов, введенных беременной или, наблюдается
ускорение синтез сурфактанта. Противопоказаниями для назначения дексаметазона
являются: язвенная болезнь желудка и двенадцатиперстной кишки, недостаточность
кровообращения III степени, эндокардит, нефрит, активная форма туберкулеза,
тяжелые формы сахарного диабета, остеопороз, тяжелый гестоз. Подобная
профилактика дыхательных нарушений имеет смысл при сроках беременности 28-35
нед. Профилактику повторяют через 7 дней 2-3 раза.
.6 Ведение преждевременных родов
В процессе ведения преждевременных родов обязательным
является их адекватное обезболивание. В связи с тем, что большинство осложнений
при преждевременных родах, как у матери, так и у плода обусловлено нарушением
сократительной деятельности матки, обязательным является постоянный мониторный
контроль за сокращениями матки и состоянием плода. Продолжительность
преждевременных родов, как правило, меньше, чем своевременных, из-за увеличения
скорости раскрытия шейки матки. В основном это связано с тем, что в подобных
ситуациях чаще имеет место истмико-цервикальная недостаточность, а при малой
массе ребенка не требуется высокой маточной активности и интенсивности схваток
для его рождения. Если сократительная деятельность матки при преждевременных
родах соответствуют норме, то при ведении родов применяют выжидательную
тактику. Регулярно проводят профилактику гипоксии плода, используют
перидуральную анестезию. С целью уменьшения родового травматизма в периоде
изгнания оказывают пособие без защиты промежности.
Выявление преждевременного разрыва плодных оболочек при
недоношенной беременности может быть несколько затруднено как из-за маловодия
так и вследствие обильных выделений из-за сопутствующего кольпита. В этой связи
целесообразно использование экс пресс-метода - амнитест. При преждевременном
разрыве плодных оболочек обычно придерживаются выжидательной тактики,
контролируя возможное развитие инфекции, так как наиболее важным фактом,
который следует принимать во внимание в такой ситуации является, прежде всего,
возможность инфицирования, что оказывает решающее влияние на ведение
беременности. Выжидательная тактика наиболее предпочтительна при малых сроках
беременности.
При выявлении преждевременного разрыва плодных оболочек в
случае недоношенной беременности беременную госпитализируют. Пациентке
необходимы постельный режим с ежедневной сменой белья и полноценное питание.
Врачи осуществляют строгий контроль за состоянием здоровья матери и плода.
Измеряют длину окружности живота и высоту стояния дна матки над лоном,
оценивают количество и качества подтекающих вод, определяют частоту пульса,
температуру тела и частоту сердцебиений плода каждые 4 ч. Необходимо каждые 12
ч определять содержание лейкоцитов с анализом лейкоцитарной формулы крови.
Посев содержимого цервикального канала и мазки из влагалища контролируют каждые
5 дней. Токолитические препараты обычно назначают при преждевременном разрыве
плодных оболочек в случае угрожающих и начинающихся преждевременных родах. Если
родовая деятельность уже самостоятельно началась, то ее нецелесообразно
подавлять. Антибиотики при преждевременном разрыве плодных оболочек используют
в случае опасности развития воспалительных осложнений, а также при длительном
применении глюкокортикоидов, при истмико-цервикальной недостаточности, при
наличии у беременной анемии, пиелонефрита и других хронических инфекционных
заболеваний.
.7 Особенности недоношенных новорожденных
У ребенка, после преждевременных родов имеют место признаки
незрелости: много сыровидной смазки, недостаточное развитие подкожной жировой
клетчатки, пушок на теле небольшая длина волос на голове, мягкие ушные и
носовые хрящи, ногти не заходят за кончики пальцев, пупочное кольцо расположено
ближе к лобку, у мальчиков яички не опущены в мошонку, у девочек клитор и малые
половые губы не прикрыты большими, крик ребенка слабый. Недоношенные
новорожденные плохо переносят различные стрессовые ситуации, возникающие в
связи с началом внеутробной жизни. Их легкие еще недостаточно зрелые для осуществления
адекватного дыхания, пищеварительный тракт не может еще полностью усвоить
некоторые необходимые вещества, содержащиеся в молоке.
Слаба также устойчивость недоношенных новорожденных и к
инфекции, из-за увеличения скорости потери тепла нарушается терморегуляция.
Повышенная хрупкость кровеносных сосудов является предпосылкой для
возникновения кровоизлияний, особенно в желудочки мозга и шейный отдел спинного
мозга. Самыми распространенными и тяжелыми осложнениями для недоношенных
новорожденных являются синдром дыхательных расстройств, внутричерепные
кровоизлияния, инфекции и асфиксия. У детей, рожденных от матерей с различными
экстрагенитальными заболеваниями, с гестозом или с фетоплацентарной
недостаточностью, могут быть признаки задержки внутриутробного развития.
Однако современные методы диагностики и интенсивной терапии
новорожденных позволяют в целом ряде случаев оптимизировать характер
перинатальных исходов при преждевременных родах.
4.
Клиника
Клиническая картина преждевременных прерывания беременности
зависит от стадии выкидыша и срока беременности. При угрозе прерывания
беременности жалуются на боль внизу живот и пояснице: периодическое напряжение
матки. Различают 5 стадий течения раннего аборта:
угрожающий аборт
начавшийся аборт
аборт в ходу
неполный аборт
полный аборт
Для ранних абортов характерно рождение всего плодородного
яйца. Правильных режим и лечение при первых двух стадиях аборта позволяют
сохранить беременность. При последующих стадиях требуется удаление всего
плодородного яйца или его задержавшихся частей. Симптомы угрожающего и
начавшегося аборта различают по состоянию шейки матки (неизменения при
угрожающем аборте и несколько укороченная с закрытием или при открытием каналом
- при начавшемся аборте) и интенсивный болевого синдрома. Напряжению матки
и\или наличию кровяных выделений, поздний выкидыш протекает по типу родов:
раскрытие шейки матки, излитие околоплодных вод рождение плода. Клинически
проявляется схваткообразной или ноющей болью внизу живот, периодически
напряжением матки и реже кровяными выделениями.
5.
Диагностика
. Ультразвуковое исследование репродуктивной системы женщины
С помощью этого исследования уточняется состояние яичников,
могут быть выявлены различные изменения строения матки (пороки развития,
опухоли, эндометриоз, сращения в полости матки), признаки хронического
воспаления слизистой полости матки. При подозрении на истмико-цервикальную
недостаточность 1 в ходе УЗИ измеряется диаметр внутреннего зева шейки матки во
второй фазе менструального цикла.
. гистеросальпингография (1) и гистероскопия (2) проводятся в
основном при подозрении на внутриматочную патологию, пороки развития матки.
. Измерение ректальной температуры (т.е. температуры в прямой
кишке) до беременности в течение 2-3 менструальных циклов - самый простой
способ, позволяющий получить представление о гормональных функции яичников. У
многих женщин, страдающих привычным невынашиванием, выявляется недостаточность
второй фазы менструального цикла. Это состояние может проявляться либо
недостаточным подъемом ректальной температуры (разница в первую и вторую фазы
цикла меньше 0,4-0,5 градуса) или продолжительность этой фазы меньше 10-12
дней.
. Исследование крови, направленное на определение уровня
различных гомонов.
Исследование уровня половых гормонов и гормонов, регулирующих
работу яичников, проводится дважды: первый раз - в середине первой фазы
менструального-овариального цикла (в среднем на седьмой, восьмой день).
Гормональные нарушения, связанные с изменением работы яичников, могут стать
причиной ранних выкидышей на сроке до 16 недель, так как на более поздних
сроках плацента практически полностью Бере на себя обеспечение гормонального
фона, благоприятствующего нормальному протеканию беременности.
Примерно у трети всех больных с привычным невынашиванием
встречается гиперандрогения (повышения уровня мужских половых гормонов в
женском организме), которая может привести к истмико-цервикальной
недостаточности. Очень важно исследовать не только женские и мужские половые
гормоны, выделяющие в женском организме, но и гормоны щитовидной железы имеющие
непосредственное влияние на закладку тканей, правильное формирование эмбриона и
его развитие.
. Исследование крови на предмет вырусной инфекции (герпес,
цитомегаловирус), исследование половых путей на предмет инфекций предаваемых
половым путем (хламидин, микоплазмы, уреаплазма, герпес, цитомегаловирус и
т.д.) у супружеской пары. Проводиться также исследование половых путей на
условно-патогенную флору, которая в определенных условиях может стать причиной
инфицирования плода и привести к его гибели. Очень часто в результате этого
исследования выявляется сочетание 2-3 инфекций. Иногда с целью исключения
хронического эндометрита (воспаления эндометрия на 7-9 день менструального
цикла, при этом отщипывается кусочек слизистой оболочки, исследуется ее
структура и стерильность.
. Исследования крови, выявляющие иммунные нарушения, которые
иногда становятся причиной невынашивания беременности. Эти исследования могут
быть весьма разнообразными: поиск антител к кардиолипиновому антителу, к ДНК, к
клеткам крови и т.д.
. Исследование свертывающей системы крови. Врачи рекомендуют
воздерживаться от беременности до стойкой нормализации показателей свертывания
крови, причем во время беременности проводится ее регулярный контроль.
. Если беременность прерывается на сроке до 8 недель,
супружеской паре необходима консультация генетика, поскольку велика вероятность
того, что выкидыш произошел из-за генетического несовершенствования зародыша.
Генетические аномалии развития зародыша могут иметь наследственный характер,
передаваться из поколения в поколение или возникнуть под влиянием различных
факторов окружающей среды. Их появление можно предположить при
близкородственных браках, при наличии генетической патологии по материнской или
отцовской линии, при проживании в зоне с неблагополучными радиоактивным фоном,
при контакте с вредными химическими веществами (например, цитостатиков,
некоторых гормональных препаратов, в том числе контрацептивных), а также при
вирусной инфекции (краснуха, грипп, цитомегаловирусная инфекция, герпес),
перенесенной на ранних сроках беременности.
. Мужчинам необходимо быть рекомендован анализ спермы, так
как иногда причиной гибели эмбриона могут быть неполноценные сперматозоиды.
. При необходимости проводятся консультации эндокринолога,
терапевта, так как причиной выкидышей могут быть и соматические заболевания, не
связанные с женской половой сферой, например, сахарный диабет, гипертоническая
болезнь.
6. Обследования во время беременности
Наблюдение в течение беременности начинается сразу же после
наступления беременности и включает в себя следующие методы исследования:
· Ультразвуковое сканирование
· Периодическое определение в крови ХГ;
· Определение ДГЭА/ДГЭА-сульфат.
Дополнительно используются следующие диагностические тесты:
. Прохождение 8 мм дилататора через внутренний зев (вне
беременности) проводится в стационаре.
. ГСГ
. УЗИ, особенно во время беременности - укорочение и
дилатация шейки и пролабирование плодовых оболочек.
Лечение истмико-вертикальной недостаточности - хирургическое
- наложение швов.
Эффективно в 80-90% случаев.
Гормональные причины привычного невынашивания
Самая частая недостаточность лютеиновой фазы (НФЛ).
Заключается в недостаточном влиянии прогестерона на эндометрий. Доля в
эитологии привычного невынашивания - 5-40% по данным разных авторов.
Для нормальной имплантации необходимо совпадение «окна
овуляции» с «окном рецептивности эндометрия». Если эти процессы не совмещаются
во времени, это является причиной либо бесплодия, либо невынашивания беременности.
Регулируется «окно рецептивности» гормонами (прогестероном). Сейчас объектом
изучения являются молекулы адгезии («молекулярный клей», с помощью которого
зигота прикрепляется к эндометрию) и гормональная регуляция их продукции.
Создается впечатление, что прогестерон играет ключевую роль в процессе
имплантации и развитии нормальной беременности. Недостаточный уровень
прогестерона может привести к бесплодию или привычному невынашиванию
беременности. Клинически снижение уровня прогестерона выражается в укорочении
лютеиновой фазы (менее 11 дней) и подтверждается гистологически. Желтое тело,
образующееся в яичнике после овуляции, продуцирует прогестерон. Первоначальный
стимул для продукции прогестерона - пик ЛГ на 11-14 день цикла. При снижении
уровня ЛГ достаточный для сохранения беременности уровень прогестерона
поддерживается плацентарным ХГ (имеющим функциональное сходство с ЛГ гипофиза)
до 7-10 недели гестации. После 8-10 недели весь необходимый прогестерон
синтезируется плацентой.
7.
Лечение
Для лечения необходимо устранение факторов, которые ведут к
самопроизвольному выкидышу. Женщин с привычным невынашиванием беременности
госпитализируют за 2 недели до срока, на котором прервалась предыдущая
беременность. Лечение и профилактика включает постельный режим, гормонотерапию,
применение седативных препаратов, болеутоляющих средств и т.д. профилактика не
вынашивания плода проводится во время беременности, так и до нее.
Лечение АФС:
1. Низкие дозы аспирина (80 мг в день) с самого начала
беременности. В таких дозах аспирин повышает отношение уровня простациклина к
тромбоксану.
. Преднизолон (30-60 мг в день) для подавления иммунного
ответа. Этот кортикостероид имеет большое количество серьезных побочных
эффектов. При приеме во время беременности преднизолон может вызвать
преждевременные роды, гипертензию беременных. Доза подбирается индивидуально и
корректируется.
. Гепарин (15000 ЕД в день в первом триместре, 20000 ЕД в
сутки во втором триместре). Обычно для мониторинга дозы гепарина используют
тест АЧТВ, но при АФС этот показатель изменен, и им нельзя пользоваться.
Гепарин восполняет недостаточную антикоагулянтную активность плазмы, вызванную
недостатком активного протеина С.
. Введение иммуноглобина. Механизм действия неизвестен, дозы
не стандартизованы, лечение дорогое. Однако получаемый эффект доставерен.
. Высокая совместимость родителей по HLA-антигенам. При этом
плаценте не может вызывать образования достаточного количества блокирующих
антител, защищающих эмбрион.
. Снижение уровня блокирующих антител по каким-либо причинам.
. Снижение уровня Т-супрессоров в матке, контролирующих
деятельность естественных киллеров и защищающих плаценту.
8. Профилактика преждевременных родов
При рассмотрении перспективы любого серьезного медицинского
состояния важны как профилактический, так и терапевтический аспекты. Существует
ряд трудностей при осуществлении профилактики недоношенности. Профилактика
зависит от степени понимания причин возникновения недоношенности и особенно от
соответствующих физиолого-патологических изменений. Клинические состояния,
связанные с наступлением преждевременных родов, многочисленны и разнообразны по
своей природе. Целесообразно обсуждать в отдельности каждое связанное с
наступлением преждевременных родов клиническое состояние; для описания
возникающих разнообразных проблем обсуждения два примера состояний.
Вероятно лучше всего, если будущий профилактикой
гипертонической болезни во время беременности, которая является причиной почти 15%
случаев наступления преждевременных родов, будут заниматься группы
исследователей, изучающих гипертензию у небеременных женщин. Уместность этой
информации для гипертензивных состояний при беременности может быть определена
лишь с учетом адаптации к беременности сердечно-сосудистой системы и почек
матери, а также происходящих в связи с этим физиологических и биохимических
изменений. Часто имеет место неправомерная задержка переноса имеющейся
информации, а конкретной небеременной женщине на забеременевшую. Это нельзя
полностью отнести за счет существующих ограничений на проведение
исследовательских процедур у матери и плода. Было бы, по-видимому, разумным,
чтобы имеющие дело с гипертонической болезнью при беременности акушеры
присоединились к медицинским исследовательским подразделениям, занимающимся
изучением проблемы гипертензии. Страдающая гипертензией беременная пациентка
представляет собой уникальный пример гипертензивного состоянию значение течения
гипертонической болезни при беременности может также помочь углублению
понимания этого заболевания у небеременных женщин, поскольку в
сердечно-сосудистой системе матери наблюдается поразительное адаптационное
изменения.
Специальное исследование маточного и плацентарного
кровообращения у здоровой женщины и у женщины, страдающей гипертензией, может
также привести к выявлению механизмов, которые могут влиять на сократимость
матки и наступление преждевременных родов. Хотя многие исследования
побудительных причин наступления родов, включая преждевременные роды, связаны с
детальным изучением последовательности клеточных и биохимических событий,
происходящих в одиночной клетке и в мышечных волокнах, общие контролирующие
механизмы могут включать в себя изменения в моточном кровообращении. Существует
взаимосвязь между кровотоком в матке и изменениями артериального давления; как
гипер-, так и гипотензия приводят к снижению маточного кровотока. Существование
взаимосвязи плохого социально-экономического положения и психосоциального
стресса с наступлением преждевременных родов также иметь отношение к изменениям
маточного кровотока и их естественным производным - функциям мио метрия и
плаценты. Изучение аномалий процесса образования и строения плаценты у женщин,
которые могут быть связаны с отрывом плаценты и пред лежанием плаценты, едва
только начато. Предродовое кровотечения обусловливают более 20% случаев
наступления преждевременных родов. Клинические взаимосвязи этих состояний не
дали никаких реальных ключей к пониманию их природы. Не создано соответствующих
моделей на животных, которые позволили бы исследовать факторы, неблагоприятно
влияющие на процесс образования плаценты. Имеются также сомнения относительно
того, следует ли вообще создавать такие модели, так как виды плаценты животных
разных видов сильно различаются по своей природе и способу прикрепления.
Непосредственный подход к этой проблеме может быть осуществлен при разрешение
экспериментов с человеческими эмбрионами, находящимися на ранних стадиях их
развития.
Клиническая модель изучения причин наступления преждевременных
родов может оказаться неподходящей для этих целей. Вместо того чтобы
рассматривать в качестве обособленного явления каждую разновидность акушерского
состояния, может быть, следует связать наши надежды с тем, что биологическая
наука сможет достичь таких успехов в какой-то одной области, которые позволяет
увидеть. Что целый ряд кажущихся не связанных между собой клинических состояний
может быть обусловлен повреждением в одной и той же биологической системе.
Результаты иммунологических исследований дают почву для такой надежды.
Допускают, что с их помощью можно установить взаимосвязь инфекции,
аутоиммунного заболевания и рака. Считают, что совместимость материнского и
отцовского генотипа имеет отношение к причине развития привычного
самопроизвольного аборта и наступления преждевременных родов. Возможно, это
будет чрезмерно оптимистично, - предположить, что совместимость родительского
гистотипа или какие-то иные иммунологические механизмы могут иметь
непосредственное отношение к целому ряду акушерских состояний, связанных с
наступлением преждевременных родов. Тем не менее, не следует исключать
возможность того, что дефекты, коренящиеся в процессах, происходящих в какой-то
одной основной системе, такой как иммунологическая, генетическая или
гематологическая, являются причиной целого ряда клинических акушерских
нарушений.
9.
Антенатальный уход
Осуществление антенатального ухода с недостаточно раннего
срока беременности или нерегулярного постоянно связывали с наступлением
преждевременных родов, и поэтому пути улучшения понимания значения этого факта,
а также совершенствование типа и качества антеннального ухода занимают важное
место в программах профилактики. Существует несколько проблем, затрудняющих
определенное заключение о том, что связь между неадекватным антенатальным
уходом и преждевременными родами носит причинный характер. Одна из таких
проблем, металогическая, состоит в том, что женщины, рожавшие в ранние сроки
беременности, имеют меньше возможностей воспользоваться антенатальным уходом,
особенно в последние месяцы, когда особенно необходимы частые визиты к врачу.
Не во всех исследованиях это обстоятельство учитывалась. А в тех случаях, когда
его учитывали, и особенно когда при этом использовали подход, базирующийся на
статистических таблицах дожития, то взаимосвязь между неадекватным
перинатальным уходом и наступлением преждевременных родов в какой-то мере
ослаблялась.
Вторая проблема состоит в том, как учесть качество
антенатального ухода. Его компоненты, имеющие важное значение для уменьшения
частоты наступления преждевременных родов, будут рассмотрены далее, в связи со
стрессом и социальной поддержкой, но следует заметить, что их трудно определить
и оценить.
Последняя самая важная проблема состоит в том, что
неосуществление визитов для получения антеннального ухода может быть только
указателем существования причинного фактора или факторов, так как оно часто
просто отражает наличие особенно неблагоприятных социальных условий, недостаток
умения преодолевать свои проблемы или же утаиваемую или отрицаемую
беременность.
10. Неонатальный уход
Перспективы послеродового ведения новорожденного более
оптимистичны. Были хорошо описаны быстрые успехи неонатального ухода и уже
установлены прочные связи между физиологами и педиатрами в стремлении повысить
качество неонатального ухода. Трудно предсказать будущее неонатального
интенсивного ухода, так как почти наверняка будут достигнуты успехи в каждой
его области, касается ли она головного мозга, сердца, легких, почек, обмена
веществ или питания. Уже достигнутый прогресс был обеспечен тесным
сотрудничеством неонатологов с медиками общей практики. Одна их областей, в
которой нужен немедленный прогресс, может быть связан с внутримозговым
кровоизлиянием у новорожденного. Оно связано с капиллярным кровотечением, которое
в свою очередь зависит от изменений кровотока в головном мозге и уровня
содержания СО2 в плазме крови. Поскольку внутримозговое кровоизлияние является
сравнительно частным осложнением у недоношенного новорожденного и приводит к
столь серьезным последствиям, необходимы исследования мозгового кровотока,
уровня содержания СО2 в плазме крови и последовательные ультразвуковые
исследования у новорожденных с высоким риском, с тем, чтобы более детально
изучить физиопатологию этого состояния. Возможно, что при проведении
интенсивной терапии очень маленького недоношенного новорожденного потребуется
более тщательный контроль изменений артериального давления.
Эктогенез - развитие новорожденного с момента зачатия до
рождения - находятся в области предположений в течение нескольких десятилетий.
Интерес к такой возможности возрос с момента разработки оплодотворения in vitro и постепенного снижения
значений массы тела при рождении и срока внутриутробного развития. При которых
возможно рождение живых детей. Увеличивается число исследований связанных с
проблемой питания очень маленького недоношенного ребенка. Возможным основанием
для стремления осуществить эктогенез является существование таких женщин,
которые неспособны забеременеть или не в состоянии сохранить беременность до
окончания срока из-за рецидивирующих выкидышей или преждевременных родов. В
настоящее время маловероятно, чтобы эктогенез стал непосредственной целью, как
из-за нерешенных научных проблем, так и из-за возможных законодательных
ограничений в отношении культивирования эмбрионов человека. Когда-нибудь в
будущем эктогенез может стать процедурой выращивания жизнеспособного ребенка,
особенно в том случае, если будут выживать дети с все более уменьшающимися
сроками внутриутробного развития.
11. Анализ невынашивания беременности в г. о. Сызрань
Практическая часть дипломной работы проведена на базе женской
консультации МУЗ ГП №1 путем изучения статистических данных за 2009-2010 года.
Таблица 1. Наблюдение беременных в женской консультации (учет
форма №32)
|
2009 год
|
2010
|
|
1. Состояло под
наблюдением
|
373
|
372
|
|
2. Поступило
|
750
|
673
|
|
3. Выбыло
из-под наблюдения
|
30
|
33
|
|
4. Закончили
беременность
|
749
|
722
|
|
5. Роды у
подростков
|
15
|
13
|
|
6. Срочные роды
|
714
|
693
|
|
7.
Преждевременные роды
|
21
|
15
|
|
8. Абортами
(всего)
|
14
|
14
|
|
9.В том числе
22-27 недель
|
10
|
10
|
|
10.
Самопроизвольный выкидыш
|
9
|
10
|
|
11. Не
наблюдались
|
1
|
-
|
|
12. Состоит под
наблюдением
|
372
|
290
|
|
13.% не
вынашивания
|
4,0%
|
3,5%
|
Исходя из анализа статистических данных за 2009-2010 года,
следует отметить значительное снижение невынашивания беременности, что является
хорошим результатом работы по профилактике невынашивания беременности.
Таблица 2. Лечение и исходы беременности у пациенток с
угрозой невынашивания беременности
|
Нозология и вид
лечения
|
2009 год
|
2010 год
|
|
1. Угрозы
прерывания беременности
|
274-37,2%
|
232-32,7%
|
|
2. Получили
лечение
|
274-100%
|
232-100%
|
|
3. Стационар
|
198-85,3%
|
|
4. Дневной
стационар
|
34-12,4%
|
14-6,1%
|
|
5. Амбулаторно
|
-
|
20-8,6%
|
|
6. Из них
преждевременные роды
|
13-4,7% (61,9%)
|
4-1,7% (26,7%)
|
|
7. Самопроизвольные
выкидыши
|
6-2,2% (66,7%)
|
4-1,7% (40%)
|
|
8. Угрожаемые
по не вынашиванию
|
442-60,7%
|
344-48,5%
|
|
9. Получили
лечение
|
442-100%
|
344-100%
|
|
10. Стационар
|
41-9,3%
|
22-6,3%
|
|
11. Дневной
стационар
|
364-82,3%
|
299-86,9%
|
|
12. Амбулаторно
|
37-8,4%
|
23-6,6%
|
|
13. Из них
преждевременных родов
|
-
|
1-0,3%
|
|
14.
Самопроизвольые выкидыши
|
2-1,6%
|
1-0,3%
|
Из данной таблицы следует, что 2010 году, по сравнению с 2009
наблюдается снижение угрозы прерывания беременности на 4,5%. Это говорит о том,
что, главным образом, снижение происходит за счет ранней диагностики в женских
консультациях. Также наблюдается значительное снижение преждевременных родов и
самопроизвольных выкидышей более чем на 25%.
Число женщин, угрожаемые по невынашиванию, уменьшается, так
как в настоящее время все лечение угрозы прерывания сводится к
симптоматическому лечению - использованию средств для снижения сократительной
деятельности матки.
Таблица 3. Причины преждевременных родов (по данным женской
консультации)
|
П/№Причины
|
2009 год
|
2010 год
|
|
1. ХУГИ
(хроническая урогенитальная инфекция)
|
4
|
2
|
|
2.ОАА
(отягощённый акушерский анамнез)
|
4
|
4
|
|
3. Многоплодие
|
2
|
-
|
|
4. Отслойка
плаценты
|
2
|
1
|
|
5. Рубец на
матке
|
1
|
3
|
|
6.
Психологические эмоциональные нагрузки
|
-
|
2
|
|
7. Социальный
фактор-алкоголизм
|
-
|
-
|
|
8. Физическая
травма
|
-
|
-
|
|
9. Сифилис
|
-
|
1
|
|
10.гестоз 2
полвины
|
3
|
1
|
3
|
-
|
Из причин в основном преобладают хронические урогенитальные
инфекции и отягощённый акушерский анамнез, в то же время за последний год
возросла численность рубцов на матке.
Таблица 4. Причины самопроизвольных выкидышей (по данным
женской консультации)
|
П/№Причины2009
год2010 год
|
|
|
|
1. ОАА
(отягощённый акушерский анамнез)
|
5
|
3
|
|
2. ЭГП
|
-
|
1
|
|
3. ХУГИ
(хроническая урогенитальная инфекция)
|
3
|
2
|
|
4. Многоплодие
|
-
|
-
|
|
5. Неясной
этиологии
|
-
|
-
|
|
6.
Гипертоническая болезнь 3-3 степени
|
-
|
-
|
|
7. Резус
отрицательный(кровь)
|
-
|
1
|
|
8. Патология
плаценты
|
-
|
-
|
|
9. Отслойка
плаценты
|
2
|
2
|
|
10. ВПР
|
1
|
1
|
|
11. ИЦН
|
1
|
-
|
Из данной таблицы видно, что идет снижение доли
самопроизвольных выкидышей за счет причин (отягощенного акушерского анамнеза и
хронической урогенитальной инфекции).
Заключение
В ходе дипломной работы была достигнута цель, через решение
следующих задач:
. Изучила литературу по теме;
. Проанализированны причины и предрасполагающие факторы,
влияющие на невынашивание беременности;
. Изучены анатомо-физиологические особенности женских половых
органов;
. Определены общие принципы лечения невынашивания
беременности;
. Проанализированны статистические данные, динамика
невынашивания на базе МУЗ ЦГБ гинекологическое отделение, МУЗ «ГБ №1» женская
консультация,
. Составлены рекомендации по профилактике невынашивания
беременности.